La pancreatite cronica è un processo in via di sviluppo di infiammazione che si verifica nel pancreas. L'infiammazione persiste anche dopo l'eliminazione dei fuochi e della fonte. Ciò contribuisce alla sostituzione sistematica della ghiandola con il tessuto, in conseguenza del quale l'organo non può assolvere pienamente le sue funzioni principali.
In tutto il mondo, negli ultimi trent'anni, il numero di persone che soffrono di pancreatite cronica è raddoppiato. In Russia, il numero di malati negli ultimi dieci anni è triplicato. Inoltre, l'infiammazione del pancreas è significativamente "più giovane". Ora l'età media di diagnosi della malattia è scesa da 50 a 39 anni.
Negli adolescenti, la pancreatite è stata rilevata quattro volte più spesso e il numero di donne affette da questa malattia è aumentato del 30%. Inoltre, la percentuale (dal 40 al 75%) di infiammazione del pancreas sullo sfondo del consumo regolare di alcol è aumentata. Ogni ospedale oggi registra molti casi di trattamento con pancreatite xp.
Fattori che influenzano lo sviluppo della pancreatite cronica
I principali colpevoli della progressione della malattia - colelitiasi e bevande contenenti alcol. Ma ci sono altri fattori che influenzano la formazione della malattia:
- Alcol. La pancreatite dovuta all'alcool si trova di solito negli uomini e si verifica nel 25-60% dei casi.
- Malattie della colecisti. La pancreatite causata da problemi alla cistifellea si verifica nel 25-40% dei casi. Le donne sono più colpite da questo.
- Malattie del duodeno.
- L'infezione. Virus di parotite (parotite), epatite C e B.
- Lesioni diverse
- Il diabete mellito. In particolare, se questo disturbo è accompagnato da una carenza nella dieta di vitamine e proteine.
- L'uso di droghe tossiche.
- Elminti.
- Alto contenuto di grassi nel sangue.
- Intossicazione cronica. Arsenico, piombo, fosforo, avvelenamento da mercurio, ecc.
- Eredità.
Sintomi di pancreatite cronica
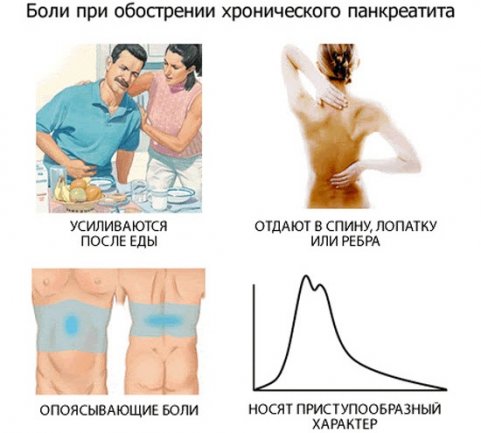
Dolore nell'ipocondrio sinistro e destro nella regione epigastrica. Il dolore si concentra nell'epigastrio con la localizzazione dell'infiammazione nella testa del pancreas, quando il suo corpo inizia a partecipare al processo, nella parte sinistra, con l'infiammazione della coda - proprio sotto le costole.
- Dolore alla schiena. Spesso il dolore è dato nella parte posteriore, hanno un carattere di herpes zoster.
- Dolore al cuore Inoltre, a volte il dolore arriva al cuore, che crea un'imitazione dell'angina.
- Dolore graduale o sistematico nell'ipocondrio sinistro. Si verifica dopo aver assunto cibi troppo piccanti o grassi.
- Sintomo Mayo - Robson. Queste sono sensazioni dolorose che si verificano nel punto situato nella parte vertebrale costale del lato sinistro.
- Sintomo Kacha. Occasionalmente, il paziente ha dolore nell'area di innervazione di 8-11 vertebre toraciche.
Disturbi digestivi Quando l'infiammazione del pancreas, questi sintomi si verificano regolarmente. A volte il paziente non ha appetito e ha anche un'avversione verso i cibi grassi.
Ma se una persona soffre di diabete oltre alla pancreatite, i sintomi possono essere invertiti - una sensazione di forte sete o fame. Spesso, la pancreatite è accompagnata da salivazione eccessiva, vomito, eruttazione, nausea, gonfiore e brontolio nell'addome. Nelle forme più lievi di malattia, le feci sono normali e in forme gravi si osserva alternanza di indigestione e costipazione.
I sintomi caratteristici della pancreatite cronica sono la diarrea, in cui le feci hanno una lucentezza, un odore sgradevole e una consistenza pastosa.Inoltre, quando si eseguono analisi correttive, citarnorrea (aumento della quantità di fibre nelle feci), steatorrea (con masse fecali, molto grasso viene rilasciato) e la creatore (le feci contengono molte fibre muscolari non digerite) vengono rilevate.
Oltre a questo, il sangue soffre, qui si dovrebbe prestare attenzione a:
- anemia ipocromica (il livello di emoglobina diminuisce nei globuli rossi)
- ESR (velocità di eritrosedimentazione) - appare in caso di esacerbazione della pancreatite,
- leucemia neutrofila (malattia rara-proliferativa cronica),
- disproteinemia (violazione del rapporto tra la quantità di proteine nel sangue),
- ipoproteinemia (livelli molto bassi di proteine nel sangue).
In presenza di diabete mellito, il glucosio può essere rilevato nelle urine, così come i livelli di glicemia alta. Nei casi più gravi, c'è uno squilibrio nel metabolismo degli elettroliti, ad es. il contenuto di sodio nel sangue è inferiore alla norma stabilita. Inoltre durante l'esacerbazione dell'infiammazione del pancreas, aumenta il contenuto ematico di tripsina, lipasi, antitripsina, amilasi. Un altro indicatore aumenta nei casi di ostruzione al deflusso del succo pancreatico.
Esami di pancreatite:
- Duodenorografia - mostra la presenza di deformità nella parte interna del duodeno e rivela anche rientranze che sono apparse a seguito della crescita della testa della ghiandola,
- Scansione di radioisotopi ed ecografia - indicano l'intensità dell'ombra e le dimensioni del pancreas,
- Radiografia del pancreasangio
- Tomografia computerizzata: eseguita in situazioni diagnostiche difficili.
Potrebbe anche essere necessario condurre una diagnosi discriminatoria di pancreatite cronica con colelitiasi, malattie duodenali, malattie dello stomaco, enterite cronica e altre patologie che si verificano nel sistema digestivo.
Decorso prolungato della malattia
Dalla natura del flusso emettono:
- pancreatite cronica ricorrente,
- pseudotumor pancreatite dolorosa,
- pancreatite latente (è una forma rara).
- ascessi,
- infiammazione della cicatrice della papilla duodenale e del dotto pancreatico,
- calcificazioni (deposizione di sali di calcio) e una cisti nel pancreas,
- trombosi della vena splenica,
- diabete grave,
- ittero subepatico meccanico (si verifica nella pancreatite sclerosante),
- cancro pancreatico secondario (si verifica sullo sfondo di un lungo decorso della malattia).
Conseguenze di pancreatite cronica
Le complicazioni più comuni includono:
- la formazione di sigilli infettivi nella ghiandola,
- infiammazione purulenta della ghiandola e dei dotti biliari,
- il verificarsi di erosioni nell'esofago (a volte accompagnate da sanguinamento),
- comparsa di ulcere nell'intestino e nello stomaco,
- cancro al pancreas
- ostruzione duodenale dell'intestino,
- una forte diminuzione del glucosio plasmatico,
- sepsi (avvelenamento del sangue),
- comparsa di liquido libero nel torace e nell'addome,
- la formazione di cisti croniche,
- ostruzione delle vene (questo impedisce la circolazione naturale del sangue nel fegato e nella milza),
- la formazione di fistole che si estendono nella cavità addominale,
- processi infiammatori e infettivi (si verificano nello stomaco, accompagnati da febbre, accumulo di liquido nella cavità addominale, sensazione di malessere),
- il verificarsi di gravi emorragie, brulicante di erosioni e ulcere nell'esofago e nello stomaco a causa dell'ipertensione nei vasi degli organi,
- ostruzione alimentare (un ciclo a lungo termine di pancreatite cronica può anche modificare la forma del pancreas, a seguito della quale viene schiacciato),
- disturbi mentali e nervosi (disturbi dei processi mentali e intellettuali).
Cosa fare se si riscontrano sintomi di pancreatite cronica?
La prima cosa che devi fare un appuntamento con un gastroenterologo, che nominerà un esame approfondito per determinare la diagnosi. Va notato che nella fase iniziale della malattia (da due a tre anni) molti dati strumentali e risultati di laboratorio possono essere normali. Inoltre, le caratteristiche cliniche sono insolite per una sola malattia.
Modi per diagnosticare la pancreatite:
- Analisi biochimica del sangue Condotto per valutare il lavoro di organi come il fegato, il pancreas, nonché per l'analisi del metabolismo dei pigmenti e dei grassi.
- Analisi clinica del sangue. Condotto per identificare i processi infiammatori e valutarne il grado.
- Coprogram. Mostra il potenziale digestivo del tratto gastrointestinale e indica anche la presenza di una digestione inadeguata di carboidrati, grassi o proteine. Tali fenomeni sono caratteristici di pazienti con patologia del fegato, delle vie biliari e della ghiandola.
- Analisi immunologiche e marcatori tumorali. Gli studi sono condotti in caso di sospetta presenza di un tumore maligno nel pancreas.
- Stati Uniti. Fegato, pancreas, dotti biliari, cistifellea - tutti questi organi hanno bisogno di un'ecografia. L'ecografia è il modo principale per diagnosticare i processi patologici che si verificano nelle vie biliari e nel pancreas.
- Fibrocolonoscopia (FCC), Fibroesofagogastroduodenoscopy (FGDS). La ricerca viene effettuata al fine di determinare la presenza di malattie concomitanti o per condurre una conclusione differenziale.
- Analisi sulla definizione nelle masse fecali di parassiti (Giardia).
- Tomografia computerizzata dell'intera cavità addominale. Necessario per l'analisi del fegato, della regione retroperitoneale e, ovviamente, del pancreas.
- Analisi batteriologica delle feci. Semina per la determinazione della disbiosi. La disbacteriosi è una malattia in cui si verificano cambiamenti nella composizione della microflora intestinale naturale. La malattia di solito progredisce in parallelo con le malattie dell'apparato digerente.
- Diagnostica della PCR, analisi del sangue virologiche e immunologiche, esami di laboratorio e strumentali vengono eseguiti se è necessario un esame completo.
Qual è la pancreatite cronica?

La pancreatite cronica è una malattia infiammatoria del pancreas di un lungo decorso recidivante, caratterizzata da un graduale cambiamento patologico nella sua struttura cellulare e dallo sviluppo dell'insufficienza funzionale.
Come risultato della progressione di questa malattia, la secrezione di enzimi - tripsina e lipasi - diminuisce nella ghiandola. Per questo motivo, la circolazione sanguigna dell'organo è significativamente compromessa, il tessuto connettivo si espande e si formano cicatrici specifiche, aree con sclerosi.
Il più delle volte, la malattia si verifica a causa di abuso di alcol per molto tempo. Negli uomini, la pancreatite cronica del pancreas può svilupparsi se beve per più di 15 anni, in donne con abuso di alcool per più di 10 anni.
Il principale meccanismo per lo sviluppo della pancreatite cronica è un aumento della pressione nel dotto pancreatico e il ristagno del succo pancreatico in esso. Una lunga stagnazione nel condotto, porta a una violazione della sua struttura, con conseguente enzimi pancreatici, facilmente penetrare nel suo stesso tessuto, distruggendo le sue cellule (autolisi) e lo sviluppo di un processo infiammatorio cronico
Potrebbero volerci 10-15 anni, quando i segni di pancreatite cronica diventano così evidenti che non ci saranno dubbi sulla diagnosi. La malattia può verificarsi a causa di:
- Colecistite, gastrite o duodenite cronica.
- Ulcere gastriche o duodenali.
- Lesioni infettive - parotite, tifo o tifo, epatite virale.
- Eccessivo consumo di bevande alcoliche.
- Dieta non regolamentata
- Malattia aterosclerotica
- Penetrazione di vermi nel corpo.
- Intossicazione da sostanze nocive - arsenico, fosforo, mercurio, piombo.
Sintomi di pancreatite cronica
Spesso, i primi cambiamenti patologici nei tessuti della ghiandola con lo sviluppo di pancreatite cronica procedono senza sintomi. O i sintomi sono lievi e non specifici. Quando si verifica la prima esacerbazione pronunciata, i disturbi patologici sono già piuttosto significativi.
La pancreatite cronica è una condizione che è accompagnata da:
- Disagio doloroso e il grado di intensità può essere diverso. Luogo di localizzazione: regione epigastrica e ipocondrio sinistro. Il dolore è presente costantemente o appare parossistico. Dopo che il paziente mangia qualcosa, il sintomo si intensificherà.
- Disturbi dispeptici - nausea, conati di vomito, sensazione di pesantezza nell'addome, sapore sgradevole in bocca, meteorismo. Il paziente può avere un'avversione agli alimenti grassi e talvolta l'appetito è perso.
- Per molti anni, il paziente può lamentare sintomi spiacevoli sotto forma di sensazioni di dolore a breve termine che lo infastidiscono dopo 15 minuti dopo aver mangiato. Il disagio continua da un'ora a 3-5 giorni. Il luogo della loro concentrazione è l'addome superiore, a volte il dolore è sentito vicino al cuore o alla sinistra della regione toracica o lombare. In certe situazioni, è l'herpes zoster. Puoi abbassare la sua forza piegandosi in avanti o accovacciata.
- La pelle del paziente diventa gialla non espressa. Simile si applica alla sclera. Passa di tanto in tanto il giallo della pelle.
- A causa della mancanza di enzimi pancreatici, il processo di scissione delle complesse molecole del cibo che consumiamo in quelle più piccole, che sono in grado di digerire nell'intestino, è disturbato. In connessione con questa circostanza, con pancreatite, anche una nutrizione migliorata può essere accompagnata da una diminuzione del peso corporeo, mancanza di vitamine nel corpo, pelle secca, unghie fragili, mancanza di ferro nel corpo (anemia) e altri sintomi.

Con la pancreatite, forme croniche di dolore derivano da:
- problemi con il deflusso del succo pancreatico,
- aumentare la quantità di secrezione delle ghiandole
- ischemia pancreatica,
- infiammazione situata attorno alla fibra,
- cambiamenti nelle terminazioni nervose
- spremere i corpi nelle vicinanze.
Con lo sviluppo della malattia, la frequenza delle esacerbazioni, di norma, aumenta. L'infiammazione cronica del pancreas può causare danni sia alla stessa ghiandola che ai tessuti adiacenti. Tuttavia, potrebbero essere necessari anni prima che compaiano le manifestazioni cliniche della malattia (sintomi).
esacerbazione
La pancreatite cronica può peggiorare per due ragioni comuni:
- prendendo grandi dosi di alcol,
- disfunzione delle vie biliari.
Ci sono anche molte ragioni che hanno meno importanza, ma aumentano significativamente la frequenza delle esacerbazioni della pancreatite cronica:
- assunzione regolare di basse dosi di alcol
- propensione all'eccesso di cibo,
- il fumo,
- sovrappeso
- mangiare quantità di grasso malate
- ricezione di farmaci,
- malattie infettive
- stress frequente
Nella maggior parte dei casi, i segni di esacerbazione della pancreatite cronica si manifestano sotto forma di dolore costante, acuto e grave sentito sotto le costole, riflesso nella parte posteriore.
- Spesso il dolore è atipico, è mascherato da altre malattie, è più pronunciato nella parte alta della schiena, è eroso dallo stomaco.
- A volte il dolore dà al petto, di lato, essere sentito nella profondità del corpo, che è caratteristico di esacerbazione della pancreatite.
Segni caratteristici di esacerbazione della pancreatite cronica:
- Dolore intenso, che può essere opaco o affilato nella cavità addominale senza una precisa localizzazione, aggravato dopo aver mangiato e diffuso alla schiena.
- Frequente diarrea con una miscela di particelle di grasso nelle feci.
- Senso di amarezza in bocca.
- Vomito inframmezzato dalla bile, difficile da eliminare con i farmaci.
- Grave nausea
- Perdita di appetito
- Fioritura bianca sulla lingua.
Tutti i suddetti segni possono apparire come un intero gruppo o uno per uno. Se una persona soffre di dolore severo grave, può verificarsi la sindrome dispeptica, in cui il benessere del paziente si deteriora rapidamente.
complicazioni
Se il tempo non porta a un trattamento competente e completo della pancreatite cronica, allora sul suo sfondo le seguenti complicazioni progrediranno attivamente:
- ascite pancreatica,
- diabete mellito pancreatico,
- ascessi,
- formazione di flemmone nello spazio retroperitoneale,
- processo infiammatorio nei dotti escretori,
- ostruzione duodenale in forma cronica
- Anemia da carenza di vitamina B12,
- ipertensione portale
- sanguinamento gastrointestinale può verificarsi a causa della rottura della pseudocisti,
- la formazione di tumori maligni.
Forma acuta e cronica
Esistono due tipi principali di malattia: acuta e cronica.
Nella maggior parte dei casi, la pancreatite acuta si verifica sullo sfondo di abuso di alcool, colelitiasi (fino al 30% dei casi), così come a causa di avvelenamento (intossicazione), una malattia virale o un'operazione sul tratto gastrointestinale. La pancreatite acuta può anche verificarsi come esacerbazione della pancreatite cronica.
A sua volta, senza un adeguato trattamento, la pancreatite acuta può trasformarsi in pancreatite pancreatica cronica.
Tuttavia, la pancreatite cronica può anche presentarsi come una malattia indipendente, senza una fase acuta preliminare. In questo caso, le cause della pancreatite cronica possono servire, prima di tutto, alle malattie delle vie biliari - colecistite (infiammazione della cistifellea), discinesia biliare, colelitiasi.
diagnostica
I test di Scorological con Elastase-1 sono usati per valutare il funzionamento del pancreas (la norma è più di 200 μg / g di feci). A causa del danno dell'apparato endocrino di questa ghiandola nei pazienti in circa un terzo dei casi, si sviluppano disturbi del metabolismo dei carboidrati.
Per la diagnosi differenziale, gli esami ecografici e radiologici sono spesso utilizzati nella pratica medica.
Trattamento di pancreatite cronica
Nella maggior parte dei casi con pancreatite cronica, il trattamento consiste in diversi metodi che hanno un effetto complesso:
- dieta,
- eliminazione del dolore,
- ripristino del processo digestivo, eliminazione della carenza di enzima pancreatico,
- fermando il processo infiammatorio,
- riparazione del tessuto pancreatico,
- prevenzione delle complicanze.
Questo elenco descrive uno standard specifico per il trattamento della pancreatite cronica del pancreas, cui tutti i medici aderiscono. Solo i farmaci possono differire, la loro scelta tiene conto delle caratteristiche individuali del paziente.
I pazienti con pancreatite cronica, di regola, non mostrano un intervento chirurgico.
Tuttavia, in caso di dolore grave che non può essere trattato con farmaci, e in particolare nella forma pseudotumorica della pancreatite cronica, si raccomanda la chirurgia - sfinterotomia (dissezione ed espansione dell'orifizio del dotto pancreatico).
Trattamento di esacerbazione di pancreatite cronica
 Quando l'infiammazione peggiora, il paziente viene indicato per l'ospedalizzazione urgente. I primi giorni dopo l'attacco, il paziente può utilizzare solo acqua alcalina non gassata.
Quando l'infiammazione peggiora, il paziente viene indicato per l'ospedalizzazione urgente. I primi giorni dopo l'attacco, il paziente può utilizzare solo acqua alcalina non gassata.
Analgesici e farmaci che alleviano lo spasmo muscolare vengono somministrati per via endovenosa. Dal momento che la pancreatite in fase acuta è spesso accompagnata da vomito ripetuto e diarrea, grandi perdite di liquidi sono compensate da contagocce da salina.
La forma cronica di trattamento prevede il digiuno completo durante il periodo di malattia acuta.A questo proposito, soluzione per glucosio iniettata per via endovenosa.
Gli enzimi sono anche prescritti come trattamento farmacologico, se il tipo di pancreatite è iposecretorio. In caso di rilascio eccessivo di enzimi da parte del pancreas, vengono prescritti farmaci per ridurre la funzione secretoria. I farmaci per il trattamento sono in gran parte determinati dal tipo di malattia. Pertanto, solo il medico curante può prescrivere determinati farmaci.
Gli standard per il trattamento della pancreatite cronica nella fase acuta sono invariati ed efficaci. Tre principi che sono stati guidati dalla medicina per molti anni: fame, freddo e pace: queste sono le "tre balene" che sostengono il trattamento efficace di questa malattia.
Dopo che la condizione è stata normalizzata, il medico curante dovrebbe seguire una dieta rigorosa per il paziente, che la persona che soffre di pancreatite deve seguire sempre.
Affinché il pancreas funzioni normalmente con le sue funzioni, un paziente con pancreatite cronica deve seguire una dieta. La terapia nutrizionale è una parte importante della terapia complessa non solo per la pancreatite acuta, ma anche per quelle croniche.
Prima di tutto, una dieta corretta aiuta ad eliminare i fattori che possono scatenare un'esacerbazione della pancreatite cronica (alcol, fumo, caffè, cibi grassi o fritti, cibi affumicati, antipasti vari, cibi piccanti, cioccolato e altri).
I pesci, i funghi o i brodi di carne sono proibiti. È necessario mangiare in piccole porzioni (non più di 300 g per pasto), pasti ipocalorici, 5-6 volte al giorno. Non puoi mangiare cibo freddo o molto caldo.
Bere acqua che neutralizza l'acidità nello stomaco (Borjomi, Essentuki n. 17). Limitare l'assunzione giornaliera di grassi, fino a 60 g al giorno, carboidrati fino a 300-400 g al giorno, proteine 60-120 g al giorno. Limitare l'assunzione di sale al giorno a 6-8 g
Rimedi popolari
Il trattamento più comune e accessibile della pancreatite con rimedi popolari, ma anche in questo caso è inizialmente necessaria la consulenza professionale del medico.
- Baffi d'oro. Per preparare il brodo avrete bisogno di una foglia lunga 25 cm, o di 2 fogli di 15 cm ciascuno, che devono essere schiacciati e versare 0,7 l di acqua. Quindi il prodotto viene posto su un fuoco silenzioso per un quarto d'ora, dopo di che viene infuso in un luogo caldo durante il giorno. Prendi 25 ml di brodo caldo nel periodo di remissione della malattia.
- Patate e carote Per cucinare, hai bisogno di cinque piccole patate e due carote medie. Le verdure devono essere lavate in acqua fredda, ma non pelate. L'importante è togliere tutti gli occhi dalle patate e lavarli di nuovo. Spremere il succo dalle verdure. Si dovrebbe avere un bicchiere di succo, se succede di meno, aggiungere le verdure nella stessa proporzione. Questa miscela terapeutica deve essere bevuta durante la settimana. Fallo prima di cena una volta al giorno. Quindi fai un intervallo settimanale e ripeti il trattamento. Il trattamento della pancreatite in questo modo consiste di tre corsi.
- Lavate e versate l'acqua avena infusa per circa 24 ore, quindi asciugate e schiacciate nella farina. Successivamente, la farina viene diluita con acqua, fatta bollire per 3-5 minuti e infusa per 20 minuti. Il kissel pronto viene assunto quotidianamente in una forma fresca e fresca.
- Mescolare insieme 3 cucchiai. l. erbe di erba di San Giovanni, motherwort, aggiungere 6 cucchiai. l. fiori secchi di immortelle. Mescola tutto bene. Quindi 1 cucchiaio. l. erba riempire 1 cucchiaio. acqua bollente, coprire, avvolgere, lasciare per 40-50 minuti. Filtrare, bere 1 cucchiaio. prima di mangiare per mezz'ora. Ma non più di 3 volte al giorno. Trattamento popolare, continua per 2 mesi.
- Avremo bisogno di assenzio, radice di bardana, radice di deviace, fiori di calendula, camomilla farmaceutica, erba di Hypericum, assenzio di palude, sequenza trifold, salvia medicinale e equiseto (10 grammi di ciascun ingrediente). Tutti i componenti sono macinati e completamente asciugati. Prossimo 2 cucchiai. cucchiai di raccolta versare 250 ml di acqua bollente, scaldare sotto un coperchio chiuso a bagnomaria per circa mezz'ora e tirare per 10 minuti, quindi filtrare e portare a 250 ml con acqua bollita. Prendere la miscela di erbe dovrebbe essere tre volte al giorno per mezzo bicchiere per mezz'ora prima dei pasti.
Se si sospetta che lo sviluppo di un trattamento domiciliare con pancreatite acuta non sia accettabile, poiché tali azioni possono provocare il verificarsi di varie complicanze.
Processi nella ghiandola nella pancreatite cronica
Quando il succo digestivo dal pancreas viene rimosso con un ritardo, si verifica l'attivazione prematura degli enzimi tripsina e lipasi. Se il processo digestivo funziona normalmente, il lavoro degli enzimi inizia nel lume del duodeno.
Quando il dotto spasmodico origina un ristagno di secrezioni contenenti enzimi, quindi, il parenchima dell'organo è sotto la pistola. Il tessuto connettivo cresce, la ghiandola viene sclerotizzata. Il processo è in via di sviluppo da molti anni. La formazione di insufficienza pancreatica persistente indica pancreatite cronica.
Se la patologia è presente per troppo tempo, lo sviluppo secondario del cancro del pancreas è possibile contro il suo background.
 In alcuni casi, i microrganismi possono entrare nella ghiandola. La ragione - la motilità del tratto digestivo è rotto. Di conseguenza, l'infiammazione infettiva della ghiandola è presente insieme alla pancreatite.
In alcuni casi, i microrganismi possono entrare nella ghiandola. La ragione - la motilità del tratto digestivo è rotto. Di conseguenza, l'infiammazione infettiva della ghiandola è presente insieme alla pancreatite.
Il conseguente ristagno nei condotti può provocare la formazione di pietre.
A proposito di pancreatite cronica, dovresti sapere che questa è una malattia che ha un diverso meccanismo di sviluppo. Di conseguenza, la malattia si distingue:
- edematosa,
- parenchimale,
- sclerosante,
- calculous.
Sintomi per pancreatite cronica
Come mostra la pratica, i cambiamenti inizialmente patologici nella ghiandola, nella maggior parte dei casi, si verificano in modo nascosto. O i sintomi della pancreatite cronica sono caratterizzati da debole gravità e non specificità. Quando qualsiasi segno diventa chiaramente visibile, il disturbo nell'organo sarà molto serio.
 La pancreatite cronica è una condizione che è accompagnata da:
La pancreatite cronica è una condizione che è accompagnata da:
- Disagio doloroso e il grado di intensità può essere diverso. Luogo di localizzazione: regione epigastrica e ipocondrio sinistro. Il dolore è presente costantemente o appare parossistico. Dopo che il paziente mangia qualcosa, il sintomo si intensificherà.
- Disturbi dispeptici - nausea, conati di vomito, sensazione di pesantezza nell'addome, sapore sgradevole in bocca, meteorismo. Il paziente può avere un'avversione agli alimenti grassi e talvolta l'appetito è perso.
- Indebolimento dello sfintere esofageo inferiore, con il risultato che il contenuto dello stomaco entra regolarmente nell'esofago. Il paziente soffre di bruciore di stomaco, tosse, sapore aspro.
- La diarrea. All'inizio della malattia non si osservano disturbi alle feci, ma si verifica la diarrea, che si alterna alla stitichezza. Con la diarrea pancreatica, le feci risaltano molto. Contiene i resti di cibo che non è digerito. Le stesse feci hanno un odore disgustoso e sul water ci sono tracce unte di grasso.
- Perdita di peso e problemi con l'aumento di peso.
- La formazione di piccoli angiomi sulla pelle.
- L'emergere del diabete dello zucchero (in alcuni casi).
Caratteristiche del dolore nella pancreatite cronica
Circa la sconfitta del pancreas può essere trovato su uno dei segni principali - il dolore. In genere, il paziente lamenta disagio sul lato sinistro, che può catturare l'intero lato sinistro.
Quando la pancreatite cronica diventa esacerbata, i sintomi non appaiono brillanti come quelli con pancreatite acuta. Inoltre, il paziente avverte dolore dopo aver rotto una dieta o aver bevuto alcolici.
Il paziente soffre di disagio soprattutto dopo aver mangiato cibi fritti o grassi, o 3-4 ore dopo aver mangiato. Inoltre, il dolore può disturbare a stomaco vuoto. Se il paziente ha fame, il dolore si attenua, così tanti si rifiutano di mangiare e, di conseguenza, perdono peso.
 L'aumento del sintomo si verifica la sera. Al mattino non è quasi mai, o si distingue per una debole severità.
L'aumento del sintomo si verifica la sera. Al mattino non è quasi mai, o si distingue per una debole severità.
Se il paziente sta mentendo, il disagio in questo momento può essere abbastanza forte. Salva il cambio di posizione. I sentimenti diminuiscono in posizione seduta, con il busto inclinato in avanti.
Con la pancreatite, forme croniche di dolore derivano da:
- problemi con il deflusso del succo pancreatico,
- aumentare la quantità di secrezione delle ghiandole
- ischemia pancreatica,
- infiammazione situata attorno alla fibra,
- cambiamenti nelle terminazioni nervose
- spremere i corpi nelle vicinanze.
Possibili complicanze della pancreatite cronica
Poiché il processo cronico è più prolungato rispetto alla forma acuta, le complicazioni insorgono dopo un certo periodo. La pancreatite può causare lo sviluppo di:
- ittero ostruttivo (dovuto al fatto che la testa della ghiandola è ingrandita)
- stenosi duodenale (testa pancreatica ridimensionata stringe il duodeno),
- ascesso pancreatico della cavità addominale (provocato da infiammazione purulenta, così come lo scioglimento del tessuto ghiandolare e degli organi adiacenti),
- processi infiammatori, la localizzazione di cui - omentum grande e piccolo, condotto della cistifellea,
- cisti e pseudocisti
- perdita di sangue nel tratto digestivo (il risultato di una rottura di una cisti o vene varicose dello stomaco e dell'esofago),
- fistola ghiandola - post-traumatico e postnecrotico.
Caratteristiche dell'esame diagnostico per pancreatite cronica
Per confermare la diagnosi, il paziente viene inviato per la consegna di un'analisi generale del sangue, delle urine e delle feci. C'è bisogno anche di altri esami di laboratorio, attraverso i quali diagnosticano la forma acuta e in studi strumentali. L'ultima opzione prevede l'uso di:
- ultrasuono
- tomografia computerizzata
- radiografia.
Inoltre, al paziente viene prescritta una scansione radioisotopica dell'organo interessato.
Ogni studio ha le sue caratteristiche:
- Test di laboratorio Il medico apprenderà lo sviluppo della patologia dai risultati degli esami del sangue. Mostreranno la presenza di leucocitosi con uno spostamento a sinistra.
Se nelle urine è presente un livello aumentato di alfa-amilasi, ciò significa che la malattia è peggiorata e un indicatore inferiore indica la forma sclerosante.
Inoltre, è richiesto un esame batteriologico, inoltre vengono analizzati i contenuti duodenali e condotto un coprogramma (analisi di massa fecale).
- Radiografia. Un metodo accessibile e diffuso, durante il quale i raggi X vengono esaminati dalla parte del corpo del paziente da esaminare. Punto negativo - radiazioni ionizzanti.
- Colangiopancreatografia retrograda. Una procedura più informativa che viene prescritta a un paziente con pancreatite xp, se i sintomi sono presenti sotto forma di dolore addominale. Tuttavia, non tutti i pazienti sono sottoposti a questo esame. La diagnosi è vietata quando:
- grave danno ai reni e al fegato,
- malattia della tiroide,
- la gravidanza,
- condizione generale grave.
La preparazione prevede l'assunzione di un lassativo il giorno prima del test. Allora è necessario mettere un clistere. Vengono introdotti preparati speciali per rilassare la muscolatura liscia. La maggior parte dei pazienti reagisce negativamente alla procedura, quindi vengono prescritti sedativi.
- Esame ecografico Se il medico sospetta la presenza di pancreatite cronica, l'ecografia è un metodo obbligatorio. Aiuta a fare una diagnosi accurata.
- Tomografia computerizzata Il metodo è costoso, quindi viene usato meno frequentemente. Spesso abbastanza dati ad ultrasuoni. La tomografia è appropriata quando il medico sospetta lo sviluppo di:
- carcinomi pancreatici,
- tumore,
- forma di malattia cistica.
- Scansione radioisotopica. Metodo diagnostico utilizzando isotopi radioattivi. Durante la procedura, al paziente viene iniettato un farmaco radioisotopico. Lo scanner speciale aiuta a raccogliere le informazioni necessarie, fissando il livello di radiazioni del farmaco.
Grazie alla scansione, la pancreatite cronica può essere rilevata in una fase precoce. Tutti i pazienti sono ammessi alla procedura.
Come trattare la pancreatite cronica?
Se il paziente non ritarda il trattamento, è possibile evitare complicazioni gravi.È importante ricordare che la pancreatite è una malattia abbastanza grave perché causa malfunzionamenti di altri organi. Pertanto, quando viene rilevata una pancreatite cronica e peggiorano i suoi sintomi, il trattamento deve essere eseguito immediatamente.
Per sbarazzarti della malattia, avrai bisogno di:
- Seguire una dieta rigorosa, in particolare per i pazienti che soffrono di esacerbazione.
- Elimina il disagio del dolore.
- Ripristina il processo digestivo.
- Rifornire il livello di enzimi.
- Rimuovere l'infiammazione.
- Ripristinare il tessuto pancreatico che è stato colpito.
- Impegnarsi nella prevenzione.
Trattamento h. La pancreatite comporta l'uso di antibiotici se è stata rilevata un'infezione. Il corso è progettato per circa una settimana.
Quando l'infiammazione dei dotti, destinati alla rimozione della bile, prescritto prendendo il farmaco "Amoxicillina". Il medicinale non consente di sviluppare ulteriormente il processo infiammatorio. "Amoxicillina" con pancreatite è prescritto per prevenire le ricadute, così come quando c'è il rischio di complicanze.
Il dolore può essere alleviato con l'aiuto di farmaci anti-infiammatori non steroidei (Nimesulide, Diclofenac, Paracetamolo). Solo il medico prescrive il dosaggio richiesto e, se necessario, lo corregge.
Se il dolore è troppo forte, i farmaci vengono applicati con un effetto narcotico. Questo può essere, ad esempio, "Promedol" o "Tramadol". "No-shpa", "Drotaverin" farà fronte a fenomeni spasmodici. Questi farmaci possono essere usati per via orale o sotto forma di iniezioni.
La pancreatite Xp è accompagnata da indigestione, pertanto il trattamento prevede la preparazione di una dieta. Inoltre, c'è bisogno di preparazioni enzimatiche ("Creone", "Pancreatina", "Trienzima").
La terapia combinata include l'uso di droghe, a causa della quale c'è una diminuzione del livello di acidità. Cioè, il trattamento della pancreatite cronica può essere effettuato con l'aiuto di "Almagel", "Maalox".
L'intossicazione è eliminata dalla somministrazione endovenosa della soluzione di Ringer, della preparazione di Hemodez e della soluzione salina.
Poiché la pancreatite cronica presenta sintomi sotto forma di una maggiore produzione di secrezioni pancreatiche, il trattamento sarà diretto all'uso di fondi (Octreotide, Sandostatina), che aiuteranno a risolvere il problema. I farmaci vengono iniettati per via sottocutanea.
Se necessario, il paziente viene preparato per un intervento chirurgico.
Indizi per intervento chirurgico per pancreatite cronica
Se la condizione del paziente è troppo grave, il medico può prescrivere un intervento chirurgico. Con l'aiuto del trattamento chirurgico è l'eliminazione di:
- complicazioni purulente
- ostruzione del dotto (biliare e pancreatico),
- stenosi dello sfintere di Oddi,
- gravi cambiamenti nel tessuto pancreatico,
- cisti e pseudocisti
- malattia grave, in cui la terapia conservativa era impotente.
 Come mostra la pratica, i pazienti con pancreatite, che ha un'eziologia alcolica, sono spesso operati. Durante la procedura, i medici cercano di ridurre l'intensità del dolore nell'addome o nella parte bassa della schiena, ma i cambiamenti anatomici e funzionali nel pancreas non si verificano.
Come mostra la pratica, i pazienti con pancreatite, che ha un'eziologia alcolica, sono spesso operati. Durante la procedura, i medici cercano di ridurre l'intensità del dolore nell'addome o nella parte bassa della schiena, ma i cambiamenti anatomici e funzionali nel pancreas non si verificano.
Pancreatite cronica: trattamento dei rimedi popolari
L'auto-terapia è consentita in condizioni normali, cioè a casa, ma prima devi assolutamente consultare il medico. Le ricette dovrebbero essere selezionate con attenzione. Con l'aiuto di alcune erbe, la funzione pancreatica viene normalizzata e non compaiono complicazioni.
La medicina tradizionale in combinazione con farmaci aiuta il paziente a far fronte ai sintomi della pancreatite cronica.
Per migliorare l'escrezione della bile, è necessario:
- Mescolare immortelle, radici di tarassaco, tanaceto, camomilla, poligono. Ogni ingrediente è preso in un cucchiaio.
- La miscela viene versata con un litro di acqua bollente e lasciata per 2 ore.
- Il brodo dovrebbe essere bevuto mezz'ora dopo aver mangiato un bicchiere.
- Il succo viene spremuto dalla piantaggine.
- Durante il mese dovrebbe essere presa prima di mangiare un cucchiaino di fondi.
- Alla fine del corso viene fatta una pausa di 2-3 mesi, dopodiché il corso deve essere ripetuto.
Ricetta per alleviare il dolore:
- Le erbe sono mescolate: zopnik, rapa, dente di leone, piantaggine, motherwort, camomilla, signora secca achillea.
- Gli ingredienti sono macinati
- La miscela (2 cucchiai L) viene riempita con acqua bollente (0,5 l) e lasciata per 8 ore.
- Il medicinale viene utilizzato prima di coricarsi.
I medici raccomandano di bere acqua minerale alcalina, perché combatte bene il disagio doloroso.
Dieta come modo per migliorare lo stato del pancreas
La terapia dietetica è prescritta ai pazienti non solo come metodo terapeutico. Permette di evitare il verificarsi di esacerbazione e ulteriore progressione della pancreatite.
Durante l'esacerbazione, è meglio non mangiare cibo per i primi due o tre giorni. I pasti sono somministrati utilizzando glucosio per via endovenosa. Viene anche introdotta una soluzione isotonica di cloruro di sodio. Per salvare il paziente dalla sete, gli danno l'1% di soluzione di soda. Con l'inizio del quarto giorno, la dieta viene reintegrata con prodotti.
Sedersi al tavolo spesso - 7-8 volte durante il giorno, mentre le porzioni dovrebbero essere piccole. Permesso di usare:
- succhi di frutta,
- zucchero,
- miele
- marmellata,
- brodo fianchi e ribes,
- succo di mirtillo.
Quinto giorno: il paziente può mangiare cibo che contiene una piccola quantità di proteine - vegetali e latte. Il sesto e settimo giorno: proteine e carboidrati possono essere più, anche i grassi vengono introdotti. Il cibo dovrebbe essere cancellato.
Non è possibile utilizzare prodotti che hanno un effetto stimolante sulla secrezione dello stomaco e sul lavoro pancreatico. Ad esempio, si dovrebbe astenersi da carne, brodi di pesce, bevande - gassate e alcoliche, caffè, tè forte, carni affumicate, cioccolato, salsicce, succhi di frutta e così via.
Il periodo di esacerbazione è il momento in cui al paziente sono vietati i prodotti in cui sono presenti molte fibre e tessuto connettivo, oltre a piatti freddi.
Misure preventive per la pancreatite
I pazienti non devono mai dimenticare la prevenzione, che non consentirà esacerbazioni della malattia. Per questo è necessario:
- limitare il consumo di alcol al minimo
- mangiare razionalmente
- evitare l'eccesso di cibo
- ridurre la quantità di cibi grassi e cibi con carboidrati,
- smetti di fumare
- bere abbastanza acqua (almeno 1,5 litri al giorno),
- prendersi cura della disponibilità di prodotti contenenti abbastanza vitamine e oligoelementi,
- È tempo di consultare un medico e seguire le sue istruzioni.
Due volte all'anno, i pazienti devono essere esaminati. Una raccomandazione speciale è il trattamento termale.
Se il paziente prende seriamente misure profilattiche, il corso della pancreatite sarà facile. Ma una violazione della dieta, del consumo di alcol, del fumo e della mancanza di trattamento comporterà la progressione dei processi distrofici nel pancreas e la comparsa di complicanze. Il paziente rischia non solo la salute. Le conseguenze possono essere letali.
Un paziente che si prende cura del proprio corpo sarà in grado di affrontare la malattia senza particolari problemi. La cosa principale è notare le manifestazioni negative in tempo utile per iniziare il trattamento il più presto possibile. Uno specialista competente ti aiuterà a scegliere farmaci efficaci e a consigliare rimedi popolari. Se il processo non è avviato, i sintomi possono essere eliminati il prima possibile. E grazie alla prevenzione, puoi mantenere il corpo in buone condizioni.
Caratteristiche di eziologia e classificazione
Il pancreas è un grande organo nel tratto digestivo, producendo fino a 700 ml di secrezione pancreatica al giorno. L'adeguatezza delle capacità secretorie dipende direttamente dallo stile di vita e dalla dieta.In caso di frequenti errori nella dieta (cibi grassi in grandi volumi, consumo di alcolici) e l'azione di altri fattori negativi, l'attività della ghiandola nella produzione di enzimi digestivi rallenta. Una diminuzione prolungata della funzione secretoria provoca una stagnazione del succo pancreatico con la sua attivazione prematura direttamente nei tessuti pancreatici. Di conseguenza, c'è un fallimento nel processo di digestione, lo sviluppo di pancreatite acuta. In assenza di trattamento e la durata del processo patologico per più di 6 mesi, la forma acuta diventa infiammazione cronica.
Una caratteristica caratteristica dell'infiammazione cronica è associata a processi degenerativi irreversibili nello strato parinematoso della ghiandola. Paringham si restringe, a volte rinasce in aree di cellule fibrose. La cronicizzazione della pancreatite indica in modo più affidabile lo sviluppo di una stenosi dei dotti pancreatici e la comparsa di pietre nei dotti o nel corpo della ghiandola.
Nella pratica gastroenterologica, la seguente classificazione della malattia è degna di nota:
- sul meccanismo di sviluppo - primario (da intossicazione da alcol, altre pancreatiti tossiche), secondario (biliare),
- dalle caratteristiche di manifestazioni cliniche - pancreatite dolorosa di natura costante e ricorrente, pseudotumor (che unisce segni di processi incendiari e oncologici nello stesso momento), latente (senza manifestazioni vividi, con sintomi sfocati), unito (manifestazione moderata di parecchi sintomi di patologia),
- secondo le peculiarità delle trasformazioni morfologiche nei tessuti pancreatici - pancreatite cronica con calcific, ostruttiva, infiltrativa fibroso e fibro-sclerotica,
- secondo il tipo di disordini funzionali nell'attività del pancreas - pancreatite cronica di tipo ipofermentale e iperenzimatico, tipi ostruttivi, duttulari.
La pancreatite si sviluppa gradualmente, passando attraverso diverse fasi:
- iniziale - dura da 1 a 5 anni dall'inizio dei cambiamenti infiammatori nel pancreas,
- stadio di sviluppo del quadro clinico principale - dura da 5 a 10 anni, in questo periodo il pancreas subisce cambiamenti distrofici e degenerativi,
- subsidenza di un processo infiammatorio pronunciato - si sviluppa dopo 7-15 anni dall'insorgenza della malattia, la subsidenza si manifesta in 2 opzioni: nella forma dell'adattamento del paziente alla malattia, o nella comparsa di gravi complicanze sotto forma di cisti e neoplasie.

Le cause dell'infiammazione cronica del pancreas sono estese e dovute sia a fattori esogeni sia a patologie interne e disfunzioni nel lavoro degli organi. Cause comuni di pancreatite cronica per natura esterna:
- assunzione sistematica di alcol - per iniziare lo sviluppo della patologia, è sufficiente assumere non più di 80 ml di alcool etilico ogni giorno per 10-12 anni, l'accelerazione della cronicità della pancreatite può essere sfruttata nei cibi proteici e nel fumo,
- lesioni del pancreas sullo sfondo della chirurgia, lesioni peritoneali smussate, ferite penetranti,
- avvelenamento di varie origini, tra cui alcol, cibo, sostanze chimiche, intossicazione da parassiti, persino l'ingestione sistematica di frutta e verdura contenenti pesticidi può provocare infiammazione nel pancreas,
- un'alimentazione scorretta e l'eccesso di cibo causano uno squilibrio nel metabolismo dei grassi, di conseguenza - gli enzimi pancreatici sono prodotti in eccesso, aumentando il rischio di sviluppare processi catarrale,
- la terapia farmacologica con alcuni farmaci può influire negativamente sull'attività del pancreas, il rischio di sviluppare un'infiammazione cronica di un organo è possibile con l'uso a lungo termine di sulfonamidi, antibiotici, glucocorticosteroidi, estrogeni, immunosoppressori, diuretici e FANS.
Le cause endogene di pancreatite cronica sono:
- patologie della cistifellea e dei dotti - quando si verifica un'ostruzione delle vie biliari, si verifica un contraccolpo della secrezione, si sviluppa una reazione chimica patologica nei tessuti pancreatici, durante il quale le sostanze enzimatiche influenzano negativamente la ghiandola, digerendola, il flusso sanguigno rallenta, l'organo si gonfia per formare emorragie locali interne,
- patologie dello stomaco e del duodeno associate al lancio del contenuto dell'intestino tenue nei dotti pancreatici, possono provocare una potente infiammazione, gastrite e ulcera gastrica svolgono un ruolo di primo piano - causano insufficienza dello sfintere di Oddi, responsabile della connessione della ghiandola e della parte iniziale del duodeno,
- rallentamento del processo generale di circolazione del sangue causato da pressione sanguigna irregolare, aterosclerosi, diabete, influenza negativamente l'apporto di sangue alla ghiandola, che provoca malnutrizione dei tessuti e infiammazione, durante la gravidanza per questo motivo si verifica spesso una recidiva di pancreatite cronica nelle donne, tutte le donne in gravidanza entrano zona a rischio per lo sviluppo della malattia,
- la tendenza alle reazioni allergiche a volte causa alcune forme di infiammazione cronica - nel corpo durante le allergie, inizia la produzione attiva di anticorpi con una tendenza auto-aggressiva, il pancreas può diventare un organo bersaglio,
- malattie infettive (virali, batteriche, comprese le infezioni intestinali) - varicella, parotite epidemica, dissenteria, epatite - sono in grado di iniziare l'infiammazione cronica del pancreas,
- una predisposizione geneticamente determinata che produce l'insorgenza dell'inizio della malattia sin dalla tenera età.
I dati statistici sulla prevalenza delle cause di malattia affermano che oltre il 40% di quelli con diagnosi di pancreatite cronica dipendono dall'alcol. Nel 30% di pazienti - anamnesi oppressa sotto forma di colecistite e calcoli biliari. Le persone in sovrappeso rappresentano non più del 20% di tutti i pazienti. Le cause più rare di infiammazione cronica del pancreas - la presenza di problemi genetici, avvelenamento e lesioni - il 5% dei casi per ciascun fattore.
Nelle fasi iniziali della malattia, i processi patologici sono lenti, spesso senza manifestazione. La prima recidiva clinicamente significativa della pancreatite cronica si verifica quando la distrofia e i processi regressivi nel pancreas sono significativi. I sintomi della pancreatite cronica comprendono non solo una clinica di infiammazione potente, ma anche manifestazioni di intossicazione causata dagli enzimi che entrano nella circolazione generale.
Segni tipici di pancreatite cronica:
- dolori intensi (attacchi dolorosi) sono taglienti o noiosi in natura, durano regolarmente o sotto forma di convulsioni, a volte il dolore può portare il paziente in uno stato di shock, il dolore durante la pancreatite cronica è localizzato a seconda della sezione della ghiandola interessata - se il dolore è diffuso in tutto il peritoneo e carattere lombare, l'intero organo è colpito completamente, con danno alla coda o alla testa, irradiato alla regione del cuore, epigastrico o fianco destro è osservato,
- l'innalzamento della temperatura e gli sbalzi di pressione sanguigna sono direttamente correlati ai processi di intossicazione, l'innalzamento della temperatura a 38-39 ° C indica una lesione intensa con una possibile complicazione batterica o formazione di ascessi, le perdite di carico si verificano in un breve intervallo di tempo e peggiorano le condizioni generali,
- un cambiamento nell'aspetto del paziente - il viso acquista un aspetto addolorato, gli occhi diventano incassati, i lineamenti del volto diventano appuntiti, il colore della pelle diventa grigio chiaro con una tinta terrosa, piccole macchie rosse possono apparire nel petto e nella zona addominale,
- sviluppo di ittero ostruttivo (con blocco del dotto biliare) con ingiallimento della pelle e sclera dell'occhio,
- vomito doloroso, e dopo un episodio di sollievo dal vomito non si verifica, il vomito consiste di cibo non digerito mescolato con la bile,
- attacchi di nausea e singhiozzo in combinazione con l'aria che erutta, può anche apparire secchezza in bocca,
- Disturbo delle feci può manifestarsi come costipazione o diarrea: più feci liquide sotto forma di schiumoso, massa offensiva con un'abbondanza di muco sono tipici per la recidiva della malattia, costipazione con flatulenza e gonfiore sono caratteristici delle fasi iniziali della malattia cronica,
- mancanza di appetito e perdita di peso dovuta all'impossibilità di un pieno assorbimento dei nutrienti.
La pancreatite cronica negli adulti può manifestarsi con una chiara predominanza di uno o più sintomi. In alcuni casi, il decorso della malattia è completamente asintomatico: una persona non è stata a conoscenza della presenza di un'infiammazione per diversi anni. Nell'altra categoria di persone, la forma cronica di pancreatite si manifesta solo per dispepsia con frequenti diarrea ed emaciazione. Infiammazione del tipo di dolore associato a frequenti attacchi di dolore acuto dopo errori nell'alimentazione e assunzione di alcol. Raramente, i sintomi hanno un quadro di infiammazione pseudo-tumorale con segni di cancro e simultaneamente ingiallimento della pelle e sclera dell'occhio.
sondaggio
La diagnosi di pancreatite cronica comprende un ampio elenco di studi di laboratorio e strumentali. La tattica di un esame completo è determinata da un gastroenterologo. Per la diagnosi finale, è sufficiente confermare i sintomi principali: una storia caratteristica (attacchi di dolore, consumo di alcol), insufficienza enzimatica, alterazioni patologiche del pancreas.
Tra i test di laboratorio di fondamentale importanza per la rilevazione di infiammazione cronica del pancreas è assegnato:
- ricerca coprologica delle feci, che consente di identificare il grado di carenza enzimatica, in presenza di infiammazione cronica nelle masse fecali, aumenta il contenuto di grasso neutro, fibra, granuli di amido, fibre muscolari,
- biochimica del sangue, che mostra un aumento dell'attività di amilasi, lipasi, tripsina,
- emocromo completo per determinare l'intensità dell'infiammazione aspecifica come indicato dalla VES, leucocitosi.
La diagnostica strumentale è necessaria per identificare la dimensione dell'organo interessato, studiare la struttura del parinecham e valutare la condizione di altri organi del tubo digerente. Come parte dell'esame, viene eseguita l'ecografia della cavità addominale, la TC e la risonanza magnetica. Il massimo contenuto informativo è fornito dal metodo dell'ecografia endoscopica, che consente uno studio dettagliato della struttura dei tessuti pancreatici dall'interno. Se è necessario identificare la capacità di un organo di sintetizzare uno o l'altro enzima, eseguiranno test funzionali con stimolanti specifici.

Diagnostica differenziale
I segni tipici di pancreatite cronica sono simili alla clinica dell'addome acuto. Durante l'esame iniziale è importante distinguere la patologia da condizioni chirurgiche acute associate a danni ad altri organi del peritoneo.
- Ulcera gastrica o intestinale perforata. Durante la perforazione, il dolore è acuto, di natura improvvisa ("dolore del pugnale") e la parte anteriore dell'addome assume una forma simile a una "tavola". Il vomito si verifica raramente. E con la ricomparsa dell'infiammazione cronica del pancreas, il dolore è costante e moderato, la tensione dei muscoli addominali non è tipica. La diagnosi finale è stabilita da una radiografia di revisione e dall'ecografia.
- Esacerbazione della colecistite. È difficile distinguere tra patologie - spesso la pancreatite cronica è accompagnata da infiammazione della cistifellea. Ma la specificità del dolore nella colecistite è la sua irradiazione sulla spalla destra. In base ai risultati degli ultrasuoni, è possibile determinare ulteriormente la lesione infiammata.
- Il bisogno di forma acuta intestinale. Il dolore è il sintomo principale. Con l'ostruzione, è intenso, sotto forma di contrazioni.
- Infarto miocardicoLa differenziazione non è difficile - i dati dell'elettrocardiografia indicano la necrosi della regione del muscolo cardiaco.
Il trattamento della pancreatite cronica è organizzato in base alla gravità dell'infiammazione. Le forme lievi vengono trattate in regime ambulatoriale sotto la costante supervisione di un gastroenterologo e terapeuta. Il trattamento nello stadio è diviso in conservativo e chirurgico. Gli obiettivi principali della terapia sono:
- eliminazione di fattori negativi (alcol, malattie somatiche),
- sollievo dal dolore,
- eliminazione del deficit enzimatico,
- riparazione tissutale della ghiandola e del parinema,
- trattamento di altre disfunzioni gastrointestinali.

L'obiettivo principale della terapia farmacologica è ridurre o eliminare completamente la progressione della pancreatite cronica, incluso il controllo delle complicanze. In base al tipo di infiammazione, le condizioni generali del paziente, la terapia farmacologica può includere:
- Enzimi a base di pancreatina (Pangrol, Mikrasim, Festal, Creonte) - L'assunzione di pancreas è necessaria per normalizzare le funzioni secretorie del pancreas, un farmaco corso aiuta a ridurre il dolore, migliorare l'assorbimento dei nutrienti, migliorare le feci, fermare la dispepsia,
- antidolorifici e antispastici a causa della loro capacità di ridurre il tono e la tensione muscolare sono indispensabili in tutte le fasi della malattia, i farmaci a base di drotaverina e papaverina hanno un effetto rapido e duraturo;
- analgesici narcotici - con la ricomparsa di pancreatite cronica e attacchi di dolore intollerabile (Tramadol, Sedalgin-neo),
- mezzi per combattere l'intossicazione - Ringer, Hemodez-N, soluzione salina per infusione endovenosa,
- inibitori della pompa protonica e H2-antagonisti (Omez, Pantoprazolo) - con ridotta acidità nel tratto digestivo,
- terapia vitaminica (isoprenoidi A, E, D) e trigliceridi a catena media - per correggere le carenze nutrizionali.
Per il trattamento di forme complicate di infiammazione cronica del pancreas (ascessi purulenti, cisti, flemmone), è indicato l'intervento chirurgico. Tra le indiscutibili indicazioni per la chirurgia sono le complicazioni che sono pericolose per la vita del paziente - blocco dei dotti e necrosi della ghiandola, processi sclerotiche, stenosi dello sfintere di Oddi, la condizione critica del paziente con il fallimento del trattamento conservativo.
Tipi di chirurgia per pancreatite cronica:
- la sfinterotomia è indicata dall'otturazione o compressione dello sfintere di Oddi,
- asportazione di pietre nei dotti del corpo,
- apertura di focolai patologici (cavità cistiche, ascessi con essudato purulento), seguita da drenaggio e riabilitazione,
- pancrectomia: rimozione completa delle aree interessate o dell'intero pancreas,
- escissione della cistifellea in presenza di complicazioni dal dotto biliare centrale,
- La wirsunoduodenostomia è una tecnica per ricostruire canali addizionali per il flusso della bile al fine di alleviare il carico dai dotti pancreatici.
Tattica di azione durante un attacco
L'esacerbazione di pancreatite cronica o un attacco è una condizione pericolosa per la vita che richiede il ricovero immediato, altrimenti c'è un grande rischio di morte per shock di dolore e intossicazione. Durante l'esacerbazione, il dolore non si ferma, che è associato con l'abbondanza di fibre nervose nel pancreas e la loro maggiore sensibilità. Il risultato di un dolore intollerabile può essere la perdita di coscienza.

Durante un attacco, è importante seguire la sequenza corretta di azioni:
- riposo completo e riposo rigoroso a letto sono forniti al paziente - in posizione prona il flusso sanguigno verso l'organo infiammato diminuisce, il dolore diminuisce gradualmente,
- l'ingestione di qualsiasi cibo è severamente vietata, la dieta "da fame" dura almeno 72 ore per creare un riposo completo per la ghiandola, il digiuno blocca la sintesi degli enzimi, che impedisce l'intensificazione delle reazioni infiammatorie,
- un impacco freddo (una bottiglia di acqua calda con acqua fredda, non pura ghiaccio) sulla zona epigastrica aiuta ad alleviare il dolore, alleviare lo shock, ridurre il gonfiore e l'infiammazione.
A casa, prima dell'arrivo della squadra di ambulanza, il paziente può assumere antispastici - No-silo, Duspatalin. I preparati enzimatici sono severamente vietati - la loro ammissione aggrava la condizione, causando cambiamenti distrofici nel corpo.
È impossibile trattare la pancreatite cronica a casa, anche se dopo le manipolazioni eseguite il dolore è scomparso e lo stato di salute è migliorato. Quando si verifica un attacco, è necessario un esame completo, altrimenti la prognosi per la sopravvivenza potrebbe essere estremamente sfavorevole. Le persone con pancreatite cronica confermata dovrebbero ricordare che con un inizio improvviso di recidiva, la regola principale del primo soccorso è il raffreddore, la fame, il riposo.
Dieta come parte della terapia
Un trattamento efficace della pancreatite cronica è impossibile senza l'organizzazione della dieta. La dieta con conformità regolare consente di interrompere i processi degenerativi e ridurre la probabilità di recidiva. La dieta cambia secondo le fasi della malattia. Nelle prime 48-72 ore dal momento dell'esacerbazione, il cibo è vietato, al paziente viene prescritta una nutrizione parenterale sotto forma di contagocce con una soluzione di glucosio. Per sopprimere la sete è permesso usare la soluzione di soda all'1%.
La dieta è arricchita con bevande vitaminiche il 4 ° giorno, succhi di frutta dolci, decotto di bacche di rosa canina, succo di mirtillo rosso sono permessi per l'uso. Dopo 5 giorni, il paziente può mangiare cibo con proteine vegetali e del latte. Nei giorni 6-7, vengono somministrati prodotti e grassi carboidrati (in quantità limitata). L'intera dieta giornaliera è divisa in 7-8 piccole porzioni. Il cibo è servito caldo (60-65 ° C) e accuratamente strofinato.
La dieta dei pazienti con infiammazione pancreatica cronica può includere:
- zuppe povere di grassi nel brodo secondario con verdure, cereali e pasta, sono consentite le zuppe di latte dolce,
- piatti principali sotto forma di carne di pollo e polpette di pesce, zraz, polpette di carne, omelette di uova di gallina,
- alimenti a base di cereali sotto forma di cereali, pane bianco raffermo, cracker,
- latticini - burro (non più di 20 g al giorno), latte pastorizzato con un liquido dell'1,5-2,5%, ryazhenka, ricotta a basso contenuto di grassi,
- verdure e frutta in una forma fresca e trattata termicamente - carote, mele, zucca, barbabietole,
- bevande - tè leggero con aggiunta di latte, gelatina, composta,
- miscele specializzate con un alto contenuto di proteine e vitamine.
È importante evitare l'eccesso di cibo: è ottimale consumare fino a 2,5 kg di cibo, incluso il liquido, al giorno. Seguendo le raccomandazioni sulla nutrizione dietetica, è possibile aumentare in modo significativo l'effetto positivo della terapia complessa.
Medicina popolare
La terapia della pancreatite cronica con metodi folli è consentita dopo aver consultato il medico. Le ricette dovrebbero essere selezionate prendendo in considerazione le caratteristiche individuali del paziente, il benessere e l'inclinazione alle manifestazioni allergiche. La medicina tradizionale è utilizzata attivamente nel trattamento di decotti di pancreatite cronica e infusi di erbe, succhi. Con l'ammissione regolare di arresti di ferro più velocemente, la prognosi per il recupero aumenta.
- La phyto-collection per normalizzare il deflusso della bile include foglie di immortelle, infiorescenze tanaceto, radice di tarassaco, fiori di camomilla e poligono. Tutti i componenti sono presi in proporzioni uguali (10 g ciascuno). La miscela viene versata acqua bollente, lasciare per 2 ore, filtrare e bere 100 ml 30 minuti dopo ogni pasto.
- Il succo delle foglie di piantaggine aiuta a ridurre l'infiammazione, alleviare il gonfiore dal corpo, accelera la rigenerazione del parinema.Per il trattamento, è necessario bere 10 ml di succo appena spremuto prima dei pasti per tutto il mese. Dopo una pausa di 2 mesi, il corso della terapia del succo viene ripetuto.
- La medicina di erbe per l'eliminazione del dolore consiste in zopnik, agrimony, radice di dente di leone, erba di motherwort, pollo essiccato, fiori di camomilla e achillea. Le proporzioni sono uguali. A 20 g della miscela richiede 0,5 litri di acqua bollente. L'infusione preparata viene lasciata per 8 ore, filtrata. Bere 100-150 ml durante la notte. Possibile corso lungo - fino a 2 mesi.
Prognosi e prevenzione
La prognosi per l'infiammazione cronica del pancreas dipende da come una persona si relaziona con la salute, sia che seguano una dieta, mangino correttamente, che evitino cattive abitudini e situazioni stressanti. Se vengono seguite raccomandazioni mediche, la nutrizione è organizzata come parte della dieta, l'alcol e la nicotina sono esclusi - la patologia è facile, la remissione è lunga e la prognosi per la sopravvivenza è favorevole. In situazioni opposte, il decorso della malattia progredisce, la distrofia della ghiandola sta crescendo, si sviluppano gravi conseguenze. L'aspettativa di vita si riduce.
La prevenzione della pancreatite cronica è ridotta al rispetto delle regole elementari:
- rifiuto (o minimizzazione) di alcol, tabacco,
- una corretta alimentazione con restrizioni nei grassi animali e negli alimenti a base di carboidrati,
- aderenza alla dieta e alla routine quotidiana,
- regime di bere adeguato
- assunzione sufficiente di vitamine nel corpo, tenendo conto delle caratteristiche dell'età, del sesso e della natura del lavoro.
Un ruolo importante nella prevenzione della pancreatite cronica è occupato da esami medici. Un'indagine annuale consente un'identificazione tempestiva dei segni di problemi nel tratto gastrointestinale, incluso il pancreas. Le persone con pancreatite cronica confermata devono attenersi rigorosamente alle istruzioni del gastroenterologo e sottoporsi a un esame completo almeno 2 volte all'anno. Le previsioni per il recupero con remissione permanente sono aumentate con l'organizzazione del trattamento sanatorio-resort.
Cause di pancreatite cronica
Come nel caso della pancreatite acuta, le principali cause di infiammazione cronica del pancreas sono l'abuso di alcol e la colelitiasi.
L'alcol è direttamente tossico per il parenchima del fattore ghiandola. Nella malattia del calcoli biliari, l'infiammazione diventa il risultato della transizione dell'infezione dai dotti biliari alla ghiandola attraverso i vasi del sistema linfatico, lo sviluppo dell'ipertensione delle vie biliari o l'iniezione diretta di bile nel pancreas.
Altri fattori che contribuiscono allo sviluppo della pancreatite cronica:
- aumento persistente del contenuto di ioni calcio nel sangue,
- fibrosi cistica,
- gipertriglitserinemiya,
- l'uso di farmaci (corticosteroidi, estrogeni, diuretici tiazidici, azatioprina),
- stasi prolungata della secrezione pancreatica (ostruzione dello sfintere di Oddi dovuta a cambiamenti cicatriziali della papilla duodenale),
- pancreatite autoimmune,
- pancreatite geneticamente causata,
- pancreatite idiopatica (di eziologia sconosciuta).
classificazione
La pancreatite cronica è classificata
- per origine: primaria (alcolica, tossica, ecc.) e secondaria (biliare, ecc.),
- da manifestazioni cliniche: doloroso (ricorrente e permanente), pseudotumore (colestatico, con ipertensione portale, con parziale ostruzione duodenale), latente (clinica non espressa) e combinato (vengono espressi diversi sintomi clinici),
- secondo il quadro morfologico (calcificatorio, ostruttivo, infiammatorio (infiltrativo-fibroso), induttivo (fibro-sclerotico),
- secondo l'immagine funzionale (iperenzima, ipofermentale), secondo la natura dei disturbi funzionali, ipersecretorio, iposecretorio, ostruttivo, duttulare (deficit secretorio può anche essere diviso in lieve, moderato e grave), iperinsulinismo, ipoinsulinismo (diabete pancreatico))
La pancreatite cronica si distingue per gravità e disturbi strutturali (gravi, moderati e lievi). Nel corso della malattia, si distinguono fasi di esacerbazione, remissione e remissione instabile.
La terapia conservativa include i seguenti componenti.
- Terapia dieteticaI pazienti con pancreatite cronica nel periodo di grave esacerbazione sono invitati ad astenersi dalla nutrizione enterale e, quando intorpiditi, prescrivono la dieta n. 5B. Nella pancreatite cronica, l'uso di alcol è severamente vietato: cibi piccanti, grassi, acidi e sottaceti vengono rimossi dalla dieta. In caso di pancreatite complicata da diabete mellito - controllo dei prodotti contenenti zucchero.
- L'esacerbazione della pancreatite cronica viene trattata allo stesso modo della pancreatite acuta (terapia sintomatica, anestesia, detossificazione, rimozione dell'infiammazione, ripristino della funzione digestiva).
- Per la pancreatite della genesi alcolica, il rifiuto dell'uso di prodotti contenenti alcol è un fattore chiave nel trattamento, nei casi lievi che porta al sollievo dei sintomi.
Le indicazioni per il trattamento chirurgico della pancreatite cronica possono essere complicazioni purulente (ascessi e cellulite), ostruzione della bile e pancreatiche, stenosi sfintere di Oddi espresso cambiamenti pesanti nei tessuti della ghiandola (sclerosi, calcificazione), cisti e pseudocisti pancreatiche, ovviamente grave, terapia conservativa intrattabile .
Chirurgia per pancreatite cronica:
- sfinterotomia per blocco dello sfintere di Oddi,
- escissione di calcoli nei dotti del pancreas durante l'otturazione del tartaro,
- apertura e sanificazione di focolai purulenti (ascessi, flemmoni, cisti),
- pancrectomia (totale o parziale),
- vasectomia, splancectomia (operazione di escissione dei nervi che regolano la secrezione della ghiandola), escissione parziale dello stomaco (resezione),
- rimozione della cistifellea con complicazioni dal dotto biliare grande e dalla cistifellea,
- tecniche per creare deflussi circolari della bile per alleviare il carico dai principali dotti pancreatici (wirsunoduodenostomy, ecc.).
prevenzione
Misure di prevenzione primaria:
- restrizione del consumo di alcol, dieta equilibrata, una dieta equilibrata senza attacchi di eccesso di cibo, restrizione negli alimenti grassi, cibi a base di carboidrati,
- smettere di fumare
- bere abbastanza acqua (almeno un litro e mezzo al giorno),
- abbastanza vitamine e microelementi nella dieta,
- accesso tempestivo a un medico per le violazioni del tratto digestivo, trattamento adeguato e completo delle malattie dell'apparato digerente.
Per prevenire esacerbazioni di pancreatite cronica, è necessario seguire tutte le raccomandazioni del medico sulla dieta e lo stile di vita, regolarmente (almeno 2 volte l'anno) da esaminare. Il trattamento di sanatori e resort svolge un ruolo importante nel prolungare la remissione e migliorare la qualità della vita dei pazienti con pancreatite cronica.
Quando si seguono le raccomandazioni per la prevenzione delle esacerbazioni, la pancreatite cronica è lieve e ha una prognosi favorevole alla sopravvivenza. Con una violazione della dieta, assunzione di alcol, fumo e trattamento inadeguato, i processi distrofici nel tessuto ghiandolare stanno progredendo e si sviluppano gravi complicanze, molte delle quali richiedono un intervento chirurgico e possono essere fatali.
Cos'è?
La pancreatite è un gruppo di malattie e sindromi in cui si osserva l'infiammazione del pancreas.
Durante l'infiammazione del pancreas, gli enzimi secreti dalla ghiandola non vengono rilasciati nel duodeno, ma vengono attivati nella ghiandola stessa e iniziano a distruggerlo (auto-digestione). Enzimi e tossine, che vengono rilasciati in questo caso, vengono spesso scaricati nel flusso sanguigno e possono danneggiare seriamente altri organi, come cervello, polmoni, cuore, reni e fegato.
cause di
Le principali cause di pancreatite acuta:
- Predisposizione genetica.
- Alcolismo e abuso di alcool (70% dei casi).
- Malattia da calcoli biliari.
- Problemi autoimmuni (quando il sistema immunitario attacca le proprie cellule)
- I parassiti, come i nematodi, possono anche causare ostruzione pancreatica.
- Blocco del dotto pancreatico o del dotto biliare comune come un calcoli biliari.
- Danni ai dotti e al pancreas durante l'intervento.
- Complicazioni della fibrosi cistica.
- Malattia di Kawasaki
- La sindrome di Reye.
- Sindrome emolitica uremica.
- Iperparatiroidismo.
- Alti livelli ematici di grassi - trigliceridi (ipertrigliceridemia).
- Scarsa circolazione del pancreas
- Lesione al pancreas a seguito di un incidente.
- Infezioni virali, inclusi parotite, micoplasma, polmonite e campylobacter, epatite C.
- Malattie dell'ulcera duodenale, dell'intestino tenue e del colon, accompagnate da stitichezza, come ulcera peptica, enterite, colite, enterocolite, diverticoli.
- Uso di alcuni farmaci (in particolare estrogeni, corticosteroidi, diuretici tiazidici e azatioprina).
La pancreatite cronica si sviluppa spesso in persone tra i 30 ei 40 anni e il più delle volte causate dall'abuso di alcol per molti anni, con uomini che predominano sulle donne. Ripetere episodi di pancreatite acuta può portare a pancreatite cronica. In alcuni casi, la genetica può essere un fattore del suo sviluppo. In 10-15 casi di pancreatite cronica, la causa non è nota.
Altri fattori che sono anche associati a pancreatite cronica:
- Problemi autoimmuni
- Uso di estrogeni, corticosteroidi, diuretici tiazidici e azatioprina,
- Blocco del dotto pancreatico o del dotto biliare comune,
- Ipercalcemia: alti livelli di calcio nel sangue,
- Iperlipidemia o ipertrigliceridemia: un alto livello di grassi nel sangue,
- Disturbi metabolici, in particolare grassi, associati a eccesso di cibo,
- Complicazioni della fibrosi cistica, il disturbo ereditario più comune, quando i segreti secreti da vari organi hanno viscosità e densità troppo elevate.
A causa dell'infiammazione cronica si verifica la formazione di cicatrici sul pancreas, il corpo diventa incapace di produrre la giusta quantità di enzimi digestivi. Di conseguenza, il corpo potrebbe non essere in grado di digerire il grasso e altri componenti importanti del cibo. Danni alla parte del pancreas che produce insulina possono portare al diabete.

I sintomi della pancreatite
Il dolore nella pancreatite acuta (infiammazione del pancreas) è considerato uno dei più gravi. Il dolore acuto e acuto si presenta nell'addome, nell'ipocondrio, nella maggior parte dei casi che si estende alla regione delle scapole, dietro o dietro lo sterno.
I principali sintomi della pancreatite acuta negli adulti sono elencati di seguito:
- Dolore nell'ipocondrio destro o sinistro, è anche possibile l'herpes zoster, a seconda del grado di infiammazione e dell'area del pancreas,
- Decolorazione della pelle: carnagione terrosa, macchie bluastre attorno all'ombelico e sulla parte bassa della schiena, ittero ostruttivo dovuto a pancreatite sclerosante,
- Il deterioramento della salute generale, un significativo aumento della temperatura corporea, debolezza, malessere, un cambiamento della pressione sanguigna verso l'alto o verso il basso,
- La sensazione di secchezza della bocca, preoccupa un lungo singhiozzo, eruttazione delle uova marce, nausea e vomito ripetuto, non portando sollievo al paziente,
- Disturbi delle feci sotto forma di stitichezza o diarrea,
- Mancanza di respiro, aumento della sudorazione.
La pancreatite cronica ha un decorso non aggressivo, accompagnata da una diminuzione dell'appetito e del peso corporeo. I sintomi principali nella pancreatite cronica:
- Sindrome del dolore - questa specie è caratterizzata da segni di combattimento, di regola, dopo aver mangiato o alcol, il disagio è costante nella parte superiore dell'addome.
- Asintomatico (stadio latente) - la malattia può durare anni a distruggere lentamente il pancreas, il paziente quasi non avverte sensazioni sgradevoli, o tutto si riduce a un semplice disagio che viene dato da varie cause semplici, come l'eccesso di cibo.
- Tipo di pseudo-tumore - un evento raro, simile al cancro in tutti i suoi sintomi. I segni del cancro del pancreas sono ittero del corpo e sclera dell'occhio. La testa del pancreas è interessata. Aumenta di dimensioni a causa della sua sostituzione con tessuto fibroso.
- Dispeptico è una malattia intestinale (dispepsia), diarrea o costipazione, gonfiore, perdita di peso senza causa.
Abbastanza spesso, la pancreatite cronica contribuisce allo sviluppo del diabete. La manifestazione dei sintomi influenza lo stadio della malattia, così come se il paziente è stato sottoposto a trattamento, l'osservanza delle istruzioni per mangiare, l'età del paziente e le sue condizioni fisiche generali.
Sintomi oggettivi
La pancreatite ha i suoi sintomi oggettivi:
- Sintomo Myussi - Georgievsky - diabolico positivo - un sintomo a sinistra.
- Il sintomo di Gubergrits - Skulsky - la palpazione è dolorosa lungo la linea che collega la testa e la coda.
- Il sintomo della Grotta - a sinistra dell'ombelico nella proiezione del pancreas è determinato dai cambiamenti ipotrofici del grasso sottocutaneo.
- Il sintomo di Dejardin è determinato dal dolore alla palpazione nel punto pancretico di Dejardin (proiezione della testa pancreatica), che si trova a 4-6 cm dall'ombelico lungo la linea che collega la cavità ascellare destra all'ombelico.
- Sintomo Tuzhilina: se osservato sulla pelle di un paziente affetto da pancreatite cronica, si possono osservare rash emorragici sotto forma di goccioline viola con una dimensione di 1-4 mm. Questi sono gli angiomi puntuali che si verificano durante la proteolisi - l'azione distruttiva sui capillari degli enzimi pancreatici che vengono rilasciati nel sangue durante una esacerbazione del processo.
- Sintomo Mayo-Robson - il dolore è determinato al punto Mayo-Robson, la proiezione della coda del pancreas, sul bordo del terzo medio ed esterno del segmento di linea attraverso l'ombelico, l'arco costale sinistro e la regione ascellare sinistra. In questo caso, il dolore può essere determinato nell'area di Mayo-Robson, l'angolo della costola vertebrale sinistra.
- Sintomo di Chauffard - rivela dolore nella zona di Chauffard (proiezione della testa del pancreas), situata a 5-6 cm sopra l'ombelico sul lato destro tra la bisettrice dell'angolo ombelicale e la linea mediana del corpo.
- Il sintomo di Kacha è un sintomo di pancreatite, in cui la palpazione è dolorosa nella proiezione dei processi trasversali del destro T1X - TX1 e sinistra TVIII - TIX vertebre toraciche.
- Il sintomo della risurrezione - nella proiezione del pancreas non è determinato dalla pulsazione dell'aorta addominale.
Trattamento di pancreatite acuta
Nella pancreatite acuta il trattamento deve essere effettuato in un ospedale e sotto la stretta supervisione di specialisti, poiché questa condizione del corpo è considerata pericolosa. Se vi è il sospetto di pancreatite acuta, una persona deve essere ricoverata al più presto possibile.
Se un attacco di pancreatite ti ha preso a casa, allora le seguenti azioni sono raccomandate prima che arrivi l'ambulanza:
- Il paziente dovrebbe essere a letto e in completo riposo. Ciò ridurrà il flusso di sangue all'organo malato e ridurrà quindi l'infiammazione.
- Viene applicato un raffreddore alla regione epigastrica - questo aiuta a ridurre l'intensità del dolore, leggermente gonfiore e infiammazione. Meglio di tutti, se viene utilizzata una bottiglia di acqua calda riempita con acqua fredda al posto del ghiaccio.
- È vietato prendere cibo. E l'astensione dal mangiare dovrebbe essere di 3 giorni. Questo deve essere fatto per fermare la produzione di enzimi che aumentano la risposta infiammatoria e il dolore. Puoi bere acqua senza gas e additivi.
- I farmaci auto-somministrati sono Drotaverina, Spasmalgon, No-shpa e Maxigan. Possono essere bevuti prima dell'arrivo della squadra di ambulanza.Nel frattempo, è necessario chiamare i dottori anche se il paziente non è sicuro di avere un attacco di pancreatite acuta. Dopotutto, questa patologia è pericolosa perché potrebbe ridursi per un po 'e poi ricorrere rapidamente.
- Con il rapido sviluppo della malattia, viene utilizzato il trattamento chirurgico della pancreatite: rimozione di una parte del pancreas, lavaggio peritoneale (lavaggio addominale), ecc.
Le tre parole principali nel trattamento di un paziente con pancreatite acuta sono Pace, freddo e fame. Sono le regole del primo soccorso nell'attacco.
Dopo i giorni affamati, una dieta Pevzner n. 5p viene prescritta per una settimana. Pasti frazionati fino a 8 volte al giorno, in porzioni non superiori a 300 g. Cibo bollito, al vapore, semifluido, purè. Temperatura del cibo - 20-52˚С. La quantità giornaliera di proteine - 80 g, grassi - 60 g, carboidrati - 280 g.
Consigliato: porridge mucoso sull'acqua, cracker, ammollo nel tè, purè di patate, zucche, zucchine, carote, gelatina, budini.
Tutti gli altri prodotti e le opzioni di elaborazione sono esclusi.
Dopo aver raggiunto dinamiche positive e alleviare il dolore, viene prescritta una dieta prolungata per tre mesi. Quantità giornaliera di nutrienti: fino a 120 g di proteine, 70 g di grassi, fino a 400 g di carboidrati.
Consigliato: varietà a basso contenuto di grassi di carne e pesce, pollame, fino a due uova al giorno, panna acida, ricotta, porridge su acqua, verdure, baci e composte di frutta, tè, decotto di rosa canina, burro sotto forma di additivi per pasti pronti fino a 20 g al giorno olio vegetale - fino a 15 g al giorno.
Tutti i prodotti specificati devono essere cotti al vapore, cotti o saldati.

Trattamento farmacologico
Se segui la dieta, il dolore è molto meno probabile, ma se ti allontani un po 'da esso, lascia che sia grasso o fritto e sono necessari tutti gli antidolorifici.
- Con dolore intenso, il medico può prescrivere un agente spasmolitico - No-Spa, Drotaverine, che riduce l'infiammazione nel pancreas e, di conseguenza, riduce il dolore.
- Ad oggi, il medico può prescrivere anche mebeverin (Duspatalin, Spareks) - azione antispasmodica, miotropica, che elimina gli spasmi gastrointestinali.
- È possibile prescrivere un antisecretorio di breve durata (omeprazolo o diacarb su una compressa per tre giorni sotto la copertura di asparkam con forma edematosa).
- L'octreotide, un farmaco che sopprime la produzione di ormoni da parte della ghiandola, è anche usato perché lo stimolano e quindi causano dolore. Questo medicinale è prescritto solo negli ospedali.
Con pancreatite cronica prolungata, le cellule normali dell'organo vengono sostituite con tessuto connettivo. Pertanto, la funzionalità del corpo è disturbata, il diabete e i disturbi digestivi possono svilupparsi. Al fine di ridurre il dolore e riposare il pancreas, gli enzimi pancreatici dovrebbero essere presi:
- Festal - dovrebbe essere preso 3 p / giorno, 1 compressa con i pasti, di solito è combinato con i bloccanti istamina per ridurre l'acidità nello stomaco - famotidina, cimetidina.
- Pancreatina (Enzistal, Gastenorm, Biozim, Mezim, Mikrasim, Pangrol, Panzinorm, Penzital, Creonte, Hermital) sono enzimi pancreatici che che dovrebbe essere preso, come Festal, mentre è meglio bere il farmaco con acqua minerale alcalina. Contribuiscono a una migliore disgregazione di proteine, carboidrati e grassi.
- Parlando di enzimi, dobbiamo ricordare la loro attività, 10.000 UI di lipasi (compressa di Mezim Forte) tre volte al giorno è un'esigenza standard per la terapia sostitutiva. Il mezim originale ha un odore non molto gradevole, se non c'è odore, è un falso (gesso schiacciato).
In presenza di pancreatite cronica, i sintomi possono essere osservati per un tempo molto lungo, rispettivamente, diminuzione dei livelli di insulina, che alla fine può portare allo sviluppo del diabete. Nel caso di diagnosi di questa patologia, il paziente deve contattare l'endocrinologo per sviluppare un regime di trattamento e la coordinazione della dieta.

fisioterapia
Le procedure di fisioterapia sono utilizzate limitatamente dopo aver ridotto l'attività infiammatoria. Con dolore intenso, elettroforesi con novocaina o dalargin, sono prescritte ecografie, correnti diadinamiche. Per combattere l'infiammazione residua, si raccomandano irradiazione laser o ultravioletta e un campo magnetico alternato.
Come trattare la pancreatite cronica?
Scrivendo al paziente il piano per il trattamento imminente, il medico fissa obiettivi molto specifici. È necessario:
- eliminare il dolore
- assicurare il resto del pancreas,
- ridurre la sua attività secretoria,
- per compensare la mancanza di enzimi pancreatici,
- correggere il metabolismo dei carboidrati disturbato (se necessario).
Per raggiungere questi obiettivi nel trattamento non chirurgico di pazienti con tutti i tipi di pancreatite cronica, devono essere applicati diversi metodi.
Gli effetti combinati di vari fattori terapeutici (dieta, farmaci, fisioterapia, ecc.) Sono più efficaci.
farmaci
Nella pancreatite cronica, i seguenti farmaci possono essere prescritti:
- Agenti contenenti enzimi. Mirato a ridurre il carico sul pancreas e ad accelerare il processo di rigenerazione dei tessuti. Gli enzimi digestivi facilitano il processo di digestione e assimilazione del cibo, facilitano il lavoro del tratto gastrointestinale. Con la loro costante ammissione scompare la nausea, un appetito. Per i farmaci contenenti enzimi comprendono: CREON, Pancreatina, ecc.
- Antiacidi che riducono l'acidità. Secondo il principio di azione, sono suddivisi in: aspirazione (Rennie) e non assorbibile (Almagel, Maalox). L'aspirazione fornisce un sollievo rapido, ma a breve termine. L'effetto di non assorbibile più a lungo, l'effetto si verifica qualche tempo dopo l'ammissione.
- E nalgetiki mirava a sbarazzarsi del dolore derivante dalla pancreatite durante il periodo di esacerbazione. Gli antispastici (No-shpa, papaverina) sono prescritti per alleviare gli spasmi del dotto pancreatico principale.
- I farmaci antisecretori (famotidina, omeprazolo) sono prescritti per neutralizzare l'acido.
- I farmaci antinfiammatori (Diclofenac) riducono il dolore riducendo l'infiammazione nel pancreas.
- La riduzione della secrezione attiva della ghiandola, i farmaci (Octreotide, Sandostatina), sono utilizzati nella esacerbazione della pancreatite cronica, con sindrome del dolore grave, che non ferma gli antispastici.
- Prokinetics (Motilium, Tsirukal) sono usati per sopprimere la nausea sul vomito, durante il periodo di esacerbazione.
Trattamento di esacerbazione di pancreatite cronica
Le caratteristiche del trattamento di un forte attacco consistono nella stretta aderenza al riposo a letto, nella dieta e nell'assunzione di farmaci appropriati solo in un ospedale, poiché esiste una vera minaccia non solo per la salute, ma anche per la vita di una persona. Prima dell'arrivo dell'ambulanza, il paziente deve ricevere il primo soccorso:
- Fame assoluta
- Sulla zona del pancreas attaccare un raffreddore.
- Riposo completo e riposo a letto.
Molti pazienti vorrebbero chiarire per quanto tempo può durare una esacerbazione della pancreatite cronica? I medici sottolineano che nella maggior parte degli episodi la ricorrenza della malattia non supera i 7 giorni.
Farmaci ausiliari per il sollievo dal dolore:
- enzimi (Creonte o Pangrol),
- antispastici (drotaverina o papaverina),
- inibitori della pompa protonica (lansoprazolo, rabeprazolo).
Per scaricare il pancreas si usa:
- una dieta con una rigida restrizione di grasso o fame completa per diversi giorni,
- completa eliminazione di alcol e fumo
- Octreotide - un farmaco che è un analogo della somatostatina pancreatica degli ormoni.
Chirurgia per pancreatite cronica:
- sfinterotomia per blocco dello sfintere di Oddi,
- escissione di calcoli nei dotti del pancreas durante l'otturazione del tartaro,
- apertura e sanificazione di focolai purulenti (ascessi, flemmoni, cisti),
- pancrectomia (totale o parziale),
- vasectomia, splancectomia (operazioni di escissione dei nervi che regolano la secrezione della ghiandola), parziale
- escissione dello stomaco (resezione),
- rimozione della cistifellea con complicazioni dal dotto biliare grande e dalla cistifellea,
- tecniche per creare deflussi circolari della bile per alleviare il carico dai principali dotti pancreatici (wirsunoduodenostomy, ecc.).
Dieta e nutrizione
Negli adulti, la malattia diventa cronica, il che significa che deve essere prestata attenzione alla nutrizione, poiché può prevenire le esacerbazioni. Ogni esacerbazione comporta la sostituzione del tessuto normalmente funzionante della ghiandola fibrosa. Pertanto, nel corso degli anni, il paziente sviluppa un'insufficienza della ghiandola escretoria e intrasecretoria.
Principi di base dell'alimentazione nella pancreatite cronica:
- La dieta numero 5p nella pancreatite cronica comporta l'introduzione di una maggiore quantità di proteine nella dieta eliminando grassi e carboidrati. È anche necessario abbandonare le fibre vegetali grossolane e le carni grasse.
- Il cibo fritto non è permesso. Si consiglia di cuocere il cibo a bagnomaria, cuocere a fuoco lento e cuocere nel proprio succo.
- Tutti i prodotti che causano dispepsia e aumentano la produzione di enzimi sono anche esclusi dal menu.
- Il cibo nella dieta del paziente per la pancreatite cronica deve essere equilibrato nella sua composizione, i piatti sono serviti in una forma calda e semi-liquida.
- La nutrizione frazionaria, consiste in 5-6 pasti, con porzioni di piccolo volume.
- Un divieto totale sull'uso di bevande alcoliche elimina il principale fattore di pericolo per il pancreas.
- Nuovi prodotti nella dieta dovrebbero essere introdotti con cura, in piccole porzioni.
- alla minima indisposizione, dovrebbe essere abbandonato fino a una stabilizzazione più completa del pancreas,
- Una raccomandazione per una completa masticazione del cibo è appropriata anche per un corpo sano, ma in caso di una malattia pancreatica, questa regola dovrebbe essere osservata con particolare attenzione, anche se viene servito un brodo di crema.
La dieta con esacerbazione della pancreatite cronica, nonostante i suoi limiti, è molto varia. È permesso includere nella dieta:
- carne magra e pollame,
- pesce magro in forma bollita,
- minestre di verdure vegetariane,
- zuppe vegetariane con riso, pasta, grano saraceno, semolino, fiocchi d'avena,
- verdure bollite grattugiate (patate, carote, zucchine, cavolfiori, zucca),
- omelette da 2 uova,
- latticini a basso contenuto di grassi, ricotta non acida e a basso contenuto di grassi, panna e crema moderatamente aspro, latticini,
- frutta matura con bassa acidità, bacche grattugiate, mele cotte,
- composta e tè leggero con limone,
- moderata quantità di burro e olio vegetale
- cereali, cotti in acqua e latte in rapporto 1: 1,
- pasta bollita,
- biscotti senza zucchero e briciole di pane fatte in casa.
I pazienti sono piatti controindicati con azione sokogonnym:
- a base di carne,
- osso,
- brodi di funghi e pesce,
- cibi fritti
Il rifiuto delle bevande alcoliche è di fondamentale importanza, poiché sono forti stimolanti della secrezione pancreatica.
Durante la remissione, l'elenco dei prodotti viene ampliato e l'inclusione di frutta e verdura viene mostrata già in forma grezza. Le verdure sono utilizzate in insalate, contorni, vinaigrette e piatti separati. Oltre ai cereali, puoi preparare il pilaf con frutta secca e carne bollita, maccheroni e krupeniki. Le zuppe sono cucinate senza zuppa di barbabietole, zuppa di borscht e cavolo vengono accuratamente introdotte. Per migliorare il gusto usando salse e spezie fatte in casa.
Nella pancreatite cronica, viene spesso prescritto il ciclo di trattamento dell'acqua minerale. Per raggiungere l'effetto dell'acqua potabile non è quello di dissetarsi, ma secondo le raccomandazioni della reception, alcuni dei suoi tipi e secondo il sistema specificato.
Assegna un corso di marche di assunzione di acqua Essentuki numero 4, Borjomi e Smirnovskaya, con un effetto speciale sul pancreas:
- prevenire i processi stagnanti nei dotti biliari, nel pancreas stesso,
- ridurre il rischio di processi infiammatori,
- normalizzare il lavoro dello stomaco e dell'intestino.



