
Il cancro cervicale è una delle più comuni neoplasie maligne nelle donne, causando oltre mezzo milione di nuovi casi di malattia ogni anno in tutto il mondo. In Russia, questi casi, secondo le statistiche, sono circa 14-16 per 100.000 abitanti. Sfortunatamente, spesso il tumore viene rilevato nelle fasi successive, quando le possibilità di recupero sono piccole. Mentre nell'arsenale della medicina moderna ci sono tutti i mezzi per diagnosticare non solo il cancro dell'utero in tempo, ma per far fronte alla malattia.
Cos'è il cancro cervicale? Korolenkova LI: Il cancro uterino è una malattia del tratto genitale femminile, che è caratterizzato dalla comparsa di un tumore maligno sulla cervice (la parte che si trova tra la vagina e il corpo dell'utero). Cancro dell'utero, purtroppo, un tumore abbastanza frequente tra le giovani donne di età compresa tra 15 e 39 anni. Va notato che la formazione del cancro cervicale è un lungo processo che progredisce nel tempo. Ciò consente di diagnosticare la malattia nelle sue fasi iniziali, prima del cancro uterino invasivo, in cui le cellule alterate crescono in profondità nel tessuto cervicale e persino negli organi vicini. Di norma, questo è preceduto entro 8-10 anni dallo sviluppo di condizioni precancerose - neoplasie intraepiteliali cervicali (CIN), che non influenzano il benessere e il destino di una donna. Se immaginiamo le gradazioni della formazione del tumore, prima ci sono i polmoni precancerosi e le lesioni intraepiteliali moderate (CIN I e II), e ora il terzo grado (CIN III) è la forma zero del cancro cervicale. Se non trattato, il processo per diversi anni sale attraverso le pieghe del canale cervicale e in profondità nella cervice, catturando sempre più nuove aree. Aumentando di dimensioni, il tumore può germinare oltre l'utero negli organi vicini (vescica, retto), oltre a metastatizzare attraverso la linfa e il sangue ("screening" del cancro nei linfonodi e in altri organi). Il trattamento in questi casi è molto più difficile e inefficace.
E qual è la causa principale del cancro cervicale? Korolenkova LI: Oggi è noto che l'infezione del papillomavirus umano (HPV) di alto rischio oncogenico contribuisce allo sviluppo del cancro uterino. Di norma, questi sono i 16 o 18 tipi più comuni. Sulla loro "coscienza" oltre il 70% di tutti i casi di cancro cervicale. Ma questo non significa che se viene rilevata un'infezione, allora la donna si ammalerà definitivamente. Il cancro cervicale può svilupparsi solo in unità in un contesto di infezione virale persistente, cioè se il virus viene rideterminato più di 2-3 anni dopo il rilevamento iniziale. La maggior parte dei casi di infezione da HPV (circa il 90%) termina con l'auto-guarigione a causa delle funzioni protettive del corpo. Con la persistenza, solo il 10% sviluppa CIN di vari gradi, di cui la maggior parte delle lesioni leggere regrediscono spontaneamente. L'infezione da papillomavirus, che spesso causa il cancro dell'utero nelle donne, viene trasmessa sessualmente durante il processo di contatto diretto dei genitali mucosi. Nel sangue di questo virus non succede. Nel corpo maschile, il virus non può causare alcuna malattia e nemmeno il condiloma, ma rimanere per anni e infettare le donne sane.
Per dissipare i dubbi e accertarsi della propria salute sul cancro dell'utero, è più saggio per una donna superare il cosiddetto test daygen. Digen (Daigen) -test è un'analisi quantitativa per 13 tipi di HPV ad alto rischio. Nonostante la presenza di tracce del virus nella cervice, è positivo solo a concentrazioni clinicamente significative del virus.Utilizzando il test, è possibile, in primo luogo, escludere i pazienti che hanno avuto l'infezione da soli senza causare neoplasie gravi (hanno un test negativo) e, in secondo luogo, valutare l'efficacia del trattamento modificando la carica virale (la quantità di virus nei tessuti della cervice). Nelle pazienti di sesso femminile con carcinoma cervicale preinvasivo e microinvasivo, il daygen-test è sempre positivo e ha una carica virale significativa. Se l'operazione per rimuovere il cancro dell'utero ha successo, il test sarà negativo.
Quali sono i principali sintomi del cancro uterino? Korolenkova LI: L'astuzia della malattia è che il cancro cervicale è asintomatico e per lungo tempo praticamente non si manifesta, non viene rilevato se osservato negli specchi o sembra una normale "pseudo-erosione". Il periodo precanceroso può durare fino a 10 anni prima che il processo passi allo stadio invasivo (canceroso). Nella fase iniziale, la malattia può essere rilevata solo da risultati di striscio anormali, un test positivo per HPV (papillomavirus umano) o colposcopia. Tuttavia, bisogna essere cauti se è apparsa una scarica sanguinolenta o una leucorrea con una piccola mescolanza di sangue dalla vagina durante il contatto sessuale. Un tumore in crescita può comprimere il plesso nervoso del bacino e causare dolore all'osso sacro, alla parte inferiore della schiena e all'addome inferiore, nonché alla schiena e alle gambe. Un ulteriore aumento del tumore è accompagnato dalla sua disintegrazione con l'apparenza di abbondante liquido bianco con un odore sgradevole.
Si scopre che nelle fasi iniziali è possibile rilevare il cancro uterino solo per caso? Korolenkova LI: In molti paesi esiste uno screening organizzato dello stato che consente di rilevare la malattia nella fase CIN. A tale scopo, viene utilizzata la citologia, spesso combinata con il test HPV. Gli studi sono condotti in grande numero e coprono la maggioranza assoluta delle donne dai 20 ai 65 anni: fino a 50 anni - ogni 3 anni, dopo 50 anni - ogni 5 anni. Il test simultaneo per l'HPV può aumentare le possibilità di rilevare una malattia.
Esame della cervice e muco negli specchi. 2 Ottenere un esame citologico a striscio per cercare cellule anormali e cancerogene al microscopio. Uno dei test più comuni è un test Papanicolaou o PAP. È importante che lo striscio non sia rappresentato solo dal muco, ma contenga cellule epiteliali, quindi il materiale deve essere prelevato con pennelli speciali. Oggi c'è una nuova tecnologia di ricerca citologica - liquida, quando è possibile ottenere diversi strisci da una "raschiatura" in una sola volta per ulteriori ricerche sull'HPV e sui marcatori tumorali al loro interno. 3Colposcopia (semplice) - esame della mucosa della vagina e della cervice con un dispositivo ottico. Con la versione espansa dello studio, la parte vaginale della cervice viene trattata con una soluzione al 3% di acido acetico, che causa edema dell'epitelio anormale (diventa vitreo-bianco). Ciò che conta è la velocità con cui si verifica il gonfiore e la durata. Più tempo passa dopo l'esposizione ad acido acetico, più grave è il danno. 4 Una biopsia limitata viene utilizzata sempre meno spesso - un esame istologico di una piccola area che non riflette sempre correttamente il grado di danno raggiunto. In tutto il mondo, l'escissione elettrochirurgica del ciclo dell'intera zona in cui si sviluppa il processo tumorale, o conizzazione, viene sempre più eseguita, come la più completa misura diagnostica e terapeutica con lo studio dell'intero epitelio anormale. Molto spesso, il processo neoplastico si trova durante la gravidanza desiderata, quando la madre in attesa arriva alla clinica prenatale per registrarsi.
Cause del cancro cervicale e dei loro tipi
La scienza moderna ha dimostrato in modo affidabile che il cancro cervicale è causato dalla presenza di papillomavirus umano nel corpo di una donna.Naturalmente, questo non significa che assolutamente ogni donna che si ammala di HPV deve affrontare il cancro del collo dell'utero. Di norma, la presenza di tipi di papillomavirus umano 16, 18 e 31 porta allo sviluppo di malattie oncologiche.
Per inciso, è stato questo atto a costituire la base della teoria secondo cui il cancro cervicale può essere trasmesso sessualmente. Il fatto è che durante i rapporti sessuali non protetti, il papillomavirus umano può essere trasmesso, incluso il tipo che può portare allo sviluppo del cancro cervicale. Ecco perché quelle donne che sono sessualmente attive con frequenti cambiamenti di partner sessuali sono molto più probabili di altre.
Medici - ginecologi e oncologi oggi conoscono due tipi di cancro cervicale. Nella maggior parte dei casi - circa l'80% - la neoplasia maligna da cancro si sviluppa dall'epitelio squamoso che riveste la cervice. Nel restante 20% di tutti i casi di cancro cervicale, una neoplasia maligna si sviluppa da quelle cellule responsabili della produzione di muco cervicale. Questo fenomeno è chiamato adenocarcinoma cervicale.
Come si sviluppa questa patologia della cervice?
Il cancro cervicale ha una caratteristica: il suo sviluppo richiede precedenti malattie della cervice, una donna con un collo sano non avrà mai una neoplasia maligna. A proposito, il modo migliore per prevenire lo sviluppo del cancro cervicale oggi è prevenire varie malattie ginecologiche. Ci sono diverse malattie della cervice che più spesso portano allo sviluppo di una neoplasia maligna:
- Erosione della cervice. Questa malattia è una delle più comuni malattie della cervice. Fortunatamente, questa patologia raramente porta allo sviluppo del cancro cervicale. Tuttavia, nel caso in cui l'erosione non viene trattata, esiste un certo rischio.
- Neoplasia intraepiteliale cervicale. In forma abbreviata, questa malattia nei medici è chiamata CIN. I medici si riferiscono a questo termine come una condizione di una donna in cui ci sono cellule anomale nella cervice che iniziano a dividersi in modo incontrollabile, con il risultato che c'è un rischio molto elevato che si trasformino nel tempo in un tumore maligno.
I medici distinguono tre fasi di questa patologia. Le prime due fasi possono essere trattate con molto successo - ecco perché è così importante cercare aiuto da un medico, un ginecologo, in tempo. Se il tempo è perso, la malattia entrerà nella terza fase, che nella sua essenza non è altro che la fase iniziale del cancro cervicale. Dopo che le tre fasi della condizione precancerosa sono state completate, il tumore maligno inizierà a crescere in profondità nella cervice, interessando gradualmente tutte le sue nuove aree.
Se la neoplasia cervicale non viene diagnosticata in modo tempestivo, la neoplasia crescerà costantemente, germinando negli organi vicini - il più delle volte nel retto e nella vescica. Ma anche questo non è tutti i pericoli - le cellule tumorali tendono a penetrare nel sangue, e con la sua attuale diffusione in tutto il corpo. Quindi, le metastasi possono comparire in quasi tutti gli organi, a seconda del posto che occupano le cellule tumorali.
Naturalmente, questo intero processo non avviene in una settimana o un mese - di norma, ci vogliono diversi anni, anche se, naturalmente, a volte si verificano delle eccezioni. Ma anche in questi casi, dallo stadio iniziale allo sviluppo del cancro cervicale occorrono almeno sei mesi. Ecco perché regolari esami preventivi con un ginecologo sono il modo migliore per proteggere la tua salute.
Questa misura aiuterà a scoprire questa patologia nelle prime fasi del suo sviluppo, il che significa che le possibilità di una completa guarigione di una donna saranno molto, molto alte.Dopo tutto, diagnosi precoce e trattamento tempestivo sono fedeli alleati del medico nella lotta contro i tumori maligni.
I sintomi della malattia cervicale
Spesso, neoplasma maligno della cervice si verifica senza alcuna manifestazione esterna e sintomi della malattia per un tempo molto lungo. In questa fase, è possibile rilevare una neoplasia maligna per caso, durante un esame di routine o nel caso in cui la donna è andata da un ginecologo per qualsiasi altro motivo. Tuttavia, se la malattia non viene diagnosticata per molto tempo, il tumore maligno continua a crescere di dimensioni e, di conseguenza, già in gran parte distrugge il normale funzionamento del sistema riproduttivo e il corpo della donna nel suo insieme. E la donna ha i seguenti sintomi cervicali:
- Sanguinamento dai genitali
Uno dei primi sintomi che una donna ha una neoplasia maligna della cervice nel corpo di una donna è la comparsa di una scarica sanguinosa dalla vagina. E fai attenzione - non si tratta di secrezioni uterine, ma del cosiddetto contatto. Il sangue viene rilasciato dopo un rapporto sessuale, a causa di lesioni alla cervice, i cui tessuti sono colpiti da un tumore maligno e sono molto sensibili al minimo contatto. Tuttavia, in alcuni casi estremamente rari, il sanguinamento dai genitali di una donna può iniziare improvvisamente, senza alcuna influenza esterna. Tuttavia, in questo caso, non sono quasi mai eccessivamente abbondanti.
- Perdite vaginali specifiche
Oltre al sanguinamento nel cancro cervicale, possono comparire secrezioni molto specifiche che hanno un colore giallastro trasparente. La parte principale di questo fluido escreto è i leucociti, che sono prodotti dal corpo della donna per combattere le cellule maligne. In tutta onestà va notato che è improbabile che una donna sia in grado di distinguerli dalle normali perdite vaginali, ma sarà facile per un ginecologo riconoscerli.
- Sensazioni di dolore
In alcuni casi, le donne che hanno una neoplasia maligna sulla cervice, notano dolore al sacro e alla colonna vertebrale, nell'addome inferiore. Inoltre, un dolore molto forte durante il rapporto sessuale è notato da quasi tutte le donne malate. Tuttavia, la stessa sindrome del dolore non può essere uno dei principali sintomi del cancro cervicale, in quanto accompagna un numero enorme di altre malattie, a volte anche senza profilo ginecologico.
- Gonfiore della vulva e delle estremità
Nel caso in cui la malattia continui a progredire, spesso una donna si lamenta con il medico per l'edema regolare degli arti inferiori e degli organi genitali esterni. Questi edemi si verificano a causa del fatto che i tumori maligni formano metastasi, che si trovano nei linfonodi pelvici e nei grandi vasi sanguigni e bloccano i grandi vasi sanguigni degli arti inferiori.
- Formazione di fistole
Con il progredire della malattia, le fistole spesso formano dei buchi tra la vescica, la vagina e il retto, che comunicano tra loro. Questa patologia a volte altera il funzionamento di tutti gli organi della piccola pelvi.
- Ritardo nel normale flusso di urina
In caso le metastasi di un tumore maligno stringono gli ureteri e i grandi nodi di linfa possono chiudere parzialmente o completamente i reni, con conseguente gidronefroz. A causa di questa patologia, in assenza di cure mediche di emergenza, l'avvelenamento generale del corpo con prodotti di scarto, che non vengono rimossi dal corpo di una donna malata, si sviluppa molto rapidamente.
- Infezioni del tratto urinario purulento
Oltre alla ritenzione urinaria, le complicanze sopra descritte spesso portano al fatto che una donna malata sviluppa una grave infezione batterica delle vie urinarie. Il paziente appare nel sangue con una miscela di sangue e pus. Dato che in questa fase della malattia il sistema immunitario della donna è quasi soppresso, in assenza di cure mediche immediate, il rischio di morte di una donna è molto alto.
- Gonfiore di un arto
In alcuni casi, c'è un gonfiore degli arti inferiori su un lato. Si manifesta negli ultimi stadi della malattia, a causa della presenza di metastasi nei linfonodi del bacino, che comprimono i grandi vasi sanguigni.
Diagnosi del cancro cervicale
Come è stato già detto più volte, il cancro cervicale viene diagnosticato più spesso durante un esame di routine o se una donna si rivolge a un ginecologo per lamentarsi dei sintomi sopra descritti. Per diagnosticare il cancro del collo dell'utero, i medici usano i seguenti metodi diagnostici:
- Esame ginecologico mediante specchi
Di norma, per la prima volta, il medico richiama l'attenzione sul cambiamento dello stato della mucosa uterina, tipico del cancro, durante l'esame della cervice con l'aiuto di specchi. In realtà, questo metodo di diagnosi è il più semplice e indolore, inoltre, è assolutamente disponibile per ogni medico, anche se il suo ufficio non è dotato di attrezzature aggiuntive.
- Pap test
Un altro nome che questo metodo diagnostico ha è il pap test. Consiste nello studiare sotto lo striscio del microscopio prelevato da due zone - dal canale cervicale e dalla mucosa della cervice. Questo test è molto popolare grazie alla sua informatività: consente di identificare non solo la presenza o l'assenza di cellule tumorali nella cervice, ma anche una condizione precancerosa - neoplasia intraepiteliale cervicale, che è stata già menzionata sopra.
Questo test appartiene al gruppo di screening e pertanto dovrebbe essere fatto a tutte le donne, senza eccezioni, indipendentemente da ciò che ha causato la visita al ginecologo. Pertanto, in nessun caso, non dovrebbe rifiutarsi di tenerlo, se il medico ti offre questo. Una donna non avverte alcun sentimento doloroso o persino spiacevole mentre prende le sbavature.
- colposcopia
Nel caso in cui un medico abbia qualche dubbio, molto probabilmente condurrà un ulteriore esame delle membrane mucose della cervice e della vagina usando uno speciale dispositivo ottico - un colposcopio. Questo tipo di ricerca si chiama colposcopia. Durante questo studio, il medico esaminerà attentamente le condizioni della mucosa della cervice, prestando particolare attenzione a quelle aree che gli sembrano più sospette.
- Biopsia cervicale
L'ultima fase finale della diagnosi del cancro cervicale è una biopsia. L'essenza di questo studio è di raccogliere una piccola quantità di tessuto cervicale, che viene successivamente attentamente studiato al microscopio. Questo studio è condotto su tutte le donne, senza eccezioni, in cui il medico sospetta la presenza di cancro cervicale.
- Urografia endovenosa
L'urografia endovenosa è prescritta alle donne che soffrono di cancro cervicale al fine di determinare l'utilità del sistema urinario, e in particolare i reni. Un tumore maligno della cervice mentre cresce spesso spreme gli ureteri in larga misura. Come risultato di questa compressione, i reni possono essere danneggiati.
- Rettoscopia e cistoscopia
Questi tipi di studi sul retto e sulla vescica sono necessari per indagare ulteriormente sullo stato del retto e della vescica, che sono più spesso interessati dalle metastasi.
Fasi del cancro cervicale
Quindi, nel corso della diagnosi primaria, il medico ha determinato la presenza di un cancro cervicale nella donna.Dopo di che, al fine di trovare il regime di trattamento ottimale, il medico deve determinare con precisione lo stadio di sviluppo del cancro cervicale. Ciò richiederà una serie di ulteriori studi, come l'esame radiografico del torace, l'esame ecografico degli organi situati nella cavità addominale e la piccola cavità pelvica. In alcuni casi, può essere necessaria la tomografia computerizzata.
I medici classificano il cancro cervicale della madre in base al grado di sviluppo della malattia secondo diverse fasi:
- Il primo stadio della malattia. Nella prima fase del cancro cervicale, una neoplasia maligna è localizzata esclusivamente all'interno della cervice di una donna. Il trattamento iniziato in questa fase della malattia è il più efficace. Permette una soglia di sopravvivenza a cinque anni in circa il 90% di tutte le pazienti di sesso femminile.
- Il secondo stadio della malattia. Nella seconda fase del cancro cervicale, la neoplasia maligna è più grande della prima, ma non raggiunge le pareti della piccola pelvi. In questa fase della malattia, il trattamento è anche abbastanza efficace, ma, naturalmente, le probabilità di una soglia di sopravvivenza a cinque anni sono leggermente inferiori - circa il 60% di tutte le donne che si ammalano.
- La terza fase della malattia. Questo stadio del cancro è caratterizzato dalla presenza di un tumore maligno, che colpisce non solo la stessa cervice, ma anche il terzo inferiore della vagina. In questa fase della malattia, la sopravvivenza a cinque anni si verifica in appena il 35% di tutte le donne.
- Il quarto stadio della malattia. Questo stadio del cancro cervicale è l'ultimo e più grave. In questa fase di sviluppo della malattia, la regione maligna lascia il bacino, colpendo il retto o la vescica. Inoltre, in questa fase della malattia, si verificano spesso metastasi, che interessano altri organi del corpo, situati ad una distanza considerevole dalla messa a fuoco immediata, la cervice. Sfortunatamente, se il trattamento della malattia inizia solo in questa fase, la soglia di sopravvivenza a cinque anni è minima - non più del 10% di tutte le donne.
Sopra, la nozione di "sopravvivenza quinquennale" è stata più volte menzionata. Questo termine è usato dagli oncologi. Indica la prognosi per il trattamento di un tumore maligno. Questa previsione si basa su una attendibile affermazione che se, per cinque anni dopo la fine del trattamento, una persona malata non ha una ricaduta, ha tutte le possibilità di non dover mai affrontare la recidiva di questo tumore. Alla scadenza di questo periodo, l'ammalato li considera completamente guariti.

Trattamenti per il cancro cervicale
Metodi e tecniche per il trattamento del cancro cervicale dipende da diversi fattori principali. In primo luogo, molto dipende dallo stato individuale del corpo e dalle caratteristiche di salute di ciascuna specifica donna malata. Il paziente dovrebbe essere preparato per il fatto che è improbabile andare d'accordo con la visita di un medico - oncologo.
Insieme a un esame ginecologico, una donna malata dovrà sottoporsi a tutta una serie di esami e test che forniranno ai medici un quadro completo e accurato della loro salute generale, della presenza e dell'estensione del danno ad altri organi interni. Senza un quadro completo, scegli un trattamento adeguato ed efficace, che sarà anche il più favorevole per altri organi.
E, in secondo luogo, una grande quantità nel determinare il metodo di trattamento dipende dallo stadio di sviluppo del tumore maligno. Nei primi due stadi del cancro cervicale, i medici si limitano molto spesso alla completa rimozione del corpo dell'utero e delle sue appendici e della cervice. Spesso questa misura è sufficiente per eliminare completamente la malattia. Tuttavia, vorrei ricordare ancora una volta che questo trattamento è efficace solo nelle prime due fasi.
Nello stesso caso, se il tumore maligno è più grande e la malattia è nel terzo - quarto stadio, oltre alla completa rimozione della cervice, del corpo e delle appendici dell'utero, gli oncologi conducono la chemioterapia, che è progettata per sopprimere la crescita e l'attività vitale delle cellule tumorali.
Probabilmente non ha senso parlare dettagliatamente di come viene eseguita la chemioterapia e dei principi del suo effetto sul corpo. I medici studiano presso l'istituto per sei anni, quindi è improbabile che questo problema possa essere risolto nell'ambito di questo articolo. La cosa principale che una donna dovrebbe ricordare è che viene rilevato il cancro cervicale precedente, maggiori sono le possibilità di sopravvivenza di una donna e di una vita più piena.
Prevenzione del cancro cervicale
Ovviamente, i ginecologi sentono spesso una donna che chiede se sia possibile prevenire lo sviluppo del cancro cervicale. E questa è una domanda abbastanza ragionevole, perché per prevenire la malattia, o per curarla nelle prime fasi dello sviluppo è molto più facile che affrontare una forma trascurata di malignità.
I medici chiamano tre metodi principali per prevenire lo sviluppo del cancro cervicale:
- Visite regolari dal ginecologo Una donna in età riproduttiva deve sottoporsi a un esame ginecologico preventivo due volte l'anno. E una volta all'anno, deve essere condotto un test pap. Tali misure preventive aiuteranno a identificare nelle prime fasi della malattia non solo un tumore canceroso della cervice, ma anche un numero sufficientemente ampio di altre malattie del sistema riproduttivo femminile, che, sfortunatamente, sono un numero abbastanza elevato.
- Protezione contro le gravidanze indesiderate. Secondo numerose osservazioni di ginecologi e oncologi, tra quelle donne che avevano avuto un cancro del collo dell'utero, due su tre donne avevano una storia di due o più aborti artificiali di gravidanza. Ecco perché è così importante proteggere in modo affidabile per evitare il verificarsi di una gravidanza non pianificata e indesiderata. E ricorda che ogni successivo aborto aumenta il rischio di sviluppare un tumore cervicale maligno di circa l'8%.
- Vaccinazione contro l'infezione da papilomovirus. Come già accennato, una delle cause più comuni di cancro cervicale è il papillomavirus. Oggi i ginecologi raccomandano che tutte le ragazze, ragazze e giovani donne vengano vaccinate da lui. Questa vaccinazione ridurrà il rischio di complicanze di circa 8 volte.
Ci auguriamo che dopo aver letto questo articolo, tu abbia una conoscenza di base di quali sono i sintomi del cancro cervicale, quali sono i principi base del trattamento di questa patologia e come puoi ridurre il rischio di sviluppare questa patologia. Dopotutto, prendersi cura della propria salute è in primo luogo il compito della donna stessa. E i medici - solo assistenti e alleati nella lotta per la salute e la vita delle donne.
15 messaggi
Le statistiche mostrano che tra i tumori maligni nelle donne, il cancro del collo dell'utero è al quarto posto (dopo lo stomaco, la pelle e il cancro al seno), e in termini di mortalità, è il secondo. Si manifesta all'età di 40-60 anni, ma recentemente il cancro del collo dell'utero ha cominciato a verificarsi nelle donne sotto i 40 anni che hanno subito una gravidanza
I principali metodi di trattamento del cancro cervicale sono chirurgici e combinati, e il secondo è il più efficace. La dipendenza dei risultati dalla sequenza di applicazione (prima o dopo l'operazione) e la modalità di frazionamento della dose non è stata chiarita. Il volume della linfoadenectomia iliaca, uno degli stadi dell'isterectomia per Wertheim, non è clinicamente giustificato.
L'uso di un metodo puramente chirurgico nel trattamento di questa malattia è limitato solo dagli stadi iniziali della malattia, che raramente si riscontrano nella pratica clinica.Di solito, il cancro si verifica nella fase di invasione profonda del tumore nello stroma, il che rende il metodo chirurgico inefficace.
La radioterapia aiuta ad evitare traumatizzazione intrinseca al metodo chirurgico, che è particolarmente importante per il trattamento della malattia nelle giovani donne.
Tuttavia, l'efficacia del trattamento della malattia dipende non solo dal metodo utilizzato, ma anche dalla diagnosi tempestiva e completa di questa malattia.
La diagnosi e il trattamento del cancro cervicale saranno discussi schematicamente di seguito.
Eziologia e patogenesi
Nel caso del cancro cervicale attribuisce grande importanza alle cosiddette malattie di base, che comprendono vsegiperplasticheskieprotsessy nella cervice: dyskeratosis (leucoplachia, akantopapillomatoz, eritroplachia), iperplasia ghiandolare-muscolare (papillare o follikulyarnayaeroziya, ipertrofia follicolare). La displasia è considerata una malattia precancerosa. Lo stadio iniziale è la displasia minima dell'epitelio cervicale, in cui la proliferazione anormale delle cellule epiteliali si verifica nel terzo inferiore dell'epitelio. Nella maggior parte dei casi, tali cambiamenti sono reversibili spontaneamente e l'epitelio ritorna normale, ma la displasia più grave con proliferazione anomala, che copre 2/3 della profondità dell'epitelio, si sviluppa più spesso in carcinoma in situ, dove tutti gli strati di cellule hanno già una struttura anomala. Dopo che le cellule tumorali hanno superato la membrana basale e iniziano a proliferare nello stroma dell'organo, inizia lo stadio invasivo del cancro.
Tali segni come la proliferazione atipica di elementi tissutali, decorso cronico, costanza dei sintomi, resistenza a metodi di trattamento conservativo, recidiva dopo escissione chirurgica sono caratteristici di malattie precancerose.
Il cancro cervicale si sviluppa più spesso dall'epitelio della parte vaginale del canale cervicale. A questo proposito, ci sono due forme istologiche: carcinoma a cellule squamose (carcinoma planocellulare) e carcinoma ghiandolare (adenocarcinoma).
La classificazione proposta da A. I. Serebrov (1962) si basa sul principio genetico, secondo il quale il primo gruppo include il cancro epidermico, il secondo - il cancro dall'epitelio mulleriano, nel terzo - il cancro dai rudimenti embrionali (corso di Gartner). K. Il cancro epidermico si riferisce a cheratinizzazione, non cheratinizzazione e scarsamente differenziato. Dall'epitelio di Muller si verifica l'adenocarcinoma o la forma ghiandolare-solida.
Il nostro paese ha adottato la Classificazione Clinico-Anatomica Internazionale del Cancro Cervicale per fasi:
Stadio I: il tumore è limitato alla cervice,
a) il tumore si infiltra nella parametria da uno o entrambi i lati, senza andare al muro pelvico (variante parametrica),
b) il cancro si infiltra nella vagina senza andare al suo terzo inferiore (la variante vaginale),
c) cancro endoteliale, rotolamento sul corpo dell'utero (variante uterina).
a) infiltrazione tumorale unilaterale o bilaterale delle pareti pelviche.Non c'è spazio libero tra il tumore e la parete pelvica (variante rettale), nell'esame rettale,
b) infiltrazione tumorale del terzo inferiore della vagina (variante vaginale),
c) metastasi isolate vicino alla parete pelvica con cancro cervicale primario relativamente piccolo sono palpate (stadio III - metastasi pelviche isolate).
a) il tumore invade la vescica, che è confermata da cistoscopia o fistola (stadio IV - vescica):
b) il tumore cresce nel retto (stadio IV - retto),
c) il tumore va oltre la zona pelvica, ci sono metastasi distanti.
Nel 1950, il Congresso Internazionale di Ostetrici e Ginecologi includeva la fase "O" nella classificazione del sistema circolatorio - il cosiddetto stadio preinvasivo del cancro (cancro in situ). Morfologicamente, questo è un processo maligno dell'epitelio squamoso della cervice senza invasione negli organi e nei tessuti adiacenti.Nel cancro in situ, si verificano cambiamenti nelle cellule di tutti gli strati dell'epitelio (interruzione della posizione cellulare, perdita di polarità, ipercromatosi del nucleo, una relazione anormale tra il nucleo e il citoplasma, un aumento del numero di mitosi con cellule atipiche, cambiamenti nella forma e nella dimensione del nucleo). L'epitelio modificato può invadere lo strato ghiandolare e persino sostituirlo, ma non sfonda mai la membrana basale. Il carcinoma in situ potrebbe non manifestarsi per molto tempo. Tuttavia, può entrare nello stadio di infiltrazione, rimanere invariato per un lungo periodo e, infine, può sparire spontaneamente. Il cancro Chaschevsegopreinvazinny è rilevato in donne con erosioni, endoceriotsit, leucoplachia. Particolarmente attentamente è necessario fare una diagnosi durante gravidanza, quando il cancro dell'epitelio a causa di influenze ormonali può essere preso per cancro. L'ultima classificazione della Federazione internazionale degli ostetrici e ginecologi (FIGO) del 1987 comprende fasi leggermente diverse (vedi tabella n. 1)
Tabella n. 1. Classificazione clinica del carcinoma cervicale per la prognosi e la scelta del trattamento.
Carcinoma in situ, carcinoma intraepiteliale
Carcinoma strettamente limitato alla cervice (diffusione al corpo dell'utero deve essere trascurato)
Carcinoma preclinico (diagnosticato solo microscopicamente)
Minima invasione dello stroma visibile al microscopio
Cambiamenti microscopici che possono essere misurati (la profondità di invasione non è superiore a 5 mm dalla membrana basale, la diffusione in direzione orizzontale non è superiore a 7 mm)
I cambiamenti sono più significativi che con IA2, al fine di scegliere un metodo di trattamento, è necessario registrare i cambiamenti nei tessuti circostanti.
Il carcinoma si estende oltre la cervice, ma non raggiunge le pareti della cavità pelvica, le pareti della vagina sono coinvolte nel processo, ma senza diffondersi al suo terzo inferiore
Cancro senza coinvolgimento esplicito del parametro
Cancro con coinvolgimento esplicito del parametro
Il cancro si diffonde alle pareti del bacino, con esame rettale non c'è spazio libero tra il tumore e la parete del bacino, il tumore colpisce il terzo inferiore della vagina, con l'inclusione di tutte le forme di idronefrosi o rene non funzionante
Diffondere sulle pareti del bacino
Diffusione su pareti pelviche, idronefrosi e / o rene non funzionante
Il carcinoma si estende oltre la piccola pelvi o colpisce la mucosa della vescica o del retto (l'edema bolloso da solo non serve come base per classificare un tumore allo stadio IV)
La diffusione del tumore agli organi vicini
La diffusione del tessuto tumorale agli organi distanti
Il cancro cervicale spesso (40-50% dei casi) colpisce la vagina. La diffusione del tumore alla vagina avviene attraverso i vasi linfatici e l'impianto di contatto. Il corpo dell'utero viene raramente colpito dall'impianto di contatto. La diffusione del processo nella fibra parametrica e nei linfonodi regionali è spesso osservata. La vescica e il retto sono interessati principalmente da continuitatum. Anche le tube e le ovaie sono raramente coinvolte nel processo e gli ureteri sono particolarmente raramente colpiti.
Classificazione TNM
Il compito principale della classificazione secondo il sistema TNM è di valutare oggettivamente la specificità delle metastasi locali, regionali e distanti del cancro cervicale (così come per altri tumori) per scegliere il metodo ottimale del suo trattamento e confrontare i risultati del trattamento ottenuto in diverse cliniche.
T (tumore) - tumore primitivo
T1 - carcinoma, limitato solo dalla cervice.
Тis - carcinoma in situ.
T1a - carcinoma preclinico invasivo.
T1b - carcinoma clinicamente invasivo.
T2 - carcinoma che si estende oltre la cervice, ma non raggiunge le pareti del bacino, o carcinoma che coinvolge le pareti vaginali nel processo tumorale al terzo inferiore, senza intaccare il secondo.
Il T2a è un carcinoma che si diffonde solo nella vagina o nel corpo dell'utero.
T2b - carcinoma che si infiltra in parametria con o senza coinvolgimento della vagina o del corpo dell'utero nel processo tumorale.
T3 - carcinoma che si estende fino al terzo inferiore della vagina o raggiunge le pareti del bacino.
T4 - carcinoma che si estende oltre il bacino o si estende alla vescica e al retto.
N - linfonodi regionali
In condizioni normali, è difficile valutare lo stato dei linfonodi, sebbene bruscamente aumentato e gli infiltrati fissi possano essere palpati alle pareti del bacino con spazio libero tra loro e il tumore. Pertanto, sono possibili due categorie: NX + o NX-.
N2 - infiltrati densi fissi sono palpati sulla parete pelvica in presenza di spazio libero tra loro e il tumore
M - metastasi distali
M0 - metastasi distali sono assenti.
M1 - metastasi distali sono disponibili.
Tabella n. 2. Confronto delle classificazioni cliniche e TNM
T3 NX M0, T1 N2 M0, T2a N2 M0, T2b N2 M0
T4 NX M0, T1b NX M1, T2a NX M1, T2b NX M1, T3 NX M1, T4 NX M1
Clinica e manifestazioni
La manifestazione clinica del cancro cervicale è caratterizzata dalla classica triade dei sintomi: leucorrea, dolore e sanguinamento. È vero, sono segni in ritardo e non hanno valore diagnostico. Sfortunatamente, nelle prime fasi della malattia i sintomi sono molto poveri. Secondo A. I. Serebrov (1962), i dolori appaiono nel 25-30% di pazienti, il sanguinamento: il 55-60%, il dolore nel 10-12% di pazienti. Il sanguinamento nel cancro cervicale può essere sotto forma di piccole secrezioni o pesanti: possono apparire da una lieve lesione (irrigazione, feci dure, esame interno con un dito o specchi, coito, ecc.). Il cosiddetto sanguinamento da contatto è una conseguenza della rottura dei vasi fragili del tumore. Quando vengono respinte le aree necrotiche, vengono aperti i vasi linfatici e le fessure, che porteranno allo scarico di bianchi acquosi o macchiati di sangue, che hanno l'aspetto di brodature di carne, inodori o offensivi.
Il dolore nel cancro cervicale è un sintomo tardivo e indica il coinvolgimento nel processo tumorale dei linfonodi e delle fibre del bacino con la formazione di infiltrati che comprimono i tronchi nervosi e il plesso pelvico.
La localizzazione e la natura del dolore sono differenti. Molto spesso, i pazienti lamentano dolore nella zona lombare, nell'addome inferiore, nel sacro e nel retto. Quando un tumore si infiltra nelle pareti pelviche, il dolore può comparire negli arti inferiori.
Il dolore, il sanguinamento e il dolore nel cancro cervicale sono persistenti e duraturi. Quando un tumore germina nella vescica o nel retto, appare un quadro clinico associato a questi organi (disuria, disturbi urinari, atonia intestinale, stitichezza, sangue nelle urine e feci, fistole).
Nonostante il tumore maligno della cervice uterina sia disponibile per il controllo visivo, circa il 70% dei pazienti è ricoverato negli ospedali con stadio II e stadio III del processo tumorale. Le cause di abbandono della malattia in alcuni casi sono dovute alla mancanza di un'adeguata preparazione oncologica di alcuni di loro.
La diagnosi di cancro cervicale nelle fasi iniziali è molto difficile. I pazienti con sospetto tumore dovrebbero essere sotto la supervisione di un medico e periodicamente essere esaminati da un ginecologo. Il complesso dell'esame clinico dei pazienti con cancro cervicale comprende un esame del sangue, esame vaginale bimanuale, esame con specchi, esame rettale-addominale e recto-vaginale, test diagnostici, colposcopia, strisci vaginali e biopsia.
Per meno traumatizzare il tumore, A.I. Serebrov (1962) raccomanda di eseguire l'esame vaginale con un dito indice. Nelle fasi iniziali del cancro, è possibile sondare l'infiltrazione (indurimento) senza limiti chiari, rigidità della cervice. Nelle fasi tardive, viene determinata la forma del tumore (esofitica, endofitica, mista, ulcerativa), la mobilità dell'utero, lo stato delle appendici, le pareti della vagina, il tessuto circolatorio e l'area degli organi adiacenti (retto e vescica urinaria) Secondo A. I. Serebrov ( 1962), dà il 58,3% di diagnosi errate.
Nei casi in cui la cervice si sente invariata al tatto, un esame bimanuale vaginale dovrebbe essere completato da un esame con specchi. Questo ti permette di determinare il tipo di tumore.Un tumore esofitico ha un colore cavolo, è coperto da croste scure (aree di decadimento) e sanguina anche con un tocco leggero. La cervice del tumore è una mucosa densa, gonfia, di colore viola scuro con una rete di vasi piccoli e facilmente sanguinanti. Con la disintegrazione del tumore si formano.
Lo studio degli specchi ha un valore particolare nelle prime fasi della malattia, mentre si osservano erosione, noduli e crescita papillare. L'ispezione per specchi, secondo A. I. Serebrov, riduce la percentuale di errori diagnostici a 12.
L'esame rettale permette di determinare lo stato dei legamenti sacro-uterini, il grado di coinvolgimento nel processo tumorale del retto (infiltrazione delle pareti, fissazione dell'intestino e tumore).
Per la diagnosi precoce di cancro e condizioni precancerose, uno scopo molto prezioso è uno studio molto prezioso. Il sistema ottico progettato da Ginselman nel 1925 ci consente di considerare l'area interessata degli organi sessuali femminili con un aumento di 10-15 volte. I colposcopi binoculari sono usati nel nostro paese. Attualmente, i colposcopi sono ingranditi 200 volte. È più opportuno eseguire la colposcopia mediante l'ancoraggio e altri studi che causano sanguinamento. La colposcopia consente di distinguere la mucosa normale e l'ectopia della mucosa del canale cervicale, la zona di trasformazione, la base della leucoplachia, la leucoplachia, la formazione dei campi. La colposcopia consente di stabilire la diagnosi corretta nel 70-80% dei casi (Schmitt, 1959).
Tra i numerosi test diagnostici (stroboscopio Hrobak, Shaba-Dasha, ricezione Syreday), il test di Schiller (1928) ha ricevuto il più grande riconoscimento. Consiste nell'applicare un tampone di cotone immerso in una soluzione sciolta alla cervice. Allo stesso tempo, il normale epitelio del muco è dipinto in un colore marrone scuro, e l'erosione, la leucoplachia, l'ipercheratosi, l'epitelio carcinomatoso non percepiscono la colorazione e appaiono macchie pallide con bordi chiari su uno sfondo marrone scuro. È consigliabile eseguire il campione di Schiller prima della biopsia e la biopsia prelevata da siti negativi allo iodio.
La biopsia in tutti i casi è un metodo diagnostico cruciale. Permette non solo di rivelare la struttura istologica del tumore, ma anche di determinare il grado di malignità del processo, l'infezione del tumore, la reazione dei tessuti sani circostanti. Le biopsie ripetute durante la radioterapia possono determinare l'efficacia del metodo. In casi sospetti di cancro, una biopsia prelevata da un pezzo di tumore deve contenere tessuto sano (per determinare l'infiltrazione). In casi clinicamente ovvi, lo studio viene effettuato al fine di determinare la struttura istologica del tumore, quindi è sufficiente prendere con un conchotomo un pezzo di tumore senza tessuti sani.
Per la diagnosi precoce del cancro cervicale, il metodo citologico è ampiamente utilizzato - l'esame degli strisci vaginali. Sono stati proposti molti metodi diversi per ottenere cellule epiteliali rigettate dalla superficie del tumore e dalla loro colorazione (K. A. Petrovskaya e Yu. G. Koval, 1952, E.Ya. Stavskaya, 1952, Friedman 1950, Lajos, Puli, 1951, ecc.) . Lo studio degli strisci vaginali ha un grande valore pratico e, secondo molti autori (E. L. Lerner, 1950, V. A. Mandelstam, 1950, A. I. Serebrov, 1962 e altri), consente di stabilire la diagnosi corretta in 90- 96% dei casi.
Il trattamento di erosioni, leucoplaky ed eritroplastica, endocervicite, condilomi e deformità cicatriziali, che contribuiscono alla comparsa di processi proliferativi nella cervice, deve essere radicale. Viene eseguita mediante escissione di diatermo o diatermocoagulazione, oltre che chirurgicamente (amputazione della cervice) e radioterapia.
Si consiglia di utilizzare la diatermocoagulazione in caso di leucoplachia e eritroplakia superficiale, erosione desquamativa resistente ai farmaci.
La diatermocoagulazione e la diatermoxionia non devono essere eseguite durante la gravidanza e nei processi infiammatori acuti negli organi genitali femminili.La diatermocoagulazione di solito procede senza sangue. Una crosta formata nel sito di coagulazione scompare in 2 settimane e una completa guarigione avviene in 5-6 settimane.
Con le deformità cervicali postpartum, la presenza di membrana mucosa ectropnon, ulcerazioni, cicatrici, se la diatermocoagulazione non è indicata, può essere applicato un trattamento chirurgico. Tra i numerosi interventi di chirurgia plastica, l'operazione di Sturmdorf viene eseguita più spesso.
Fuori dai metodi di radiazione, è prescritta la terapia intracavitaria. Un applicatore con una fonte di radiazioni (radio o cobalto) viene alimentato all'area interessata e fissato con un tamponamento vaginale. A seconda della potenza della sorgente, l'esposizione è impostata in modo tale che la dose sulla membrana mucosa sia felice per il 1500-2000. Più spesso, questa dose è sufficiente per distruggere il tessuto in eccesso, la scomparsa dell'infiltrazione di piccole cellule senza pronunciate reazioni di radiazione da organi e tessuti sani vicini.
L'alta efficacia del trattamento delle malattie precancerose ha portato all'uso diffuso di questi metodi in tutto il mondo (M. Abramova, 1953, M.G. Arsen'eva, 1953, A.I. Serebrov, 1962, Cachman, 1945 e altri).
Prima dell'irradiazione intracavitaria, i pazienti 2-3 volte al giorno producono una soluzione disinfettante siringa (rivanolo o permanganato di potassio). Il tumore viene trattato con una soluzione di antibiotici. L'intestino viene pulito con un clistere, la vescica viene svuotata e per sopprimere il dolore vengono prescritte supposte con belladonna o morfina. Il tamponamento della vagina, che è necessario per il fissaggio della fonte di radiazioni, è fatto in modo da assicurare lo scarico della cavità uterina. Altrimenti, possono esserci complicazioni (piometrite).
L'esposizione durante la radioterapia intracavitaria è di 24-48 ore, durante le quali a un paziente viene assegnato un rigoroso riposo a letto in uno speciale reparto di cura. Le applicazioni intracavitarie vengono ripetute dopo 3-7 giorni, in media 4-5 volte, a seconda dello stadio della malattia e della dose focale richiesta.
Nel 1938, Tod e Meredith suggerirono di calcolare le dosi di radioterapia per il cancro del collo dell'utero in due aree condizionalmente accettate, i punti A e B, situati a livello dell'OS interno. Il punto A si trova a 2 cm sopra il fornice laterale della vagina ed è 2 cm lateralmente all'asse mediano del canale uterino, cioè all'incirca all'intersezione dell'arteria uterina con l'uretere. Il punto si trova allo stesso livello e 5 cm dall'asse dell'utero, cioè nella zona delle divisioni laterali della cella parametrica e dei linfonodi della parete laterale pelvica.
Conoscendo la dose in questi punti, puoi avere un'idea della distribuzione dell'energia radiante nella pelvi. La dose focale totale durante irradiazione intracavitaria nella regione di 7.000 rad, nel terzo stadio - 7500-8000 rad.
In questo caso, la dose nella regione dei punti B è uguale: nella fase 1 - 1200-1300 sono felice, nella fase II - 1500-1600 sono contento, nella fase III - 1700-1800 sono contento.
Il calcolo di dosi durante irraggiamento intracavitary è effettuato secondo tavole matematiche, che sono compilate da V. A. Petrov (1955), V. P. Tobilevich e A. A. Gabelova (1952), A. I. Shramenko (1965). Tuttavia, queste tabelle consentono di determinare la dose nei punti A e Vlish approssimativamente.
È stato ora stabilito che il metodo combinato di trattamento del cancro cervicale è più efficace. Secondo la maggioranza dei medici, nella fase 1 della malattia, il trattamento chirurgico con successiva radioterapia dovrebbe includere:
1. Pazienti di età inferiore ai 30-35 anni nei quali il processo tumorale è più maligno. L'uso di una singola radioterapia in questi casi è poco pratico, poiché stenosi e stenosi sorgono con la conseguente formazione di escoriazioni, ulcere, colpite.
2. Pazienti con radioresistenza, forme di cancro.
3. Pazienti con recidive dopo radioterapia (nella fase 1 della malattia).
4. Pazienti con deformità, atrofia, stenosi vaginale, atresia.
5. Pazienti con carcinoma del collo dell'utero in combinazione con tumori dell'appendice e salpingoophorite cronica.Nel secondo stadio della malattia (borderline nel senso di operabilità), dovrebbe essere effettuata una terapia vantaggiosa.
Nelle fasi III e IV, è indicata solo la radioterapia. Così, come scrive A. I. Serebrov (1962), ". Si può considerare fermamente stabilito che l'uso dell'energia radiante del cancro cervicale non può essere trattato, cioè per la maggior parte dei pazienti questo metodo di trattamento è l'unico radicale. "
La radioterapia può essere eseguita in termini di trattamento preoperatorio o postoperatorio. Il principio di base del trattamento chirurgico dovrebbe essere la natura radicale dell'operazione.
"Il cancro di piccole dimensioni richiede grandi e grandi - più spesso, nessuna o solo piccole operazioni palliative"
Estirpazione estesa dell'utero Con rimozione di cellulosa e linfonodi (panisterectomia) può essere eseguita con metodi addominali e vaginali. Il percorso addominale è più conveniente, in quanto crea libero accesso al tumore e ai linfonodi situati lungo i vasi maggiori del bacino. Poiché i linfonodi regionali sono spesso colpiti anche nella fase 1 della malattia, devono essere rimossi insieme alla fibra della pelvi.
La radioterapia per il cancro cervicale è una combinazione di radiazioni intracavitarie e distanti. La tecnica intracavitaria consente di portare i farmaci radioattivi direttamente al tumore primario e creare una dose necessaria per la sua completa distruzione.
L'irradiazione remota viene utilizzata per influenzare l'area delle metastasi regionali da infiltrarsi nella fibra parametrica.
Controindicazioni alla radioterapia sono malformazioni degli organi genitali esterni, atresia, stenosi vaginale, processi infiammatori purulenti incuneati nelle appendici, gravidanza, cicatrici della pelle da irradiare, leucopenia (meno di 3.000 leucociti per 1 mm), malattie cardiovascolari in stato di scompenso , epatite acuta, nefrosonefrite, generalizzazione del processo tumorale, cachessia.
Prima della radioterapia, ogni paziente deve sottoporsi ad un esame clinico dettagliato. È necessario chiarire l'entità del processo tumorale, la condizione del tessuto parametrico e dei linfonodi pelvici, determinare la posizione dell'utero in relazione agli organi pelvici e l'asse medio, determinare la profondità del tumore, portare la sua proiezione sulla pelle, fare una sezione trasversale a livello del tumore con mappa di isodosi, secondo piano di trattamento accettato
Nei casi in cui l'asse mediano dell'utero coincide con l'asse mediano del bacino. Alla luce di ciò, si deve ricordare che la malattia di stadio II e III dell'utero è spostata nel lato in cui si trova l'infiltrazione. Opzioni. Pertanto, la distribuzione della dose nel bacino varia. Secondo A.A. Staikevich, quando l'utero è spostato di 2 cm a sinistra, la dose al punto giusto diminuisce al 50% e al punto B al 58%. Allo stesso tempo, la dose nel punto di sinistra viene aumentata del 295% e al punto B fino al 176%. Lo spostamento dell'utero anteriormente o posteriormente porta ad un aumento della dose sulla parete posteriore della vescica o sulla parete anteriore della retta, rispettivamente, di 168-450 e 215-240%. Pertanto, nel determinare la dose, il punto A deve essere considerato mobile.
Se si determina la posizione dei punti A ad una distanza di 2 cm dai farmaci radioattivi introdotti nell'utero (controllati dalle radiografie), a seconda dello spostamento dell'utero, occupano una posizione diversa nella pelvi, mentre la posizione dei punti B rimane costante - 5 cm da lanciatore medio.
In assenza di farmaci radioattivi, l'irradiazione intravaginale può essere effettuata sui dispositivi per terapia a raggi X vicini al fuoco. Tuttavia, questo metodo è efficace solo nelle forme esofitiche dello stadio del cancro cervicale 1. Nel cancro del canale cervicale e nella forma endofitica, la radioterapia transvaginale non è indicata.
Poiché, a seguito di irradiazione intracavitaria, il tasso di dose alle distanze più vicine alla sorgente cala bruscamente, la regione dei punti viene irradiata in dosi insufficienti. Pertanto, al fine di influenzare la zona delle metastasi regionali e gli infiltrati nella cellulosa parametrica, viene utilizzata l'irradiazione remota, che può essere eseguita su betatroni, acceleratori lineari e metodi statici o di rotazione basati sulla gamma.
L'irradiazione a distanza avviene in giorni senza irradiazione intracavitaria. La distribuzione dell'energia radiante nella piccola pelvi dipende dal numero e dalla posizione dei campi di irradiazione in relazione alla linea mediana del corpo. Molto spesso, l'irradiazione viene effettuata da quattro campi (due ileali e due sacrali) con una direzione perpendicolare del fascio di radiazioni sul piano orizzontale.I campi di irradiazione dovrebbero essere situati a una distanza di 2-3 volte la linea mediana del corpo. Allo stesso tempo, il raggio di radiazioni passa nelle zone dei punti B, escludendo la parte centrale del corpo e la testa della coscia. Il trattamento viene effettuato in modo tale da irradiare i campi iliaco destro e sacro destro un giorno, mentre i campi sacro iliaco e sinistro sono irradiati. La dose di esposizione sulla pelle di ciascun campo deve essere calcolata in modo tale che al punto della dose di contatto sia 200-250 ppm. La dose focale settimanale con una combinazione di irradiazione intracavitaria e remota deve essere compresa tra 2000-230 Urad ai punti A e 1000-11100 felice nei punti B.
Nel carcinoma cervicale in stadio 1, si ottiene una distribuzione favorevole dell'energia di radiazione nell'area del tumore irradiando quattro campi di 5 x 12 cm, un'altezza del campo di 12 cm (limite inferiore sul bordo superiore del cannone) consente di includere nella zona di irradiazione i linfonodi di primo ordine regionali. Una larghezza del campo di 5 cm è sufficiente per irradiare la regione dei punti B, escludendo la parte centrale del corpo e la testa dei fianchi.
Nella fase 1 del cancro, la dose focale in punti dovrebbe essere 3500-3700 felici, e nei punti A - 900-1000 felici. Questo è ottenuto con una dose sulla pelle di ciascuno dei quattro campi 4000 felici.
Nella fase II e III del carcinoma della cervice si consiglia di irradiare i campi 6x16 cm. Il margine interno del campo non deve essere più vicino di 2,5-3 cm dalla linea mediana del corpo. Una tale larghezza del campo consente di portare una dose del 48% alla zona dei punti A e punti B al 100%. Gli organi situati nella linea mediana del corpo rappresentano il 20-30% della dose. . Un'altezza di campo di 16 cm (limite inferiore a livello del bordo superiore delle inclinazioni) consente di includere nell'irradiazione l'intera zona di metastasi regionali con linfonodi di secondo ordine. Pertanto, quando vi è il sospetto di metastasi nei linfonodi paraortici, i campi di irradiazione dovrebbero essere posizionati ad un angolo l'uno rispetto all'altro, in modo che il bordo superiore del campo si trovi ad una distanza di 1 cm e il bordo inferiore sia a 3 cm dalla linea mediana. Nel tumore in stadio III, la dose focale ai punti B dovrebbe essere di 4.500-5.000, contento, con ib punti A - 2.000 - 2.300 contenti. Ciò si ottiene con una dose di 4.800-5.000 rad sulla pelle di ciascun campo di irradiazione.
Nella radioterapia combinata per il cancro del collo dell'utero, si sommano le dosi assorbite nei punti A e B dall'irradiazione intracavitaria e distante.
Osservazioni cliniche (A. V. Kozlova, 1970, K. N. Kostromina, 1964, e altri) mostrano che queste dosi sono sufficienti per la distruzione del tumore primario, infiltrati nel metastasi dei tessuti e dei linfonodi dei parametri.
La radioterapia combinata non deve superare le 8-9 settimane. Le cause del ritmo irregolare possono essere la radioterapia, la cistite, l'ipertensione, i difetti cardiaci, la tromboflebite, la reazione generale alle radiazioni, la leucopenia (inferiore a 3000 in 1 mm).
In termini di autotrattamento, l'esposizione a distanza viene effettuata nei casi in cui, a causa della prevalenza del processo, l'irradiazione intracavitaria non è possibile. In tali pazienti, l'irradiazione a distanza deve fornire la dose necessaria sia per il tumore primario che per le zone di metastasi parametriche o linfogeniche.
L'irradiazione viene eseguita con 4-5 campi, le cui dimensioni sono impostate in base al grado di propagazione del processo (6x16 e 8x16 cm). Con una dose di esposizione di 4000-4500 P sulla pelle di ciascun campo, viene creata una dose di 7.000-7.500 rad nel centro del bacino e 4.500-5.000 nelle parti laterali del bacino. -5 viste della linea mediana del corpo con angoli di inclinazione del fascio di radiazioni 35-40 ° rispetto al piano orizzontale. In questo caso, le curve isodose si trovano nella direzione anteriore-posteriore sotto forma di un'ellisse.
In caso di infiltrazioni nella fibra parametrica, si ottiene una distribuzione della dose favorevole mediante irradiazione Gli angoli di inclinazione del fascio sono 60 ".In questo caso, i campi di dosaggio sono allungati in direzioni laterali e tutta la cellulosa parametrica è uniformemente
L'uso di blocchi sagomati con schermi a maglie divisibili ha aumentato significativamente l'efficacia della terapia gamma a distanza. L'irradiazione viene effettuata con due campi opposti di 15x15 e 17x18 cm, separati da blocchi di piombo. Le dimensioni e la forma del pezzo di scissione sono stabilite sulla base del campo di dosaggio creato dalla sorgente di radiazioni intracavitarie. Lo spessore del blocchetto di piombo deve essere tale che la dose nel punto A sia 3-4 volte inferiore rispetto alla carriola B. Per fare ciò, è sufficiente usare un blocco di 6 cm come un cono troncato, avente una forma geometricamente trasformata alla base di isodose al 50% ottenuta da irradiazione intracavitaria.
Quando si trattano le recidive e le metastasi del cancro del collo dell'utero, si deve tener presente che il più delle volte le ricadute si verificano nella cellulosa parametrica, pararettale e paravesica della pelvi, così come nel culto della vagina. Le metastasi del cancro cervicale si trovano nella regione dei linfonodi iliaci.
La radioterapia a distanza può essere applicata solo dopo aver specificato la localizzazione del processo tumorale (linfografia, radiografia, esame bimanuale). Poiché i pazienti con recidive e metastasi presentano già radiazioni negli organi e nei tessuti pelvi dopo il primo ciclo di radioterapia, l'irradiazione deve essere effettuata tenendo conto del massimo risparmio del tessuto sano circostante. La posizione dei campi di irradiazione non dovrebbe ripetere il primo corso di irradiazione. Il più spesso usato campi ileali-inguinali e laterali. La dose focale giornaliera è compresa tra 200 e 250. Tenendo conto della radioresistenza delle metastasi ricorrenti durante un ciclo ripetuto di radioterapia, la dose focale viene portata a 6000-6500 rad. Il successo del trattamento con radiazioni dipende sia dal metodo di esposizione e dalle condizioni generali del paziente, sia dalla dimensione e localizzazione della recidiva, dalle metastasi e dallo stato dei tessuti e degli organi circostanti.
L'esperienza della lotta antitumorale in tutto il mondo dimostra che il notevole successo nel trattamento delle neoplasie maligne è stato raggiunto solo in connessione con il miglioramento dei metodi terapeutici, ma anche come risultato della scoperta di malattie nelle prime fasi dello sviluppo. La diagnosi delle forme iniziali di cancro cervicale aiuta a ridurre la mortalità. Ridurre l'incidenza si ottiene trattando i processi di fondo e precancerosi (questo è chiaramente visto nell'esempio del fatto che l'incidenza del cancro si è spostata dal 2 ° al 4 ° posto tra i tumori maligni delle donne).
Il sistema di esami di massa (in URSS e in Russia - esame medico), consente di identificare solo l'8 - 10% di tutti i pazienti. Screening citologico attualmente utilizzato e sistema a due stadi per l'identificazione della patologia cervicale.
Il compito principale dello screening citologico è identificare nella fase di esame iniziale dei pazienti sospettati di cancro cervicale, in modo da sottoporli successivamente a un esame approfondito utilizzando metodi diagnostici altamente efficaci, compresi tutti i metodi sopra elencati nella sezione Diagnostica.
Cos'è il cancro cervicale?
Il cancro cervicale è un tumore progressivo che colpisce l'area che collega direttamente l'utero e la vagina.
Questa malattia viene diagnosticata in donne di tutte le età riproduttiva, tuttavia, le donne di età compresa tra 35 e 60 anni sono più suscettibili al verificarsi di un tumore maligno.
I casi di cancro cervicale sia in età precedente che successiva sono piuttosto rari.
Il processo di insorgenza della malattia è piuttosto lungo, di solito è preceduto da condizioni precancerose che, se trovate, richiedono un monitoraggio costante dello stato attuale del paziente per prevenire lo sviluppo di un tumore maligno.
Prima di tutto, è la displasia - un cambiamento anormale delle cellule sulla superficie dell'epitelio cervicale.
Questa malattia può essere completamente asintomatica, pertanto viene diagnosticata una verifica tempestiva. La transizione completa di una condizione precancerosa a un tumore maligno richiede da 2 a 15 anni.
La displasia è completamente esposta al trattamento, che aiuta a ridurre il rischio di sviluppare il cancro nella fase quasi al minimo.
I tumori maligni della cervice hanno due tipi:
Carcinoma a cellule squamose. Questo tipo di tumore è più comune (85-90% dei casi). Durante il corso della malattia, solitamente si verificano le seguenti fasi:
Forma immatura (carcinoma a cellule squamose a bassa differenziazione). Nuove crescite stanno appena iniziando a manifestarsi. Questo stadio è per lo più asintomatico, pertanto viene rilevato in rari casi.
Forma intermedia . In questa fase, vi è un cambiamento attivo nella forma e nella dimensione delle cellule dell'epitelio cervicale. Molto spesso la malattia viene diagnosticata durante questo periodo.
Forma matura . Le cellule tumorali iniziano la divisione ad una velocità accelerata, che si traduce in completa cheratinizzazione dell'epitelio.
Adenocarcinoma o cancro ghiandolare. La malattia deriva dall'epitelio delle cellule ghiandolari ed è molto meno comune del carcinoma a cellule squamose (10-15% dei casi). Principalmente si verifica nel periodo post-climatico.
Cause del cancro cervicale
Nella stragrande maggioranza dei casi, la causa principale che causa il cancro è l'ingestione di un papillomavirus umano (HPV).
Esistono molti tipi di virus HPV, ma sono 16 e 18 che influenzano il tipo di tumore che si manifesta. La conseguenza dell'infezione con il tipo 16 è il carcinoma a cellule squamose e il tipo 18 causa lo sviluppo di adenocarcinoma.
La transizione allo stadio del cancro si verifica quando il virus cancerogeno è presente nel corpo per un lungo periodo e il test HPV dà un risultato positivo diversi anni dopo il primo rilevamento.
La probabilità che un virus si sviluppi nel cancro è alta, ma non perfetta: spesso il virus primario viene neutralizzato dalle difese del corpo e le condizioni precancerose risultanti vengono efficacemente trattate con una rilevazione tempestiva.
L'infezione si verifica solo nei casi in cui la mucosa in una persona sana è in contatto diretto con la mucosa infettata da HPV. Prima di tutto, succede durante il sesso non protetto.
Il papilloma è in grado di essere nel corpo maschile, senza causare grossi cambiamenti, mentre l'uomo è una potenziale portatrice del virus.
Un virus può facilmente essere nel corpo umano, ma il suo rischio di svilupparsi in una malattia aumenta in modo significativo quando interagisce con i seguenti fattori:
1 Malattie di fondo. Questi sono pseudo-erosione e vera erosione, leucoplachia, polipi cervicali e altre malattie. Lanciati e trasferiti alla forma cronica della malattia, non sono suscettibili di trattamento, creano condizioni favorevoli per lo sviluppo del cancro.
2 Immunità ridotta. La ridotta funzione immunitaria fa sì che l'organismo smetta di combattere il virus, permettendo lo sviluppo di infezioni.
3 fumo. Fumare, così come assumere alcolici in dosi irregolari, influisce negativamente sul sistema immunitario. Il rischio di insorgenza di malattie associate al cancro nelle donne che fumano è raddoppiato.
4 eredità. È dimostrato che la presenza della malattia nella famiglia immediata costituisce in realtà una tendenza alla comparsa di tumori.Certo, questo fatto non garantisce assolutamente che il cancro si svilupperà definitivamente. Le donne con una predisposizione genetica sono più sensibili ai virus cancerogeni.
5 Cambio troppo frequente di partner sessuali, così come la prima vita sessuale. Il rispetto della cultura della vita sessuale rende possibile ridurre la probabilità di infezione da HPV. Se una donna non ha un partner sessuale permanente, allora l'uso di contraccettivi di barriera è essenziale.
6 Stress frequente. I cambiamenti anormali nelle cellule, compresi quelli che portano allo sviluppo del cancro, causano sovraccarichi nervosi permanenti.
7 malnutrizione. Quando una grande quantità di grassi e colesterolo entra nel corpo, c'è una carenza di vitamine, a causa della quale le difese si indeboliscono.
Principali sintomi del cancro cervicale
La difficoltà di individuare le prime malattie oncologiche sta nel fatto che per la maggior parte dei pazienti i sintomi primari non sono semplicemente evidenti, poiché sono di natura relativa e piuttosto vaga. Inoltre, durante gli esami ginecologici, il tumore nella sua forma immatura può essere scambiato per pseudo-erosione.
È necessario ricorrere alla diagnosi, se noti i seguenti sintomi:
Cambiamento nel corso delle mestruazioni : c'è un aumento del dolore premestruale, la scarica diventa abbondante e le mestruazioni durano più a lungo del solito.
smacchiatura . Di solito si manifestano durante o dopo il rapporto sessuale. È causato dal fatto che l'area dell'epitelio con cellule danneggiate è molto vulnerabile, quindi sanguina dopo un danno meccanico.
Dolore durante il rapporto sessuale .
Abbondante scarico acquoso . La comparsa di chiare secrezioni, a volte con una tinta giallastra, a causa della disintegrazione delle cellule linfatiche nella cervice. Nelle fasi successive dell'escrezione, può essere acquisito un forte odore putrido. 
Nella seconda fase del tumore ginecologico, cominciano a comparire segni più visibili:
Dolore angosciante . Quando un tumore cresce di dimensioni, può esercitare pressione sulle terminazioni nervose vicine, così come sugli organi interni (retto, vescica). Pertanto, le sensazioni dolorose si manifestano nelle regioni lombare e sacrale e nell'addome inferiore. Di per sé, la cervice ha una quantità minima di terminazioni nervose, quindi non c'è dolore.
Problemi con lo svuotamento e la minzione . Si verificano nuovamente a causa della pressione del tumore. Le donne che soffrono di cancro della cervice, spesso notano la comparsa di stitichezza e complicata produzione di urina. A proposito, la minzione può anche essere accelerata. Questo è un segno che le infiammazioni della vescica e dei reni si verificano contemporaneamente. Le impurità insanguinate possono anche essere visibili nelle urine.
Deterioramento generale . Nella seconda fase, debolezza, sonnolenza, mancanza di appetito, improvvisa perdita di peso sono più palpabili.
Linfonodi ingrossati e doloranti .
Diagnosi e trattamento del cancro cervicale
La diagnosi primaria inizia con un esame ginecologico con l'uso di uno specchio. Successivamente, viene prelevato un graffio dal paziente per l'esame citologico, durante il quale le cellule tumorali vengono ricercate usando una tecnica di ingrandimento.
Utilizzato anche nella pratica medica colposcopia - Questo è sia un semplice esame della mucosa cervicale, sia l'ispezione con l'aiuto di una soluzione identificativa, che consente di rilevare la presenza di epitelio alterato. Ultrasuoni e tomografia possono essere aggiunti all'esame.
Quale tipo di trattamento a cui sarà sottoposto un tumore dipende dal suo stadio, tipo e posizione sulla cervice.
Spesso viene utilizzato un trattamento combinato, tra cui chirurgia, radioterapia e chemioterapia.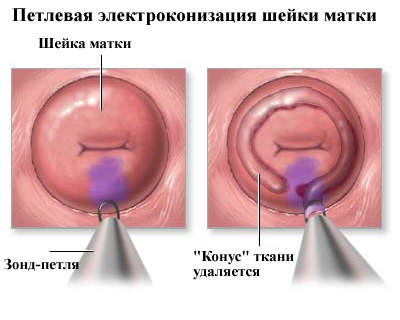
L'obiettivo del trattamento è quello di rimuovere completamente il tumore maligno e le aree colpite da esso, quindi in alcuni casi gravi l'utero, la cervice e i tessuti circostanti (comprese le ovaie) possono essere completamente rimossi se le cellule tumorali si sono trasferite su di loro.
Nelle prime fasi della malattia viene utilizzato ciclo elettroscissione.
Questa operazione viene eseguita in anestesia locale. Il ciclo rimuove il fuoco patologico senza intaccare gli altri tessuti.
Il periodo postoperatorio dura circa un mese, in questo momento sono esclusi i rapporti sessuali, il sesso e l'eccessivo sforzo fisico.
Cancro cervicale e gravidanza
Sfortunatamente, molto spesso le donne trovano il tempo di visitare per visitare la clinica ginecologica solo quando scoprono il verificarsi della gravidanza. Durante l'ispezione, può essere identificato un processo oncologico in via di sviluppo.
Se il tumore è stato rilevato nel secondo o terzo trimestre, il medico prescrive la conservazione della gravidanza con un rinvio a un taglio cesareo. Durante l'intervento è anche possibile la completa rimozione dell'utero.
La decisione di uno specialista con un tumore diagnosticato nel primo trimestre potrebbe non essere sempre favorevole al bambino. Il rischio di gestazione con una malattia oncologica rilevata è anche il fatto che la stessa gravidanza può causare una crisi del sistema immunitario, che può portare a gravi complicazioni.
Per quanto riguarda le donne che sono state trattate per il cancro del collo dell'utero, la possibilità di avere un figlio dipende dalla forza con cui sono stati colpiti gli organi interni.
Pertanto, è auspicabile identificare la malattia nella prima forma, che permetta di effettuare interventi chirurgici più delicati che siano compatibili con la gravidanza successiva e la consegna di successo.
""


