La chirurgia per la pancreatite acuta può essere di emergenza o urgente, la procedura viene eseguita nelle prime ore dell'attacco, così come nei primi giorni della manifestazione della malattia del paziente. Un'indicazione in questo caso è la peritonite di tipo enzimatico o acuto, che è causata da un blocco della papilla duodenale. Il tipo di intervento ritardato viene eseguito durante la fase di rigetto e fusione delle aree necrotiche e del tessuto retroperitoneale. Di norma, ciò si verifica il decimo giorno dopo l'inizio di un attacco acuto in un paziente.
Le operazioni programmate per la pancreatite vengono eseguite durante l'eliminazione completa dei processi infiammatori nell'organo malato. L'obiettivo in questo caso è prevenire un decorso ricorrente della malattia. Qualsiasi misura viene presa solo dopo una diagnosi approfondita e, inoltre, un esame completo del paziente. Scopriremo in quali situazioni è necessario un intervento chirurgico e scopriremo quali complicazioni e conseguenze potrebbero sorgere durante il periodo di recupero.
Quando è un'operazione per la pancreatite?
La necessità di un trattamento chirurgico è causata da malattie del pancreas quando si osservano gravi lesioni del tessuto dell'organo. Di norma, l'operazione viene eseguita nei casi in cui le alternative portano solo al fallimento o quando il paziente si trova in uno stato estremamente grave e pericoloso.
Va tenuto presente che qualsiasi intervento nell'organo del corpo umano è irto di ogni sorta di conseguenze negative. Il percorso meccanico non dà mai garanzie di guarigione del paziente, ma, al contrario, c'è sempre il rischio di un grave aggravamento del quadro generale della salute. I sintomi e il trattamento della pancreatite negli adulti sono spesso correlati.
Inoltre, solo un medico specializzato altamente specializzato può eseguire l'operazione, e non tutte le istituzioni mediche possono vantare tali specialisti. Quindi, l'intervento chirurgico sul pancreas in presenza di pancreatite viene effettuato nelle seguenti situazioni:
- Le condizioni del paziente segnate dalla fase acuta della malattia distruttiva. Con un quadro simile, si osserva la decomposizione dei tessuti dell'organo del paziente di tipo necrotico, mentre l'aggiunta di processi purulenti non è esclusa, il che costituisce una minaccia diretta per la vita del paziente.
- La presenza di pancreatite in forma acuta o cronica, che è passata allo stadio della necrosi pancreatica, cioè della stratificazione necrotica dei tessuti viventi.
- La natura cronica della pancreatite, che è caratterizzata da attacchi frequenti e acuti con un breve tempo di remissione.
Tutte queste patologie in assenza di un trattamento chirurgico possono portare a conseguenze fatali. In questo caso, qualsiasi metodo di trattamento conservativo non darà il risultato desiderato, che è un'indicazione diretta per l'operazione.
Le principali difficoltà nell'implementazione del trattamento chirurgico
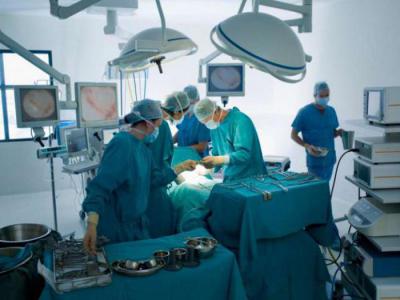
La chirurgia sullo sfondo della pancreatite è sempre una procedura difficile, oltre che molto prevedibile, basata su una serie di aspetti associati all'anatomia degli organi interni della secrezione mista.
I tessuti degli organi interni sono caratterizzati da un alto grado di fragilità, pertanto, con la minima manipolazione, si possono causare gravi emorragie. Tale complicazione può verificarsi anche durante il recupero del paziente.
Inoltre, nelle immediate vicinanze della ghiandola sono organi vitali, e il loro danno minore può portare a gravi disagi nel corpo umano, nonché conseguenze irreversibili. Il segreto, insieme agli enzimi prodotti direttamente nel corpo, lo colpisce dall'interno, il che porta alla stratificazione del tessuto, complicando significativamente il corso dell'operazione.
Sintomi e trattamento della pancreatite negli adulti
La pancreatite acuta è caratterizzata dai seguenti sintomi:
- Grave dolore addominale con localizzazione nell'ipocondrio destro e sinistro.
- Malessere generale
- Aumento della temperatura corporea.
- Nausea e vomito, ma dopo lo svuotamento non si verifica il sollievo allo stomaco.
- Stitichezza o diarrea.
- Dispnea moderata
- Singhiozzo.
- Gonfiore e altre sensazioni spiacevoli nello stomaco.
- Un cambiamento nel colore della pelle: l'aspetto delle macchie cianotiche, l'ingiallimento o l'arrossamento del viso.

Il paziente viene inserito nel reparto in cui vi è una terapia intensiva. Nei casi più gravi è necessario un intervento chirurgico.
Prescrivere la terapia farmacologica:
- antibiotici,
- farmaci anti-infiammatori
- enzimi,
- ormoni,
- calcio,
- droghe coleretiche
- agenti di rivestimento a base di erbe.
Complicazioni dopo l'intervento chirurgico
Dopo le operazioni eseguite con pancreatite, è probabile che si verifichino le seguenti complicanze:
- Nell'area della cavità addominale, i contenuti necrotici o purulenti possono cominciare ad accumularsi, in termini scientifici, al paziente viene diagnosticata una peritonite.
- Succede che c'è un aggravamento delle malattie associate associate all'attività del pancreas e alla produzione di enzimi.
- C'è un processo di blocco dei canali principali, che può portare ad una esacerbazione della pancreatite.
- I tessuti molli dell'organo malato possono non guarire e non si osserva la dinamica positiva del recupero del pancreas.
- Le complicanze più pericolose includono l'insufficienza multiorgano e lo shock settico e pancreatico.
- L'aspetto della pseudocisti e delle fistole pancreatiche, lo sviluppo del diabete mellito e l'insufficienza esocrina sono tra le conseguenze negative successive della chirurgia per la pancreatite.
Preparazione per l'operazione
Indipendentemente dal tipo di pancreatite, sia essa parenchimale, biliare, alcolica, calcicola e così via, l'evento principale nella preparazione è la fame assoluta, che, purtroppo, serve come esacerbazione della malattia. Che cosa fanno le operazioni con la pancreatite, considerate dopo.
La mancanza di cibo nel sistema digestivo riduce significativamente la probabilità di complicanze postoperatorie. Immediatamente nel giorno dell'operazione, il paziente non può essere mangiato, gli viene somministrato un clistere purificante e poi gli viene data la premedicazione. Quest'ultima procedura prevede l'introduzione di farmaci che aiutano il paziente a facilitare l'ingresso in uno stato di anestesia. Tali farmaci sopprimono completamente la paura delle manipolazioni mediche, contribuendo a ridurre la secrezione della ghiandola e prevenire lo sviluppo di reazioni allergiche. A tale scopo vengono utilizzati vari farmaci, dai tranquillanti alle iniezioni di antistaminici agli anticolinergici e agli antipsicotici.
Di seguito sono elencate le tecniche di intervento per la pancreatite acuta.
Tipi di interventi chirurgici per pancreatite
Ci sono i seguenti tipi di operazioni per la pancreatite:
- La procedura è la resezione distale dell'organo. Durante il processo di trattamento, il chirurgo esegue la rimozione della coda e del corpo del pancreas. I volumi di escissione sono causati da danni. Tale manipolazione è considerata appropriata nei casi in cui la lesione non influisce sull'intero organo. La dieta per la pancreatite dopo l'intervento chirurgico è estremamente importante.
- Per resezione subtotale si intende la rimozione della coda, la maggior parte della testa pancreatica e il suo corpo. Allo stesso tempo, vengono mantenuti solo alcuni segmenti adiacenti al duodeno. Questa procedura viene eseguita esclusivamente per il tipo totale di lesione.
- La necrsequestrectomia viene eseguita nell'ambito dell'esame ecografico e della fluoroscopia. Allo stesso tempo, il fluido nell'organo viene rilevato conducendo il drenaggio per mezzo di tubi speciali. Successivamente viene introdotto un drenaggio di grosso calibro per riuscire a sciacquare la cavità ed eseguire l'estrazione del vuoto. Nell'ambito della fase finale del trattamento, il drenaggio di grandi dimensioni è sostituito da quelli più piccoli, che contribuisce alla graduale guarigione delle ferite postoperatorie mantenendo il deflusso del fluido. Le indicazioni per la chirurgia della pancreatite devono essere rigorosamente seguite.
Tra le varianti più comuni di complicazioni sono ascessi purulenta. Possono essere riconosciuti dai seguenti sintomi:
- La presenza di stati febbrili.
- Iperglicemia con uno spostamento della formula dei leucociti a sinistra.
- La pienezza dell'area colpita con pus durante l'ecografia.
Riabilitazione dei pazienti e delle loro cure in ospedale
Dopo l'intervento chirurgico per la pancreatite, il paziente viene inviato al reparto di terapia intensiva. All'inizio, viene tenuto in terapia intensiva, dove viene sottoposto a cure adeguate e vengono monitorati i segni vitali.
Un paziente severo nelle prime ventiquattro ore rende difficile stabilire complicanze postoperatorie. Gli indicatori di urina, pressione sanguigna, così come ematocrito e glucosio nel corpo sono monitorati. I metodi di controllo necessari includono la radiografia del torace e un elettrocardiogramma del cuore.
Il secondo giorno, a condizione che il paziente sia in condizioni relativamente soddisfacenti, viene trasferito al reparto chirurgico, dove viene fornito con le cure necessarie insieme ad una corretta alimentazione e terapia complessa. Il cibo dopo l'operazione di pancreatite è accuratamente selezionato. Lo schema del trattamento successivo dipende dalla gravità e, inoltre, dalla presenza o dall'assenza di conseguenze negative dell'intervento.
I chirurghi osservano che il paziente deve essere sotto la supervisione del personale medico per un anno e mezzo a due mesi dopo l'intervento. Questa volta è sufficiente che il sistema digestivo si adatti alle modifiche e ritorni al suo normale funzionamento.
Come raccomandazioni per la riabilitazione dei pazienti dopo la dimissione, si consiglia di osservare rigorosamente il riposo completo, così come il riposo a letto, inoltre, tali pazienti hanno bisogno di un sonnellino pomeridiano e di una dieta. Altrettanto importante è l'atmosfera in casa e famiglia. I medici dicono che parenti e parenti sono obbligati a sostenere il paziente. Tali misure consentiranno al paziente di essere sicuro dell'esito positivo della terapia successiva.
Due settimane dopo essere stato dimesso dall'ospedale, al paziente è permesso di uscire, facendo brevi passeggiate ad un ritmo lento. Va sottolineato che durante il periodo di recupero, il lavoro eccessivo è severamente vietato ai pazienti. Di seguito sono presentate le conseguenze della chirurgia della pancreatite.
Terapia postoperatoria
In quanto tale, l'algoritmo di trattamento dopo l'intervento sullo sfondo della pancreatite è determinato da alcuni fattori. Per prescrivere la terapia, il medico esamina attentamente l'anamnesi del paziente con l'esito finale dell'intervento, il grado di recupero della ghiandola, i risultati dei test di laboratorio e la diagnostica strumentale.
Se la produzione di insulina non è sufficiente, il pancreas può prescrivere un trattamento con insulina.L'ormone sintetico aiuta a ripristinare e normalizzare gli indicatori di glucosio nel corpo umano.
Farmaco consigliato, che aiuta a sviluppare la quantità ottimale di enzimi o che li contiene già. Tali farmaci migliorano la funzionalità degli organi digestivi. Nel caso in cui questi farmaci non siano inclusi nel regime di trattamento, il paziente può sviluppare sintomi quali flatulenza aumentata insieme a gonfiore, diarrea e bruciore di stomaco.
Cos'altro comporta il trattamento chirurgico del pancreas?
Inoltre, i pazienti sono anche attività raccomandate sotto forma di dieta, fisioterapia e fisioterapia. Un tipo equilibrato di dieta è il metodo dominante durante il periodo di recupero. Dieta dopo la resezione del corpo implica una digiuna di due giorni, e il terzo giorno, è permesso risparmiare cibo. In questo caso, è consentito mangiare i seguenti alimenti:
- Tè senza zucchero con crostini e zuppa di purea.
- Porridge nel latte con riso o grano saraceno. Il latte deve essere diluito con acqua durante la cottura.
- Frittata al vapore, solo proteine.
- Il pane secco di ieri.
- Fino a quindici grammi di burro al giorno.
- Ricotta a basso contenuto di grassi
Al momento di coricarsi, i pazienti sono invitati a bere un bicchiere di kefir a basso contenuto di grassi, che a volte può essere sostituito con un bicchiere di acqua calda con l'aggiunta di miele. E solo dieci giorni dopo, al paziente è permesso includere nel menu alcuni pesci o prodotti a base di carne.
Prognosi medica della chirurgia pancreatica per pancreatite
Il destino di una persona dopo un intervento chirurgico sul pancreas è determinato da molti fattori, tra cui la condizione prima dell'operazione, i metodi della sua attuazione, insieme alla qualità delle misure terapeutiche e dispensative e, inoltre, l'assistenza del paziente stesso e così via.
Una malattia o condizione patologica, che si tratti di un'infiammazione acuta del pancreas o di una cisti, a seguito della quale sono state applicate manipolazioni mediche, di solito continua ad influenzare il benessere generale della persona, così come la prognosi della malattia.
Ad esempio, nel caso in cui la resezione viene effettuata a causa di cancro, allora c'è un alto rischio di una ricaduta. La prognosi riguardante la sopravvivenza a cinque anni di questi pazienti è deludente e ammonta al dieci percento.
Anche una leggera non conformità con le raccomandazioni del medico, ad esempio, l'affaticamento fisico o mentale, così come il sollievo nella dieta possono influenzare negativamente le condizioni del paziente, causando una esacerbazione, che può concludersi con esito fatale.
Pertanto, la qualità della vita del paziente, così come la sua durata dopo la chirurgia del pancreas, dipende direttamente dalla disciplina del paziente e dalla sua conformità con tutte le prescrizioni mediche.
Fare un intervento di pancreatite? Abbiamo scoperto che sì.
In quali casi viene mostrata l'operazione di pancreatite acuta?
Intervento chirurgico per pancreatite acuta realizzato in due versioni:
- laparotomia, in cui il medico ottiene l'accesso al pancreas attraverso incisioni nella parete addominale e nella regione lombare,
- metodi minimamente invasivi (laparoscopia, interventi di drenaggio delle forature), che vengono eseguiti attraverso punture nella parete addominale del paziente.
La laparotomia viene eseguita se si rivelano complicanze purulente della pancreastonecrosi: ascessi, cisti infette e pseudocisti, pancreatonecrosi infetta comune, cellulite retroperitoneale, peritonite.
Laparoscopia e puntura seguite da drenaggio sono utilizzate per rimuovere l'effusione dalle forme asettiche della malattia e il contenuto delle lesioni fluide infette.Inoltre, i metodi minimamente invasivi possono essere utilizzati come fase preparatoria per laparotomia.
Preparazione del paziente per la chirurgia del pancreas
L'evento principale nella preparazione del paziente per la chirurgia è il digiuno. È anche il primo aiuto per la pancreatite.
La mancanza di cibo nello stomaco e nell'intestino del paziente riduce significativamente il rischio di complicanze associate all'infezione della cavità addominale con il contenuto intestinale, così come con l'aspirazione di vomito durante l'anestesia.
Il giorno dell'intervento:
- il paziente non prende cibo
- al paziente viene dato un clistere purificante,
- la premedicazione viene effettuata al paziente.
La premedicazione consiste nella somministrazione di farmaci che facilitano l'ingresso del paziente in anestesia, sopprimono la paura dell'operazione, riducono la secrezione delle ghiandole, prevengono le reazioni allergiche.
A questo scopo vengono utilizzati ipnotici, tranquillanti, antistaminici, anticolinergici, neurolettici, analgesici.
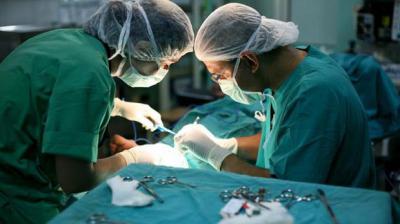
Il trattamento chirurgico della pancreatite acuta, di regola, viene eseguito in anestesia generale endatracheale in associazione con la miorelassazione. Il paziente durante l'intervento chirurgico è su un ventilatore.
Gli interventi chirurgici più comuni per la pancreatite acuta
- Resezione distale pancreas. È la rimozione della coda e del corpo del pancreas di varie dimensioni. Condotto nei casi in cui la sconfitta del pancreas è limitata e non cattura l'intero corpo.
- Resezione del subtotale è quello di rimuovere la coda, il corpo e la maggior parte della testa del pancreas. Vengono mantenute solo le aree adiacenti al duodeno. L'operazione è consentita solo in caso di danno totale alla ghiandola. Dal momento che questo organo non è abbinato, solo il trapianto di pancreas può ripristinare completamente la sua funzione dopo tale operazione.
- necrosectomia eseguito sotto il controllo di ultrasuoni e fluoroscopia. Le formazioni liquide rivelate del pancreas vengono perforate e il loro contenuto viene rimosso con l'aiuto di tubi di drenaggio. Inoltre, il drenaggio di un calibro più grande viene introdotto nella cavità e vengono eseguiti il lavaggio e l'estrazione del vuoto. Nella fase finale del trattamento, il drenaggio di grosso calibro è sostituito da un piccolo calibro, che assicura la graduale guarigione della cavità e della ferita postoperatoria mantenendo il deflusso del fluido da esso.
Complicazioni del trattamento chirurgico della pancreatite acuta
Le complicazioni più pericolose del periodo postoperatorio Essi sono:
- insufficienza multiorgano
- shock pancreatico,
- shock settico.
In un periodo successivo in pazienti sottoposti a chirurgia pancreatica Le conseguenze potrebbero essere:
- pseudocisti,
- fistola pancreatica,
- pancreatite cronica,
- diabete ed insufficienza esocrina,
- fenomeni dispeptici.
Alimentazione e regime del paziente dopo l'intervento al pancreas
Nei primi 2 giorni dopo l'intervento, il paziente sta morendo di fame. Poi il tè viene gradualmente introdotto nella dieta, zuppe vegetariane purè, cereali bolliti, frittata di proteine del vapore, cracker, ricotta - questo è tutto ciò che si può mangiare dopo la chirurgia del pancreas durante la prima settimana.
In futuro, i pazienti aderire al solito per le malattie della dieta del sistema digestivo. L'attività fisica del paziente è determinata dal volume dell'operazione.
Cos'è?
La chirurgia pancreatica per pancreatite può essere di carattere diverso, a seconda delle caratteristiche del caso particolare, per essere piuttosto complessa.
L'operazione viene eseguita dopo la chiarificazione di alcuni fattori, in particolare la presenza di separazione dei tessuti danneggiati da quelli sani, la scala della prevalenza del processo purulento-necrotico nel pancreas, il grado di infiammazione e la presenza di malattie gastrointestinali concomitanti.Il metodo chirurgico viene effettuato mediante laparoscopia, esame translaparotomico del pancreas e della cavità addominale.
Nel processo di laparoscopia, la peritonite enzimatica pancreatica viene assegnata al drenaggio laparoscopico della cavità addominale e alla dialisi post - peritoneale e all'infusione di farmaci. L'operazione viene eseguita sotto il controllo di un laparoscopio. I microirrigatori sono alimentati all'orifizio omentale e allo spazio subfrenico sinistro, e attraverso una piccola puntura della parete addominale nella zona iliaca sinistra, viene introdotto un drenaggio di grande diametro nella pelvi.
Le soluzioni di dialisi contengono antibiotici, antiproteasi, citostatici, antisettici, soluzioni di glucosio. Il metodo è efficace solo per i primi tre giorni dopo il fissaggio dell'inizio della peritonite acuta. Il metodo non è effettuato con necrosi pancreatica grassa, così come con pancreatite biliare. La decompressione delle vie biliari nella peritonite pancreatica viene eseguita mediante il drenaggio laparoscopico della cavità addominale, completato dall'imposizione di un colecistoma.
Nel caso in cui una forma edematosa di pancreatite viene fissata durante laparotomia, il tessuto circostante il pancreas viene infiltrato con una composizione di novocaina e un antibiotico, citostatici, inibitori della proteasi. Per l'ulteriore infusione di farmaci nella radice del mesentere del microirrigatore del colon trasverso viene introdotto. Dopo aver fatto il drenaggio, riempire i buchi e l'imposizione di colecistoma. Per impedire l'ingresso di enzimi e la diffusione di prodotti di decomposizione tossici nel tessuto retroperitoneale, il corpo e la coda del pancreas sono isolati dalla fibra parapancreatica. Se la necrosi progredisce dopo l'intervento chirurgico, viene eseguita la relaparatomia, la cui inexpediazione è associata a un grande carico su un organismo indebolito.

Uno dei tipi di malattie che richiedono un trattamento chirurgico è la pancreatite calcificante, una caratteristica della quale è la presenza di pietre nel pancreas. Quando la pietra è localizzata nei condotti, viene tagliata solo la parete del condotto. Se ci sono diverse pietre, la dissezione viene eseguita lungo l'intera ghiandola. In alcuni casi, viene mostrata la resezione completa dell'organo danneggiato dal calcolo.
Quando una cisti viene trovata nel pancreas, viene rimossa insieme a una parte della ghiandola. A volte è necessaria la rimozione dell'organo. Quando si diagnostica il cancro, vengono utilizzati trattamenti radicali.
L'intervento più serio nella pancreatite acuta è la pancreatectomia. L'operazione viene eseguita con necrosi completa del pancreas, durante l'intervento chirurgico, parte della ghiandola e 12 degli anelli intestinali sono lasciati.
Questa operazione non garantisce il recupero e il miglioramento della qualità della vita, è traumatica, ha una grande percentuale di morte. Questo metodo può essere sostituito da Kyrodistruction, che viene eseguito con pancryonecrosis emorragico. Durante l'operazione, i tessuti sono colpiti da temperature ultra basse. Nel luogo dell'impatto si forma un tessuto connettivo sano. Nel caso di rilevamento di patologie concomitanti associate alle vie biliari, l'uso di questo metodo non è consentito, poiché vi è il rischio di danni alla cistifellea, 12 anelli dell'intestino e dello stomaco.
Il metodo endoscopico viene utilizzato per complicanze locali della pancreatite cronica, quando vi è una pseudocisti, restringimento del condotto principale della ghiandola, presenza di calcoli nei dotti del pancreas o cistifellea. Possono portare a ipertensione pancreatica e richiedono metodi interventistici endoscopici.
La procedura più comune è la sfinterotomia, che è accompagnata dall'endoprotesi del dotto pancreatico principale, in presenza di una pietra: la sua estrazione o la litotripsia, il drenaggio della cisti.L'endoprotesi deve essere sostituita ogni 3 mesi, in questi casi si raccomanda di effettuare una terapia antinfiammatoria entro un anno.
La prognosi per il trattamento di tipi distruttivi di pancreatite è sfavorevole, in quanto vi è una grande percentuale di decessi.
Indicazioni per
Con lo sviluppo della pancreatite e la sua transizione verso la forma cronica, i disturbi della struttura morfologica dei tessuti ghiandolari compaiono, in particolare, cisti, calcoli, stenosi del dotto pancreatico principale o delle vie biliari, aumento delle dimensioni della testa ghiandolare a seguito di pancreatite induttiva o capitata. I cambiamenti si osservano anche in presenza di violazioni di organi localizzati da vicino, come il duodeno, la parte arteriosa dello stomaco, il tratto biliare, la vena porta e i suoi dotti.
Se vengono trovate le patologie sopra, il paziente viene ricoverato in ospedale. Il deterioramento è rilevato da un aumento del dolore, segni di irritazione peritoneale, intossicazione, aumento di amilasi nel sangue e nelle urine.
Il decorso cronico è caratterizzato dalla presenza costante di sintomi della malattia a causa dell'infiammazione e della fibrosi dei tessuti della ghiandola. Si ricorre al metodo chirurgico nelle fasi iniziali della malattia, se vi sono segni di peritonite, si registrano una sindrome del dolore pronunciata e ittero ostruttivo, oltre alla presenza di calcoli nella cistifellea e nei dotti. Raramente, ma l'operazione viene eseguita quando la pancreatite cronica si verifica con sanguinamento acuto nella cavità pseudocisti o nel lume del tratto gastrointestinale, o quando una cisti si rompe.
Le indicazioni per l'operazione sono:
- Dolore riflesso nell'addome all'azione di droghe,
- Pancreatite induttiva, quando a seguito di un prolungato processo infiammatorio sullo sfondo di una ridotta funzione d'organo, si verificano proliferazione del tessuto connettivo e formazione di cicatrici, nonché un aumento della massa e delle dimensioni del pancreas. La condizione può assomigliare ai sintomi del cancro,
- Restringimenti non unitari del principale canale pancreatico,
- Stenosi del tratto biliare intra pancreatico,
- Violazione del portale o vena mesenterica superiore,
- Pseudocisti di lunga durata
- Stenosi severa di 12 - anelli intestinali.
Cosa viene rimosso
L'operazione viene eseguita fornendo l'accesso al pancreas, rendendo per questo l'incisione trasversale superiore. Si usa un'incisione per aprire la cavità addominale. Dopo l'apertura, il pancreas viene secreto mediante dissezione dei legamenti e dei mesenteri dell'intestino, nonché l'imposizione di legature su vasi situati in prossimità. Quindi il pancreas viene estratto. In alcuni casi, non è stata assegnata una rimozione completa ma parziale del pancreas.
A diverse diagnosi viene rimossa una certa parte dell'organo. Nella maggior parte dei casi, rimuovere la testa o la coda dell'organo. Quando si rimuove la testa, viene eseguita la procedura Whipple. La procedura viene eseguita in due fasi:
- Rimozione della parte in cui la patologia è localizzata,
- Condurre manipolazioni per ripristinare il canale digerente, la cistifellea e i suoi dotti.
La manipolazione viene eseguita in anestesia generale. Al fine di fornire l'accesso al pancreas, vengono fatte diverse piccole incisioni, attraverso le quali un organo viene esaminato usando un lacrimope.
Dopo ciò, i vasi attraverso i quali si alimentano le ghiandole vengono bloccati e rimossi. In alcuni casi, vengono operati organi vicini.
Per ripristinare il sistema digestivo, il corpo della ghiandola è collegato allo stomaco e alla parte centrale dell'intestino tenue.
Se si riscontra una neoplasia nella coda del pancreas, viene eseguita un'operazione, che si chiama pancreatotomia parziale distrettuale. La coda della ghiandola viene rimossa e quindi l'organo viene suturato lungo la linea del taglio.La testa del pancreas viene rimossa solo secondo severe indicazioni, dal momento che l'operazione è piuttosto complicata ed è piena di complicazioni e persino di morte durante o dopo l'operazione.
Prepararsi per la chirurgia
Indipendentemente dal tipo di malattia, dalla sua eziologia, forma e decorso, la condizione principale e necessaria per la preparazione all'intervento chirurgico è la fame per ridurre la probabilità di complicanze postoperatorie.
Alla vigilia, prima di un intervento chirurgico, è necessario rifiutare qualsiasi cibo, la sera e al mattino vengono fatti clisteri di pulizia. Il giorno dell'intervento viene eseguita una pre-medicazione per assicurare che il paziente sia in anestesia. Lo scopo della procedura è di calmare il paziente, prevenire reazioni allergiche, ridurre la produzione di succo gastrico e pancreatico.
Per la predistribuzione applicare tranquillanti, neurolettici, antistaminici, anticolinergici.
La maggior parte dei pazienti affetti da pancreatite cronica, a causa di disturbi digestivi impoveriti. Prima dell'intervento vengono assegnati all'introduzione di plasma, soluzioni proteiche, soluzione salina o glucosio al 5%. In presenza di indicazioni, viene eseguita la trasfusione di sangue o la massa di eritritociti per normalizzare il livello di emoglobina, indice di protrombina, livello proteico.

Quando un paziente ha ittero prolungato a causa di una violazione del flusso di bile nel lume di 12 anelli dell'intestino, viene fissata una carenza di ipo o di vitamina. Ciò è dovuto alla mancanza di composti insolubili di transizione delle vitamine in soluzione solubile. Il processo procede con la partecipazione della bile, uno specialista prescrive vitamine per via parenterale e orale. Prima dell'operazione pianificata vengono utilizzati Metionina, Lipocaina e Syrepar (per via endovenosa).
Come vengono chiamate queste operazioni?
Vari metodi sono usati per ripristinare il deflusso della secrezione pancreatica e la rimozione del tessuto necrotico, dell'essudato infiammatorio e dell'arresto del sanguinamento intra-addominale:
- Laparotomia e necrotomia. Questa è la chirurgia addominale. Lo spazio retroperitoneale viene aperto, il pus viene aspirato ei tessuti necrotici vengono rimossi, se possibile i tessuti vitali dell'organo vengono preservati.
- Lavaggio chiuso combinato con necrotomia cardinale.
- Drenaggio endoscopico Ci sono molte opzioni per il drenaggio e la rimozione del tessuto necrotico, una delle quali include l'espansione intraoperatoria del canale di drenaggio percutaneo, eseguita sotto controllo CT.
- Puntura - una singola iniezione di una soluzione speciale nel fuoco necrotico del corpo. Questo metodo è possibile solo con necrosi sterile, senza processo infiammatorio nel corpo.
- Resezione e trapianto. La resezione è una rimozione parziale dell'organo interessato. La ghiandola ha un'elevata antigenicità, che complica la sua sopravvivenza durante il trapianto. Spesso l'organo trapiantato viene respinto il 5-6 ° giorno dopo l'operazione.
A seconda delle complicazioni identificate possono essere eseguite:
- Trattamento interventistico endoscopico,
- Intervento laparotomico
Conseguenze e complicazioni
La chirurgia può influire negativamente sulla salute del paziente. L'operazione può provocare lo sviluppo di peritonite, esacerbazione della malattia associata alla produzione di enzimi, possibile sanguinamento pesante e lenta guarigione dei tessuti dopo l'intervento, l'impatto negativo dell'operazione sullo stato degli organi vicini.
Il paziente dopo l'operazione dovrebbe essere in ospedale per circa un mese. Ciò contribuirà a risolvere possibili complicazioni nel tempo. Dopo l'intervento chirurgico, si raccomanda di prendere l'insulina e gli enzimi digestivi, la fisioterapia, la dieta terapeutica è prescritta.
Nel periodo postoperatorio, vi è il rischio di blocco dei condotti principali, che rimuovono gli enzimi.Le complicazioni pericolose sono anche abbondante sanguinamento dopo l'intervento chirurgico e la mancanza di guarigione del tessuto pancreatico.
Dopo l'operazione, viene prescritta una dieta speciale al paziente, la tabella di dieta numero 5 è quasi sempre raccomandata.Il sistema nutrizionale comporta l'esclusione dalla dieta di cibi ruvidi, piccanti, grassi e fritti, bevande gassate, alcool, caffè, tè forte, pasticcini.

Utile è la nutrizione frazionata, alle stesse ore del giorno per normalizzare la produzione di enzimi coinvolti nel processo di digestione. Il cibo dovrebbe essere preso bollito, cotto al forno o in umido, in piccole porzioni. La dose giornaliera del burro usato non deve superare 0,25 g Oli vegetali, baci, purè di minestra, porridge di muco, gelatina naturale, decotto di rosa canina sono utili.
La dieta è necessaria per tutta la vita, la violazione di una dieta appositamente formulata può causare gravi complicazioni.
La prognosi dopo l'intervento dipende da molti fattori. Il benessere della prognosi è influenzato dal motivo della scelta della chirurgia come metodo di trattamento, dall'entità del danno d'organo e dal volume dell'intervento chirurgico, dalle condizioni generali del paziente, dalla presenza di comorbilità nel periodo postoperatorio, dalla qualità delle misure postoperatorie e dispensative e dall'osservanza delle istruzioni del medico, compresa la dieta.
Qualsiasi violazione delle raccomandazioni dei medici, eccessivo sforzo fisico, sovraccarico emotivo può causare esacerbazione della malattia. Con la pancreatite alcolica con uso continuato di bevande alcoliche, la durata della vita è nettamente ridotta.
La qualità della vita dopo un'operazione sul pancreas dipende in gran parte dal paziente. Se vengono seguite le istruzioni del medico e l'intervento chirurgico viene eseguito correttamente, la maggior parte dei pazienti registra un miglioramento della qualità della vita.
Cari lettori, la vostra opinione è molto importante per noi - quindi saremo felici di rivedere l'operazione per la pancreatite nei commenti, sarà utile anche per gli altri utenti del sito.

Nicholas
Dopo la lesione del pancreas, quando hanno scoperto il sanguinamento, i medici hanno deciso di eseguire un'operazione. L'operazione è stata eseguita in anestesia generale. La parte danneggiata dell'organo (la coda) fu rimossa, dopo l'operazione subì un lungo corso di riabilitazione. Mantengo la dieta costantemente, le mie condizioni sono buone, non ci sono state complicanze postoperatorie.
Alexey
Siamo stati trasferiti in ospedale in gravi condizioni. L'operazione è stata eseguita senza molte ricerche, poiché non c'era tempo. La diagnosi era la pancreatite necrotica con focolai di pus. L'operazione è durata 6 ore. Trascorso in ospedale per 2 mesi. Dopo la dimissione, fisioterapia prescritta e una dieta speciale. Mangio solo piatti frullati, quasi senza sale e zucchero. Sentirsi bene
Tipi e cause di pancreatite acuta
La pancreatite acuta è una malattia che colpisce il pancreas. Nella maggior parte dei casi, la malattia si sviluppa a causa dell'abuso di bevande alcoliche, di norma, forte e di scarsa qualità. Il processo infiammatorio si sviluppa rapidamente a causa dell'aumento della funzione secretoria. Un eccesso di enzimi secreti dal corpo porta alla digestione dei suoi stessi tessuti.
Normalmente, gli enzimi vengono attivati solo quando entrano nell'intestino. Con la malattia, il processo di attivazione si verifica nell'organo stesso. Lo stadio acuto della malattia è diviso in:
- asettico, quando i fuochi sono chiaramente definiti, ma non infetti,
- purulento (con la formazione di focolai purulenti).
Oltre all'abuso di alcol, la pancreatite causa:
- malattie del tratto gastrointestinale,
- malattie infettive endocrine,
- droghe tossiche
- dieta malsana
- lesioni della cavità addominale, dell'addome, compresi quelli ottenuti durante l'endoscopia.
Complicazioni che richiedono un intervento chirurgico
Il trattamento chirurgico della pancreatite viene effettuato, se si forma un ascesso, con la formazione di cisti, tumori. La malattia è complicata se la persona:
- lascia che il processo di trattamento faccia il suo corso
- non stare a dieta
- condurre uno stile di vita sbagliato
- impegnato nell'auto-trattamento.
Esistono metodi medici per combattere il processo infiammatorio, ma il 10-15% dei pazienti continua a funzionare.
La violazione del deflusso del succo pancreatico dalla ghiandola nel duodeno porta alla necrosi tissutale. Il succo pancreatico è un "cocktail" di enzimi che digeriscono il cibo che penetra nell'intestino. Se gli enzimi sono "bloccati" all'interno del corpo, digeriscono i tessuti che li circondano.
Quando la malattia entra nella fase purulenta, ci sono segni evidenti di intossicazione in una persona:
- temperatura (38 ° C e oltre),
- brividi,
- polso e respirazione rapidi
- pelle fredda bagnata.
Con la necrosi del pancreas si avverte un forte dolore. La sensazione:
- di stanza a sinistra, sotto le costole,
- "Spread" sulla parete anteriore dell'addome, nella regione dell'ipocondrio.
A volte le persone confondono il dolore, innescato dallo sviluppo di necrosi, nel dolore cardiaco. C'è un semplice metodo di verifica. L'uomo si siede, tirando le ginocchia fino allo stomaco. Con la pancreatite, l'intensità del dolore diminuisce.
Oltre all'intossicazione durante il processo purulento, ci sono altre complicazioni che richiedono un intervento chirurgico:
- flemmone retroperitoneale,
- peritonite,
- cisti e pseudocisti,
- trombosi dei vasi sanguigni della cavità addominale,
- colecistite acuta.
La decisione di condurre un intervento chirurgico è presa se:
- Il trattamento conservativo non ha portato risultati.
- Le condizioni del paziente si deteriorano rapidamente.
- I sintomi che indicano l'ascesso pancreatico appaiono.
- La malattia è accompagnata da una complicanza grave, un paziente che mette in pericolo la vita.
Controindicazioni all'operazione
La chirurgia per pancreatite è in ritardo a causa di gravi violazioni delle condizioni del paziente:
- improvviso calo della pressione sanguigna
- shock persistente,
- fermare la minzione
- aumento dei livelli di zucchero
- l'incapacità di ripristinare il volume del sangue dopo l'intervento chirurgico,
- aumento significativo del livello degli enzimi.
I medici rinviano l'operazione fino al miglioramento della loro condizione, usano un metodo conservativo per curare la malattia ed eliminano le violazioni che rendono impossibile operare sul paziente.
Tipi di chirurgia e come vanno
La chirurgia per pancreatite acuta è divisa in gruppi, a seconda di:
- Lo scopo che copre la chirurgia. Durante le operazioni di conservazione dell'organo, il tessuto viene trattenuto. Durante la resezione, una parte dell'organo viene rimossa. Se la rimozione parziale non aiuta, viene eseguita una panconectomia, l'intero organo viene rimosso.
- La via di intervento Le operazioni possono essere aperte, minimamente invasive, usando laparoscopia o senza sangue.
Durante la chirurgia risparmiatore di organi:
- aprire, drenare ascessi, ulcere, ematomi, sacchi omental,
- tagliare la capsula con edema grave,
- suturare tessuti danneggiati.
La resezione viene eseguita nella sezione organi dove è presente un tumore, una cisti o un'area necrotica. Ad esempio, la resezione della testa viene effettuata con l'ostruzione del dotto biliare. La rimozione degli ostacoli si riduce alla graffatura del dotto sezionato verso l'intestino tenue.
Se l'organo è diluito, afflitto da un esteso tumore maligno o cisti, viene rimosso completamente.
La chirurgia aperta viene utilizzata in caso di peritonite, che provoca la spremitura del duodeno a causa di edema pancreatico e ostruzione intestinale.
Gli interventi chirurgici aperti comportano la rimozione delle aree morte dell'organo, il lavaggio, il drenaggio della cavità addominale e lo spazio retroperitoneale.Tali operazioni sono pesanti e pericolose, quindi, se la sezione morta della ghiandola è piccola e l'organo stesso funziona, i chirurghi scelgono un metodo di trattamento minimamente invasivo o esangue:
- Nel caso di necrosi non infetta, le ghiandole eseguono la puntura: rimuovono il liquido dall'organo colpito.
- Il drenaggio del corpo fornisce il deflusso del fluido. Il pancreas viene lavato e disinfettato.
- Laparoscopia, durante la quale il chirurgo esegue piccole incisioni nell'addome, inserisce una sonda video e strumenti speciali attraverso di essi, consente di tracciare l'avanzamento dell'operazione attraverso uno schermo speciale. L'obiettivo della laparoscopia è il rilascio del dotto biliare, l'eliminazione degli ostacoli al libero passaggio del succo pancreatico nell'intestino.
Se il pancreas è affetto da un tumore, i medici ricorrono all'intervento senza sangue:
- cyber knife o radiochirurgia,
- criochirurgia,
- chirurgia laser,
- ultrasuoni.
La maggior parte delle manipolazioni viene eseguita utilizzando una sonda che viene inserita nel duodeno.
La complessità del trattamento chirurgico
Tra i medici, il pancreas si è guadagnato la reputazione di organo tenero e imprevedibile. La chirurgia per la pancreatite è spesso fatale, nonostante i moderni metodi di trattamento.
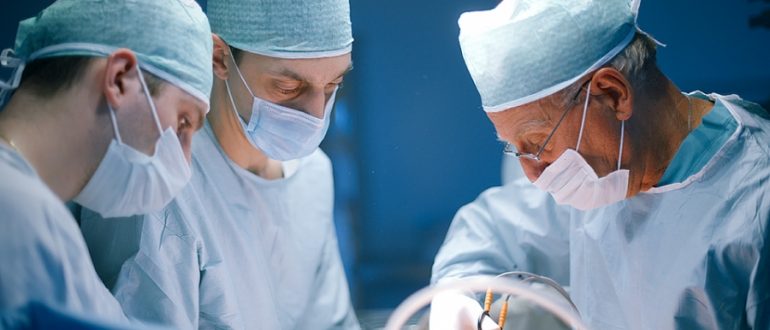 Imporre suture chirurgiche sul pancreas danneggiato è difficile. Pertanto, nel periodo postoperatorio, possono formarsi fistole nel sito della sutura, il sanguinamento interno può aprirsi.
Imporre suture chirurgiche sul pancreas danneggiato è difficile. Pertanto, nel periodo postoperatorio, possono formarsi fistole nel sito della sutura, il sanguinamento interno può aprirsi.
Il rischio di un intervento chirurgico dovuto alle peculiarità del corpo:
La ghiandola si trova in prossimità di organi importanti:
- dotto biliare
- duodeno (circolazione di organi),
- aorta mesenterica addominale e superiore,
- vena mesenterica superiore, vene cave,
- dai reni.
Cure ospedaliere
Durante il giorno dopo l'intervento, le condizioni del paziente sono strettamente controllate nell'unità di terapia intensiva. medici:
- Misura la pressione sanguigna.
- Controllare l'acidità, i livelli di zucchero nel sangue.
- Fai un esame delle urine.
- Ematocrito (il numero di globuli rossi) viene monitorato.
- Fare l'elettrocardiografia e la radiografia del torace.
Se le condizioni del paziente sono stabili, il giorno 2 dopo l'operazione, viene trasferito al reparto chirurgico, dove viene fornita assistenza - trattamento completo e dieta.
 Nonostante i progressi medici che consentono ai pazienti di operare quasi senza sangue, il risultato operativo rimane uno dei tipi di trattamento più rischiosi.
Nonostante i progressi medici che consentono ai pazienti di operare quasi senza sangue, il risultato operativo rimane uno dei tipi di trattamento più rischiosi.
L'estratto non si verifica prima che il sistema digestivo inizi a funzionare normalmente e il paziente sarà in grado di condurre una vita normale, seguendo un consiglio medico.
Dieta dopo l'intervento chirurgico
I primi due giorni dopo l'intervento, il paziente ha fame. Il cibo delicato è consentito solo il terzo giorno. Consiglia di utilizzare:
- Minestre di crema di quarzo su brodo vegetale.
- Porridge (grano saraceno, riso) su latte diluito.
- Omelette di proteine del vapore
- Contenuto di grassi freschi prodotti lattiero-caseari fino al 3,5%.
- Pane bianco stantio (ieri) dopo una settimana dopo l'invasione chirurgica.
Durante la prima settimana, la razione umana consiste in piatti al vapore. Più tardi puoi andare al cibo bollito. Dopo una settimana e mezzo, nella dieta sono inclusi carne magra e pesce.
Mangiano spesso, gradualmente, cibi grassi e piccanti, caffè, bevande alcoliche e gassate dolci.
Dai liquidi sono ammessi:
- acqua di rosa selvatica
- tisane, composte di frutta, bevande alla frutta e gelatina senza zucchero,
- acqua debolmente gassata.
Farmaci e procedure
Oltre alla terapia dietetica, il trattamento complesso include:
- Farmaci regolari, insulina, integratori enzimatici.
- Fisioterapia, esercizi terapeutici. Eventuali procedure e attività fisiche sono concordate con il medico.
Obiettivi della terapia fisica e delle procedure durante il periodo di riabilitazione:
- Normalizzazione dell'attività generale del corpo, funzioni respiratorie, cardiovascolari.
- Ripristino dell'attività motoria.
L'efficacia del trattamento chirurgico e della prognosi
Quanto efficace sarà l'intervento chirurgico può essere giudicato dalla diagnosi tempestiva e dal trattamento del paziente nel periodo preoperatorio. Se parliamo di pancreatite cronica, la terapia prima dell'intervento ha spesso un tale successo che consente di posticipare la chirurgia.
I fattori rimanenti che determinano il successo dell'operazione e consentono di prevedere il decorso della malattia in futuro:
- La condizione generale della persona prima della procedura chirurgica.
- Il metodo, la quantità di intervento chirurgico.
- La qualità dell'assistenza postoperatoria, trattamento ospedaliero completo.
- Dieta.
- Azioni del paziente
Se una persona non sovraccarica il corpo, controlla la nutrizione, conduce uno stile di vita sano, quindi aumentano le probabilità che la remissione duri.
Qual è la pancreatite postoperatoria acuta
Una complicazione che si verifica dopo l'invasione chirurgica è chiamata pancreatite postoperatoria acuta. La malattia si sviluppa dopo l'intervento chirurgico:
- pancreas
- stomaco e duodeno.
La causa principale della malattia è una sovrabbondanza o carenza di enzimi pancreatici. Durante l'operazione sul tratto gastrointestinale c'è sempre la possibilità di lesioni al corpo, a causa della quale si verifica una complicazione.
La pancreatite chirurgica è divisa in traumatica e non traumatica. È difficile tracciare un confine chiaro tra i due tipi di complicanze postoperatorie, poiché l'organo durante una qualsiasi delle operazioni può essere esposto - esplicito, con danno tissutale o implicito. Ad esempio, l'imposizione di pinze chirurgiche, tappatura, l'uso di specchi porta alla compressione della ghiandola e provoca un processo infiammatorio.
 Il rischio di complicanze è alto se il pancreas non è sano. Se un paziente dopo l'intervento lamenta dolore acuto, nausea e vomito e la bile è presente nel vomito, è probabile che si sviluppi una complicazione.
Il rischio di complicanze è alto se il pancreas non è sano. Se un paziente dopo l'intervento lamenta dolore acuto, nausea e vomito e la bile è presente nel vomito, è probabile che si sviluppi una complicazione.
Trattare tale pancreatite in modo conservativo, cercando:
- inattivare gli enzimi
- sopprimere l'attività secretoria.
- Prescrivere antistaminici e farmaci antibatterici.
- Previene lo stato di shock.
- Prevenire l'insufficienza renale e la tossiemia enzimatica.
- Ripristina l'attività del sistema cardiovascolare.
Un paziente con pancreatite chirurgica non può mangiare per 3-5 giorni. L'obiettivo principale è arrestare il processo infiammatorio e ripristinare la funzione dell'organo danneggiato.
Qualsiasi malattia, compresa l'infiammazione del pancreas, è più facile da prevenire che curare. La prevenzione include alcune semplici precauzioni: dalla dieta al mantenimento dell'attività fisica e il riposo sufficiente.
Indicazioni per l'intervento
Le indicazioni per la chirurgia sono:
- infiammazione acuta con necrosi pancreatica e peritonite,
- l'inefficacia del trattamento farmacologico per 2 giorni,
- forte dolore nella progressione della patologia,
- lesioni con sanguinamento,
- varie neoplasie
- ittero ostruttivo
- ascessi (accumulo di pus),
- pietre nella cistifellea e condotti,
- cisti accompagnate dal dolore
- pancreatite cronica con dolore severo.

Il trattamento chirurgico rende stabile il processo patologico, il dolore si riduce di 2-3 giorni dopo l'intervento. Una manifestazione chiave della grave comorbidità è la mancanza di enzimi.
Prima dell'intervento chirurgico, viene determinata la scala della lesione pancreatica. Questo è necessario per selezionare il metodo per eseguire l'operazione. La chirurgia ospedaliera comprende:
- Metodo aperto Questa è una laparotomia, l'apertura di un ascesso e il drenaggio di formazioni fluide della sua cavità per completare la purificazione.
- Drenaggio laparoscopico.Sotto il controllo di un laparoscopio, si apre un ascesso, si rimuove la rimozione dei tessuti necrotici e si impostano i canali di drenaggio.
- Drenaggio interno Un ascesso viene aperto attraverso la parete posteriore dello stomaco. Tale operazione può essere eseguita mediante accesso laparotomico o laparoscopico. Il risultato dell'operazione è l'uscita del contenuto dell'ascesso attraverso la fistola artificiale formata nello stomaco. La cisti viene gradualmente cancellata (invasa), l'apertura fistolosa viene rapidamente stretta dopo l'operazione.
La terapia migliora le proprietà del sangue, vi è la riduzione al minimo dei disturbi del microcircolo.
Nutrizione dopo l'intervento chirurgico per pancreatite acuta
Nel periodo postoperatorio, il paziente deve rispettare le speciali regole nutrizionali. Dopo l'operazione, 2 giorni hai bisogno di un pieno veloce. Quindi nella dieta puoi inserire:
- tè,
- uova strapazzate,
- porridge molto bollito
- zuppa vegetariana
- ricotta,
- cracker.
Quando è finito l'intervento?
La necessità di una terapia chirurgica è dovuta a malattie del pancreas, quando si osserva un grave danno ai tessuti dell'organo. Di solito, l'operazione viene eseguita in quelle situazioni in cui le opzioni alternative hanno portato al fallimento o il paziente si trova in una condizione critica.
Ciò è dovuto al fatto che qualsiasi interferenza con un organo "tenero" è irto di varie conseguenze negative. Il percorso meccanico non garantisce il recupero del paziente, al contrario, c'è il rischio di un aggravamento significativo del quadro.
Inoltre, solo un chirurgo altamente specializzato di stretta specializzazione può eseguire l'operazione, e tali specialisti non sono disponibili in tutte le istituzioni mediche.
La chirurgia pancreatica pancreatica viene eseguita nei seguenti casi:
- Fase acuta della malattia distruttiva. In questa immagine, c'è una decomposizione dei tessuti di un organo di natura necrotica, l'aggiunta di processi purulenti non è esclusa, il che minaccia la vita del paziente.
- Pancreatite in forma acuta o cronica, che è stata trasformata in pancreastonecrosi - separazione necrotica dei tessuti viventi.
- Pancreatite cronica, che è caratterizzata da frequenti attacchi acuti e un breve tempo di remissione.
Tutte queste patologie in assenza di terapia operativa possono portare a conseguenze fatali.
Qualsiasi opzione per il trattamento conservativo non dà il risultato desiderato, che è un'indicazione diretta per l'operazione.
Trattamento postoperatorio
 L'algoritmo di trattamento dopo l'intervento sullo sfondo della pancreatite è dovuto a determinati fattori. Ai fini del trattamento, il medico esamina l'anamnesi del paziente, l'esito finale dell'intervento, il grado di recupero della ghiandola, i risultati dei test di laboratorio e la diagnostica strumentale.
L'algoritmo di trattamento dopo l'intervento sullo sfondo della pancreatite è dovuto a determinati fattori. Ai fini del trattamento, il medico esamina l'anamnesi del paziente, l'esito finale dell'intervento, il grado di recupero della ghiandola, i risultati dei test di laboratorio e la diagnostica strumentale.
Con insufficiente produzione di insulina, la terapia insulinica è prescritta dal pancreas. L'ormone sintetico aiuta a ripristinare e normalizzare i livelli di glucosio nel corpo.
Si consiglia di assumere farmaci che aiutano a sviluppare la quantità ottimale di enzimi o quelli che li contengono già. Contribuiscono alla creazione della funzionalità del tubo digerente. Se questi farmaci non sono inclusi nel regime di trattamento, il paziente sviluppa sintomi come aumento della formazione di gas, gonfiore, diarrea, bruciore di stomaco.
Inoltre, si raccomandano le seguenti attività:
- Alimentazione dietetica
- Ginnastica terapeutica
- Fisioterapia.
Una dieta equilibrata sembra essere la parte dominante del periodo di recupero del paziente. La dieta dopo la resezione del corpo implica un digiuno di due giorni. Il terzo giorno, risparmiare cibo è accettabile. Puoi mangiare quanto segue:
- Povero tè senza zucchero con crostini di pane.
- Zuppa di purea
- Porridge con latte (riso o grano saraceno). Nel processo di cottura il latte viene diluito con acqua.
- Frittata al vapore (solo proteine).
- Pane secco, solo ieri.
- Fino a 15 g di burro al giorno.
- Ricotta a basso contenuto di grassi.
Immediatamente prima di coricarsi si consiglia di bere un bicchiere di yogurt magro. A volte viene sostituito con un bicchiere di acqua tiepida con l'aggiunta di una piccola quantità di miele. T
Solo dopo 10 giorni al paziente è permesso includere nel menù alcuni prodotti a base di pesce e carne.
Prognosi dopo l'intervento sulla ghiandola
 Il destino di una persona dopo l'intervento chirurgico sul pancreas è determinato da molti fattori. Questi includono la condizione prima dell'operazione, il metodo di intervento, la qualità delle misure terapeutiche e di dispensario, l'assistenza del paziente stesso, ecc.
Il destino di una persona dopo l'intervento chirurgico sul pancreas è determinato da molti fattori. Questi includono la condizione prima dell'operazione, il metodo di intervento, la qualità delle misure terapeutiche e di dispensario, l'assistenza del paziente stesso, ecc.
Una malattia o una condizione patologica, che si tratti di una fase acuta di infiammazione del pancreas o di una cisti, a seguito della quale è stata effettuata la manipolazione medica, di regola, continua ad influenzare il benessere e la prognosi della malattia del paziente.
Ad esempio, se la resezione è dovuta al cancro, allora c'è un alto rischio di recidiva. La prognosi per la sopravvivenza a 5 anni di tali pazienti è deludente, fino al 10%.
Anche violazioni minori delle raccomandazioni del medico - sovraccarico fisico o mentale, rilassamento nella dieta, ecc., Possono influire negativamente sulle condizioni del paziente. Provocano un'esacerbazione che si concluderà con conseguenze fatali.
Di conseguenza: la qualità della vita e la sua durata dopo l'intervento chirurgico sul pancreas dipende dalla disciplina del paziente stesso, dalla conformità con tutte le prescrizioni e le prescrizioni dello specialista medico.
Informazioni sui metodi di trattamento della pancreatite descritti nel video in questo articolo.
Tipi di interventi
La scelta della chirurgia dipende dalle prove. Le operazioni sono:
- emergenza (ad esempio con peritonite),
- ritardato (nominato in caso di rigetto di tessuti ghiandolari morti),
- pianificato (dopo la conclusione del processo acuto).
La chirurgia pancreatica viene eseguita utilizzando i seguenti metodi:
- Sutura. È usato se ci sono piccoli danni ai bordi che non violano l'integrità del corpo.
- Tsistoenterostomiya. Indicato con pseudocisti persistenti.
- Necrosectomia. È usato per un'infiammazione purulenta estesa che colpisce gli organi adiacenti.
- Marsunializatsiya. È usato per rimuovere la pseudocisti con pareti sottili e contenuti purulenti.
- La sungoplastica transduodenale sphincterovir è utilizzata nel trattamento della stenosi.
- Virsungoduodenostomiya. Nominato per eliminare l'ostruzione dei dotti.
- Pancreatojejunostomy longitudinale. Condotto con pancreatite cronica izdurativnom con alterata pervietà dei dotti.
- Papillotomia. Viene eseguito durante la rimozione di neoplasie benigne o piccoli tumori maligni.
- Resezione sul lato sinistro. Condotto con lesioni focali del corpo (coda) della ghiandola con una violazione di integrità.
- Duodenopancreatectomia totale. È prescritto per rotture multiple e tumori senza metastasi che colpiscono l'intera ghiandola.
- Resezione pancreatoduodenale Condotto con patologie distruttive che colpiscono parte della testa e l'aspetto dei tumori.
- Splanchnicectomia del lato sinistro con resezione del nodo del plesso solare sinistro. È usato per la pancreatite cronica con fibrosi forte e dolore intenso.
- Splancnicectomia destra. Permette di interrompere la trasmissione degli impulsi del dolore dalla testa e dalle vie biliari.
Indicazioni e controindicazioni
L'intervento chirurgico è una misura estrema, perché l'operazione ha un forte effetto sugli organi interni. Le indicazioni per la chirurgia sono:
- forma acuta di pancreatite distruttiva,
- malattia sotto forma di necrosi pancreatica,
- pancreatite cronica con esacerbazioni frequenti e periodi minimi di remissione,
- necrosi pancreatica infetta,
- patologia grave,
- malformazioni congenite
- lesione meccanica dei tessuti ghiandolari,
- pseudocisti,
- peritonite,
- neoplasie maligne.
Come risultato della fusione del pancreas, lo stomaco, il duodeno e la cistifellea possono soffrire.
Ci sono controindicazioni all'intervento chirurgico:
- improvviso calo della pressione sanguigna
- alto livello di enzimi
- uno shock che non può essere affrontato,
- anuria (mancanza di urina),
- alti livelli di zucchero nelle urine
- pronunciato disturbi della coagulazione.
Con uno di questi segni, l'intervento chirurgico è vietato. Per prima cosa devi normalizzare la performance. Ci sono controindicazioni all'intervento chirurgico.
Come sta andando
Il trattamento chirurgico di pancreatite affilata è effettuato tra 2 giorni: nel primo - la preparazione prein vigore, nel secondo - l'operazione.
Ci sono 2 metodi di chirurgia:
- Aperto (i tagli sono fatti nella cavità addominale e nella regione lombare per accedere all'organo).
- Interventi mini-invasivi (interventi di drenaggio delle forature) - le manipolazioni vengono eseguite attraverso punture nella parete addominale. L'indicazione per l'intervento di drenaggio delle forature sotto il controllo degli ultrasuoni è la presenza di formazioni liquide voluminose nella cavità addominale.
Questo tipo di intervento viene utilizzato se si verifica una lesione retroperitoneale o è richiesto un drenaggio per rimuovere il fluido infetto.
Le operazioni sono eseguite secondo un algoritmo predeterminato: dopo aver aperto la formazione (infiammatoria o purulenta), una parte dell'organo (testa o coda) viene rimossa. Nei casi più gravi, viene eseguita la resezione completa dell'organo. Esistono 2 metodi di intervento chirurgico: aperti e minimamente invasivi.
Riabilitazione del paziente
Dopo l'intervento, il paziente viene trasferito all'unità di terapia intensiva, dove vengono monitorate le sue condizioni. Durante il primo giorno è difficile identificare le complicanze postoperatorie.
Monitoraggio degli indicatori della pressione arteriosa, ematocrito e glicemia, indicatori fisici e chimici delle urine e altri parametri importanti vengono condotti, l'esame a raggi X viene eseguito.
Durante il periodo postoperatorio, vengono eseguite zone di distruzione (flusso passante o frazionale) con soluzioni antisettiche. Il riposo a letto è previsto per la prima settimana. Il paziente è in ospedale da almeno 4 settimane. Dopo la scadenza di questo periodo, il paziente può essere trasferito al trattamento ambulatoriale.
Se le condizioni del paziente continuano a rimanere stabili, il secondo giorno sarà trasferito al reparto chirurgico. Il paziente riceve un trattamento prescritto dal medico. La cura viene effettuata tenendo conto della natura dell'intervento chirurgico, della gravità della condizione, della presenza di complicanze.
Il paziente è in ospedale da almeno 4 settimane. Dopo la scadenza di questo periodo, il paziente può essere trasferito al trattamento ambulatoriale. È necessario il rispetto per il riposo, la dieta, la ricezione dei farmaci prescritti.
Sono consentite brevi passeggiate, qualsiasi attività fisica è controindicata.
Terapia dietetica
Nella riabilitazione postoperatoria un ruolo importante è dato alla nutrizione e alla dieta clinica. I primi 2 giorni mostrano il digiuno, a partire dal 3 ° giorno, risparmiando cibo (crostini, cereali del latte, fiocchi di latte, cibo semi-liquido senza sale, zucchero e spezie).
Durante la prima settimana dopo l'operazione, è permesso mangiare piatti al vapore, in seguito si consiglia di includere i prodotti bolliti nella dieta. Durante la prima settimana dopo l'operazione, è permesso mangiare piatti al vapore, in seguito si consiglia di includere i prodotti bolliti nella dieta.
Dalla seconda settimana, se le condizioni del paziente lo consentono, è consentito consumare una piccola quantità di pesce e carne magra. È necessario rifiutare cibi grassi, piccanti, fritti, affumicati. Dolci esclusi, prodotti di farina, pasticcini.
Terapia fisica
Punto obbligatorio del programma di recupero è la terapia di esercizio. Nel periodo postoperatorio, include esercizi per la respirazione e l'esercizio cardiovascolare. La ginnastica viene eseguita sotto la supervisione di un medico.
Secondo le statistiche, il rifiuto dei pazienti dalla terapia fisica aumenta il processo di recupero e aumenta il rischio di recidiva dopo l'intervento chirurgico per tumori maligni. Punto obbligatorio del programma di recupero è la terapia di esercizio.
Previsioni di vita
Dopo una resezione totale o la rimozione di una parte del pancreas, il paziente può vivere a lungo a condizione che subisca un ciclo di trattamento e continui a mangiare e prendere le medicine prescritte dal medico fino alla fine della sua vita.
Il ruolo della ghiandola nella vita del corpo è grande: sintetizza gli ormoni e produce enzimi digestivi. Per compensare l'enzima e la funzione ormonale utilizzando la terapia sostitutiva.
Ai pazienti vengono prescritti farmaci contenenti enzimi, i pazienti devono essere monitorati per i livelli di zucchero nel sangue (a causa dell'aumentato rischio di diabete).
""





