Con i virus, l'umanità ha imparato a convivere e, se necessario, ad affrontarli. Ma alcuni rappresentanti di forme di vita non cellulari erano in prima linea nel grado di pericolo e livello di contagiosità. Uno di questi è il papillomavirus umano (HPV). I suoi corrieri non sanno del loro stato e continuano a contagiare gli altri.

Secondo le statistiche, l'HPV ha colonizzato il 70% della popolazione mondiale. Tra i virioni ci sono ceppi che provocano il cancro.
Cos'è il papillomavirus umano
L'HPV è un gruppo eterogeneo di parassiti intracellulari contenenti DNA. Colpisce la pelle e le mucose. Trasmesso non solo sessualmente. Causa malattia virale con un lungo corso latente. Nel 90% dei casi, il sistema immunitario fa fronte a patogeni in sei mesi o un anno. Ogni decima persona infetta sviluppa un'infezione cronica da HPV con ricadute e un possibile processo maligno, a seconda del tipo di virioni. Codice ICD 10 D23.
100 ceppi di HPV attualmente descritti. Tra loro ci sono tre gruppi:
Esistono altre forme di infezione virale:
- Latente, in cui l'acido nucleico del parassita non è ancora stato introdotto nel genoma della cellula ospite e non ha portato a cambiamenti patologici di quest'ultimo. Non ci sono manifestazioni cliniche di un'infezione virale. Metodo diagnostico - reazione a catena della polimerasi.
- Stadio produttivo con crescite sotto forma di papillomi, verruche e condilomi. Appaiono come risultato della riproduzione intensiva delle cellule infette.
- Displasia a seguito dell'introduzione del materiale ereditario del virus nel DNA delle cellule umane. Questo cambia la struttura dell'epitelio, spesso nella cervice. Questa condizione è considerata precancerosa. Kolkoskopiya e l'istologia confermano la presenza di papillomavirus.
E, infine, carcinoma con cellule rigenerate come prova di un processo tumorale. Una dozzina di anni può svilupparsi in qualsiasi modo senza mostrarsi.
I sintomi si manifestano nelle donne e negli uomini
Il sintomo principale del papillomavirus umano è la crescita sotto forma di condilomi genitali (fino a 1 cm). Luogo di localizzazione: genitali, ano, uretra. Le formazioni sono indolori, a volte accompagnate da disagio e lieve prurito. Alla confluenza di molti, si forma una grande "verruca", che sembra una cresta di un gallo. Esistono anche ampie escrescenze piatte o tondeggianti, piatte o arrotondate, capaci di malignità.

L'HPV nelle donne ha un corso più complicato. La principale conseguenza è il cancro cervicale (CC). Negli uomini, una forma cronica di uretrite che causa molti problemi può essere un problema serio. E questo, e altri dopo 30 anni, è opportuno verificare la presenza di papillomavirus, in modo da non essere in ritardo con la terapia di qualità.
Cos'è una malattia pericolosa
I papillomi sono neoplasie benigne, ma con vari gradi di oncogenicità. Il cancro può anche apparire nel sito di una verruca normale.. Le più pericolose sono le verruche anogenitali. Diventano i precursori del cancro cervicale, della laringe, del pene, della vulva. Il picco del verificarsi di tali condizioni si verifica all'età di 45 anni.
Come viene trasmessa l'HPV
L'infezione da papillomavirus umano, come l'herpes, viene trasmessa durante il rapporto sessuale, durante il passaggio del bambino attraverso il canale del parto, l'introduzione di dispositivi contraccettivi intrauterini, durante gli aborti. I fattori che contribuiscono alla comparsa di HPV includono:
- Violazioni della sfera ormonale.
- Malattie di natura piogenica o virale.
- Ipotermia.
- Debole reattività immunologica.
La caratteristica di immunosoppressione della gravidanza contribuisce anche all'aspetto e alla ricorrenza delle verruche. Le formazioni si stanno allentando. Gli interventi terapeutici sono desiderabili nelle prime fasi e richiedono cautela. Laser CO2 spesso utilizzato o esposizione all'azoto liquido. Dopo la nascita, le escrescenze regrediscono spontaneamente. Quando si tratta l'HPV nei bambini, viene data preferenza a approcci simili.
Diagnosi, dove andare

Il metodo principale per rilevare e determinare il ceppo HPV è la reazione a catena della polimerasi (PCR). Per prendere biomateriali raschiando dall'uretra o dalla cervice. Le moderne tecniche ci permettono di determinare il grado di penetrazione del virione nel genoma delle cellule ospiti, la carica virale. L'HPV non sempre causa il cancro. Sulla rinascita del tessuto si può dire dopo uno studio completo:
- Kolkoskopiya. Nell'individuare la patologia, il medico sviluppa ulteriori tattiche di azione.
- DIGENE è un test accurato e specifico che consente di determinare il numero di elevati virioni oncogeni.
- Esame citologico liquido della cervice, identificazione di proteine specifiche che indicano la degenerazione di cellule tipiche.
- Analisi buck delle secrezioni vaginali per l'individuazione di coinfezioni.
I metodi più accurati includono la biopsia mirata per la diagnosi del cancro nella fase iniziale di sviluppo.
Trattamento del papillomavirus umano
Non esiste una cura per il papillomavirus.. La principale speranza per l'efficacia del sistema immunitario, che può portare al recupero spontaneo spontaneo. I farmaci prescritti sono progettati, anche se temporaneamente, per eliminare le manifestazioni dell'infezione, per indebolire l'influenza e l'attività dei virioni.
È importante prevenire l'esposizione a fattori che riducono le proprietà protettive dell'organismo. Questa categoria include:
- Carenza di vitamine
- Superlavoro.
- Sovraccarico mentale
- Ipotermia.
L'obiettivo principale è quello di rimuovere le verruche esterne e non l'eliminazione dei virioni. Nel 50-94% dei casi, è possibile far fronte alle escrescenze genitali. Ogni quarta persona ha una ricaduta entro 3 mesi dopo la fine della terapia. I principali metodi di rimozione di condilomi sono i seguenti:
- Criodistruzione. Formazioni di congelamento usando azoto liquido. Ben tollerato, non richiede l'anestesia. Le cicatrici rimangono estremamente rare.
- Elettrocoagulazione: esposizione a temperature elevate. Dopo la procedura, è possibile cicatrizzare. Hai bisogno di anestesia.
- Terapia laser Un metodo di backup che richiede l'anestesia locale. Sospeso con virioni è nell'aria. La manipolazione viene eseguita in una stanza con un cappuccio, e il personale deve essere protetto da maschere.
- Trattamento chirurgico
L'uso di interferoni - proteine protettive che non hanno effetti collaterali. Sono usati per prevenire le ricadute dopo la fisioterapia.
Applicazioni utili Solkoderma - fondi keralitichesky, che consiste di diversi tipi di acidi minerali. Fornire la mummificazione della lesione. Dopo alcuni giorni, la ferita guarisce e la stessa si scia.
Podofillotossina (soluzione con una frazione di massa dello 0,5%). È usato per l'auto-trattamento delle verruche genitali. Con la tecnica di applicazione del paziente si introduce il medico.
Per attivare la forma cellulare di immunità, la sintesi del suo stesso interferone ha usato i farmaci:
Le composizioni dell'azione antivirale:
- izoprinozin. Il regime: per 2-4 settimane, 2 compresse 3 volte al giorno.
- panavir. Disponibile sotto forma di soluzione iniettabile, gel, candele.
- Spray intimo epigen Usato per irrorazione di lesioni 4 volte.
- Crema Aldara (5%) elimina le verruche.
L'aciclovir sul papillomavirus non funziona.
Secondo i dati ottenuti in alcuni studi, si osserva un effetto speciale dopo l'assunzione di vitamine A e C, beta-carotene e folati.
Le verruche anogenitali non possono essere rimosse da soli.. Le manipolazioni non professionali portano alla diffusione di escrescenze nei tessuti vicini.
Quando viene trovato un BOP, ma non ci sono sintomi esterni, gli strisci cervicali vengono esaminati 2 volte all'anno. Il medico prescrive la terapia immunomodulatoria in 6 mesi.
Quando vengono trovate aree patologiche, vengono rimosse. Inoltre, vengono utilizzati composti efficaci nelle fasi iniziali del cancro. Il monitoraggio del corso delle attività terapeutiche viene effettuato 1 volta in 3 mesi.
Il medico avverte i pazienti con le verruche che sono contagiosi per "pulire" i partner, ma questi ultimi sono pochi, poiché la maggior parte sono portatori di HPV.
prevenzione
Esistono misure specifiche sotto forma di vaccinazioni che prevengono l'infezione da HPV. Il vaccino contiene composti simili a particelle di virione, ma che non determinano malattie. Il loro compito è includere la produzione di proteine protettive che impediscano la penetrazione delle forme "selvagge" del patogeno. I vaccini più efficaci:
- Cervarix, progettato per combattere i sierotipi 16 e 18, che nel 70% dei casi sono provocatori dei processi tumorali nell'ano e nella cervice.
- Gardasil, efficace dai ceppi: 16, 18, 6 e 11, che formano le verruche sui genitali.
- Nel 2014 è apparso un vaccino contro 9 forme di papillomavirus.
Il vaccino è meglio ottenuto durante l'infanzia, fino a quando non si è verificata un'infezione da HPV. Negli Stati Uniti, sia le ragazze che i ragazzi di 11 anni vengono vaccinati per ridurre lo stato dell'HPV. I giovani che hanno ricevuto virioni indeboliti prima di intraprendere relazioni sessuali non sono infetti da questi sierotipi in futuro.
Secondo gli ultimi dati, anche il papillomavirus umano non oncogeno può causare il cancro cervicale. Tra quelli vaccinati, il rischio di cancro cervicale è del 2% e del 2,8% nella popolazione non vaccinata.
Alcuni scienziati ritengono che la vaccinazione sia dannosa, poiché asseconda la vigilanza dei giovani e non si proteggono durante il sesso, non si sottopongono a esami, che, di fatto, sono l'unica garanzia di individuare la patologia nel tempo. La profilassi non specifica implica:
- Piena nutrizione
- Rifiuto di nicotina e alcol.
- Sesso con un partner sessuale.
Opinione medica
Nei paesi sviluppati, lo screening viene effettuato per il rilevamento tempestivo dell'HPV. In Canada, ha ridotto l'incidenza del cancro cervicale del 50-80%.
In Russia, questi studi su larga scala sono nuovi. I ginecologi domestici insistono sullo sviluppo di un programma statale che determinerebbe il numero e le caratteristiche della ricerca di massa sistematica per donne di diverse età al fine di fermare la diffusione dell'HPV e salvare migliaia di vite.
classificazione
Si applica la seguente classificazione:
- HPV, la cui manifestazione sono vari tipi di verruche (HPV 1-5):
- Verruche plantari (sembra un callo), questi sono 1-4 tipi di HPV,
- Le verruche piane sono 3, 10, 28, 49 tipi di HPV,
- Verruche comuni sono il 27 ° tipo di HPV.
- L'HPV che colpisce la vulva, la vagina, i genitali, la cervice e le vie aeree sono 6, 11, 13, 16, 18, 31, 33, 35 tipi di HPV.
- L'HPV, la cui lesione sotto forma di eruzioni cutanee è associata allo stato di malattia precancerosa (alto rischio oncogenico dell'HPV), questi sono HPV 39 e altri tipi.
Come puoi vedere, questi tumori benigni possono formarsi su qualsiasi parte del corpo:
- collo,
- il suo volto,
- sotto i seni
- sotto le ascelle,
- sui genitali,
- sulle mucose degli organi interni, cavità orali e nasali.
La necessità di trattare il papillomavirus umano è dovuta al fatto seguente. Il ceppo è un parassita intracellulare che non è in grado di riprodursi in modo indipendente. Per questi scopi, usa le cellule del corpo umano. Il virus può parassitizzare a lungo, introducendo il proprio DNA nei cromosomi umani. La sua attivazione evidente è osservata sullo sfondo di ridotta immunità.

Periodo di incubazione
Il periodo di incubazione è lungo: da mezzo mese a diversi anni.Per l'infezione da papillomavirus è caratterizzata da un corso nascosto (latente). Una persona può contemporaneamente essere infettata da diversi tipi di papillomavirus. Sotto l'influenza di vari fattori, il virus viene attivato, la sua riproduzione viene potenziata e la malattia passa allo stadio delle manifestazioni cliniche.
Nella maggior parte dei casi (fino al 90%), l'auto-guarigione avviene entro 6-12 mesi, in altri casi c'è un lungo decorso cronico recidivante con un possibile processo di malignità (a seconda del tipo di virus).
Sintomi di Papillomavirus umano
L'immunità umana è abbastanza forte da superare il virus in una fase iniziale del suo sviluppo. E nella maggior parte dei casi, la malattia non si sviluppa. Tuttavia, dopo un po 'di tempo, dopo diversi mesi, anni o addirittura decenni, le persone possono manifestare alcuni sintomi di infezione da papillomavirus umano.
Esistono diversi gruppi di malattie più comunemente causate da HPV:
- Le verruche sono rotonde, più rigide delle escrescenze del corpo con un diametro da 2 mm a 1 cm, i confini delle verruche sono definiti in modo molto chiaro, ci sono verruche di forma irregolare. Sono ruvidi al tatto e possono essere di diversi colori. Molto spesso si formano nei punti in cui la pelle è più danneggiata: sulle mani, sulle ginocchia o sui gomiti.
- Verruche plantari Si sviluppano quando sono infettati da virus di tipo 1, 2 in quei luoghi in cui le scarpe vengono strofinate o premute sulle gambe. La pelle sul sito della verruca diventa più spessa, la verruca non ha confini chiari.
- Le verruche genitali sono verruche peculiari che compaiono, di regola, sulle mucose e sulla pelle degli organi genitali: la testa del pene e la pelle del prepuzio negli uomini, la pelle delle labbra nelle donne. Possono anche apparire nella vescica, nell'uretra, sulla cervice, nella vagina, sulla pelle attorno all'ano, nella bocca. Esternamente, queste verruche genitali sembrano piccole formazioni convesse, i loro bordi sono irregolari (sembrano cavolfiori). Questa malattia è causata dai tipi di papillomavirus umano 6 e 11.
- Papulosi bovinoide Le verruche piccole e piatte (un po 'come le verruche piane) appaiono attorno ai genitali. Il più spesso si sviluppa in uomini, costantemente cambiando partner sessuali. Chiamato dai tipi - 16, 18, 31, 33, 42, 48, 51, 54.
Qualsiasi infezione virale che risiede nel corpo umano (e HPV si riferisce a tale), viene attivata solo con una diminuzione dell'immunità.
cryocautery
La crioagulazione (cauterizzazione con azoto liquido) è un metodo rapido ed efficace per trattare le verruche genitali. La procedura può essere leggermente dolorosa e spiacevole, ma raramente preoccupa i pazienti.
La crioagulazione delle verruche viene eseguita in diverse sessioni per diverse settimane. La completa eliminazione dei condilomi si verifica nel 75-80% dei pazienti sottoposti a tutte le procedure.
Raccomandazioni ai pazienti
Non dovresti provare a diagnosticare e curare te stesso il virus del papilloma umano.
- Per prima cosa, devi scegliere il metodo giusto.
- In secondo luogo, c'è sempre il rischio di confondere le verruche genitali con un tumore maligno.
È meglio non rischiare e affidare la salute ai professionisti - questo ti garantirà una vita sessuale lunga e felice.La vita sessuale durante il trattamento del papillomavirus è terminata fino al completo recupero. Esame necessario e, se necessario, partner di trattamento.
Eziologia del papillomavirus
Il papillomavirus umano (HPV) appartiene alla famiglia dei papovirus, sottogruppo A. È un piccolo agente patogeno termostabile che sopravvive bene nell'ambiente e svolge il trattamento termico. È privo di supercapside e il suo capside (membrana che protegge il genoma virale da influenze esterne) è composto da 72 capsomeri. Il virus si moltiplica lentamente e non viene rilevato nel sangue.
 Il papillomavirus è un agente patogeno etiotropico, cioè è in grado di infettare un epitelio piatto cheratinizzato e non cheratinizzante (pelle e mucose) piatto, nonché un epitelio cilindrico che riveste i polmoni, il canale cervicale e la prostata.
Il papillomavirus è un agente patogeno etiotropico, cioè è in grado di infettare un epitelio piatto cheratinizzato e non cheratinizzante (pelle e mucose) piatto, nonché un epitelio cilindrico che riveste i polmoni, il canale cervicale e la prostata.
Penetrando nel corpo del suo proprietario, il virus, diffondendosi attraverso il flusso sanguigno, viene fissato sulle cellule dell'epitelio, viene introdotto nel DNA e costringe a lavorare in modo diverso. Una cellula infetta da un virus cresce rapidamente e si divide, e di conseguenza, dopo un po ', una caratteristica crescita eccessiva appare sulla zona interessata.
Attualmente, la scienza ha dati su oltre 120 sierotipi del virus, 35 dei quali influenzano l'epitelio tegumentario e le mucose. Alcuni sierotipi di HPV possono causare lo sviluppo di patologie tumorali. A seconda della loro capacità di provocare il cancro, sono suddivisi in 2 gruppi principali: HPV oncogenico a basso rischio e ad alto rischio.
Nota: l'oncogenicità è la capacità del papillomavirus di provocare una degenerazione dello strato infetto dell'epitelio basale nel cancro.
6, 11, 42-44 e 73 tipi di HPV sono considerati virus a basso rischio oncogenico. E 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68 sono tipi di HPV considerati pericolosi, cioè in determinate condizioni possono provocare lo sviluppo di un processo maligno . Il più sfavorevole, secondo gli esperti, sono 16 e 18 tipi, causando carcinoma a cellule squamose e adenocarcinoma.
Fattori di rischio che innescano lo sviluppo di PVI
In primo luogo, secondo gli esperti, ci sono caratteristiche del comportamento sessuale e dell'orientamento sessuale di una persona. Questi includono la prima vita sessuale, frequenti cambi di partner sessuali, noncuranza per equipaggiamento protettivo personale. Tuttavia, molti autori sostengono che quasi sempre, il PVI è associato a malattie sessualmente trasmissibili (tricomoniasi, clamidia, myco- e ureoplasmosi, nonché con l'herpes genitale).
Il più delle volte, la malattia viene rilevata in giovane età (nel periodo tra 18 e 30 anni). Tuttavia, allo stesso tempo può verificarsi l'auto-guarigione (fenomeno di eliminazione), raggiungendo il 70%. Tuttavia, la malignità del PVI si verifica più spesso all'età di 45-50 anni.
Va notato che non uno, ma diversi tipi di papillomavirus umano possono essere rilevati contemporaneamente in un paziente e la malattia è soggetta a recidiva.
Modi per trasmettere il papillomavirus
L'HPV è un agente infettivo che infetta e trasforma le cellule basali dell'epidermide. Come risultato, iniziano a dividere, formando un polipo papillare, o papilloma (Papilla in latino significa capezzolo, oma in greco significa un tumore).
La trasmissione avviene attraverso il contatto con persone o animali infetti che mostrano segni evidenti di malattia, nonché con portatori di virus che non hanno manifestazioni cliniche della malattia.

I cancelli d'ingresso per l'introduzione dell'infezione sono vari microtraumi della pelle. L'infezione si verifica più spesso in aree con la più grande folla di persone, specialmente dove l'aria è piuttosto umida (nelle palestre, nei bagni e nelle piscine).
Inoltre, molto spesso le persone impegnate a tagliare carne, pollame e pesce (verruche dei macellai) soffrono di infezione da papillomavirus umano.
Le verruche genitali, popolarmente conosciute come verruche genitali, sono trasmesse attraverso il contatto sessuale tradizionale, così come il sesso orale o anale.
L'infezione dei neonati può verificarsi durante il passaggio attraverso il canale del parto di una madre infetta. Allo stesso tempo, ci sono prove di infezione intrauterina con un virus, che ha dimostrato di dare alla luce bambini infetti da taglio cesareo.
Anche la trasmissione aerea dell'infezione dal paziente al personale medico durante l'intervento chirurgico (vaporizzazione laser o coagulazione radio-onde) non è esclusa.
Tuttavia, nella pratica clinica, esiste un altro tipo di diffusione dell'HPV - autoinfezione (autoinoculazione). Quindi, dopo l'epilazione o la rasatura, sul mento, sulle guance o sugli stinchi possono comparire verruche piane e le persone che si mordono le unghie hanno spesso verruche nella regione periunguale.
Fasi del processo infettivo
- Infezione primaria
- Persistenza (sopravvivenza a lungo termine) del genoma virale al di fuori dei cromosomi con produzione di particelle virali.
- Integrazione (compenetrazione) del DNA virale nel genoma della cellula ospite.
- Mutazioni nel DNA cellulare che causano instabilità del genoma.
- Incorporando DNA virale nel cromosoma ospite.
- L'emergere di un clone di cellule con DNA mutato e la formazione di un tumore.
La scienza ha dimostrato che l'infezione da papillomavirus umano può esistere nel corpo in due forme:
Nel primo caso, il virus vive e si moltiplica, ma il suo DNA non è inserito nel genoma cellulare dell'ospite.
Nel secondo caso, dopo l'infezione e la penetrazione nella cellula ospite, il DNA virale viene inserito nel genoma cellulare e, come risultato, inizia il processo tumorale.
Tuttavia, molti autori sostengono che una singola infezione dell'epitelio basale non è sufficiente per la degenerazione delle cellule tumorali.
Infezioni che causano il papillomavirus (dalle verruche al cancro)
L'HPV può influenzare selettivamente l'epitelio basale della pelle e delle mucose, causando la comparsa di verruche, verruche genitali e altre caratteristiche benigne e maligne. Tuttavia, molto spesso il processo infettivo può essere asintomatico.
Fino a poco tempo fa l'infezione da papillomavirus umano era correlata a malattie benigne. Tuttavia, oggi è considerata una delle patologie più gravi trasmesse attraverso il contatto sessuale.
Molto spesso lo sviluppo del processo patologico è causato da tipi non oncogeni del virus, e i tumori della pelle che sono sorti in questo caso sono più probabilmente percepiti come un difetto estetico. Tuttavia, quando una persona è infetta da papillomavirus 16, 18, 31, 33, 35, 39, 45, 52, 55, 56 e 58 tipi, displasia cervicale moderata o grave, tumore non invasivo e invasivo degli organi genitali femminili interni (vulva, vagina , cervice), retto e pene.
Sintomi e forme di HPV
Con lo sviluppo dell'infezione da papillomavirus umano, il periodo di incubazione il più delle volte dura 2-3 mesi. Tuttavia, in alcuni casi può ridursi o crescere. Allo stesso tempo, l'HPV è in grado di risiedere nel corpo umano sin dalla sua nascita, ma a causa dell'elevata persistenza del sistema immunitario, molte persone non sono consapevoli della sua esistenza, e solo con una diminuzione dell'immunità il virus può manifestarsi.
Secondo le statistiche, oltre l'85% della popolazione mondiale è infetto dal papillomavirus e quindi la sua presenza nell'organismo è più attesa della sua assenza.

Quando un virus entra nel corpo, può comportarsi diversamente, cioè manifestarsi sotto forma di vari tipi di formazioni benigne sulla pelle e sulle mucose. Ecco perché nella pratica clinica sono considerate diverse forme di PVI:
- Forma clinica o manifesta. Si sviluppa in disordini immunitari transitori cellulari (ad esempio durante la gravidanza), in pazienti con infezione da HIV e in individui con immunità HPV specifica geneticamente limitata.
- La forma subclinica di papillomatosi viene rilevata in individui immunocompetenti.
- La forma nascosta o latente, che si manifesta in completa assenza di sintomi, viene osservata quando il DNA virale entra nel genoma cellulare.
Cause del papillomavirus
Il motivo principale è l'infezione diretta dei tipi considerati del virus, che appartiene al DNA contenente e ha un alto trofismo per l'epitelio delle cellule della pelle e delle mucose.La molecola del DNA è disposta nella forma di un anello ed è rappresentata da due stringhe a spirale. La dimensione media del virione non supera i 55 nanometri. Come parte del virus non c'è un guscio protettivo, tuttavia, questo non gli impedisce di persistere a lungo sugli oggetti che circondano la persona, così come nell'aria, nell'acqua.
Il papillomavirus umano ha una specificità tissutale, in conseguenza della quale è in grado di infettare solo alcuni tipi di tessuto.
Una delle caratteristiche più importanti del virus è la sua proprietà di oncogenicità. Esistono varianti poco oncogeniche, varianti oncogeniche e mediamente oncogeniche del virus. Tutte queste tre divisioni sono basate sulla capacità del microrganismo di provocare mutazioni nelle cellule colpite, portando al verificarsi di condizioni di cancro.
Tutti i tipi di oncogeni si distinguono per il valore numerico. I virus a basso rischio di possibile formazione di patologie tumorali durante l'infezione sono i tipi 42, 43, 44, 6 e 11, oltre a 73. I più pericolosi in termini di sviluppo del cancro sono i 18 e i 16 tipi. Di regola, sono proprio questi tipi di microrganismi a svolgere il ruolo principale nell'insorgenza di tali malattie come l'adenocarcinoma e il carcinoma a cellule squamose dell'utero della cervice. È stato accertato che quando viene infettato dal tipo 18, l'adenocarcinoma è più spesso formato e, in caso di diagnosi di tipo 16, si forma un carcinoma a cellule squamose. Distinguono anche un gruppo con un rischio medio di insorgenza possibile di sviluppo di oncopatologia - questi sono i tipi 51 e 52, 56 e 58, 59, 66 e 68, nonché 39 e 45, 35, 33 e 31. Se infettati con loro in caso di alcuni favorevoli anche il cancro si svilupperà per questa condizione.
I meccanismi di infezione sono limitati al modo sessuale stabilito, alla maniera di tutti i giorni. C'è anche un'alta probabilità di malattia fetale quando passa attraverso il canale del parto. Non esclusa la possibilità di infezione intrauterina, così come trasmissione aerea.
Un passo importante nel processo di infezione è la presenza di uno stretto contatto del papillomavirus con le membrane mucose e con la pelle. Il rischio di malattia aumenta in presenza di microtraumi o lesioni sulla pelle o sulle mucose.
Molto spesso il papillomavirus viene trasmesso attraverso il contatto sessuale tradizionale, così come durante il contatto anale o orale. È importante ricordare che non è necessario avere cambiamenti visibili nelle mucose o mostrare alcun sintomo della malattia. Un'infezione può durare a lungo nel corpo per anni senza alcuna manifestazione di sé, cioè una persona può semplicemente essere il suo portatore.
Alto rischio di malattia quando si visitano luoghi di ricreazione pubblici, ad esempio una piscina, un bagno, quando si utilizzano alcuni articoli per la casa.
La possibilità di infezione durante un esame ginecologico non viene negata, tuttavia, ciò è possibile solo nel caso di utilizzo di strumenti non sterilizzati, nonché nel caso di utilizzo di guanti non monouso.
Il Papillomavirus nei bambini a volte può non manifestarsi per molto tempo e solo con un indebolimento delle forze immunitarie si dichiara. Per la sconfitta di questo contingente è caratterizzata da infezione o intrauterina, o di parto, o trasmissione domestica.
La patogenesi dell'esistenza del papillomavirus nel corpo di una persona infetta si riduce alla penetrazione del virus, la sua diffusione attraverso il sangue alle cellule degli organi genitali, il perineo. Dopo il processo di penetrazione nelle cellule, inizia un'influenza attiva sul DNA, che innesca meccanismi di divisione e aumento di dimensioni che sono inusuali per esso.
Sintomi e segni di papillomavirus
La base di tutti i processi clinici è una caratteristica del papillomavirus umano, come la capacità di replicarsi solo negli strati superficiali della pelle. Ma proprio nell'infezione, colpisce anche gli strati più profondi della pelle, portando ad un maggiore processo proliferativo nelle cellule, che alla fine porta alla formazione di crescite.
Di regola, il papillomavirus può esistere per un tempo molto lungo nel corpo di persone senza manifestazioni. Sulla base di questo, si ritiene che il periodo di incubazione possa durare da 15 giorni a diversi anni. Un indebolimento del sistema immunitario può provocare la manifestazione di qualsiasi segno clinico di infezione. È anche possibile che diversi tipi di HPV possano essere infettati contemporaneamente o gradualmente.
Secondo i dati ottenuti, dopo un massimo di 1 anno dopo l'infezione con il papillomavirus, si verifica l'auto-guarigione. Se ciò non accade, viene diagnosticato un decorso cronico, con possibili frequenti recidive e un graduale aumento del rischio di mutazioni, che porta alla neoplasia.
In caso di infezione da papillomavirus con un alto grado di cancerogenicità, la malattia subisce 4 fasi:
1. La fase latente, quando il papillomavirus non si manifesta clinicamente, ed è possibile stabilire l'infezione solo con l'aiuto di metodi diagnostici di laboratorio,
2. Durante la seconda fase, i sintomi della malattia sono determinati sotto forma di formazioni,
3. Al centro del terzo stadio vi è la completa ristrutturazione delle cellule colpite, chiamata koilocitosi,
4. All'inizio del quarto stadio, vengono diagnosticati i processi mutazionali in cellule invasive con la formazione finale di oncopatologia.
Tra i principali segni che indicano la sconfitta del corpo umano con il papillomavirus, è consuetudine individuare la formazione di verruche, condilomi.
Papillomavirus nei bambini si manifesta con la formazione di verruche volgari, che sono papule color carne, il più delle volte localizzate sulle mani. Di solito sono formati da gruppi, inclini alla crescita e all'oscuramento.
Nella formazione di verruche piane si caratterizza anche per la loro posizione di gruppo e la localizzazione spesso sul viso, così come sul collo.
Le verruche plantari si trovano sulla pianta del piede, rappresentano la crescita degli strati cheratotici, che spesso possono causare dolore quando si cammina.
Inoltre, il virus è in grado di moltiplicarsi nella trachea, laringe, bronchi con lo sviluppo di papillomatosi, che porta alla raucedine, disfonia. Spesso, il papillomavirus nei bambini con questa localizzazione può persino portare all'interruzione dei processi del normale atto respiratorio.
Una diagnosi simile all'epidermidisplasia verruciforme è caratterizzata dalla formazione di elementi di tipo piatto sotto forma di macchie iperpigmentate coperte da squame. Queste macchie si formano più spesso sul petto, sulla schiena, spesso sul viso e sul collo, così come sulle estremità.
Un sintomo caratteristico dello sviluppo del papillomavirus è la formazione di verruche genitali. Sono strane escrescenze, come i fiori di cavolfiore. Di solito si forma nella zona genitale. Spesso, le verruche genitali possono anche essere diagnosticate agli angoli della bocca.
La localizzazione preferita delle verruche genitali nelle donne è grande, piccole labbra, la vigilia della vagina, così come l'area vicino all'ano. Negli uomini, questi elementi sono localizzati più spesso nella regione del glande, principalmente nella regione del prepuzio.
Un altro segno clinico di infezione da papillomavirus è la formazione di un gran numero di papule nell'area anogenitale. Questo tipo di malattia si chiama Bowen's disease o Bowenal papuloze.
Papillomavirus nelle donne
Molto spesso, questo tipo di infezione è latente, cioè, segretamente. Una donna per anni potrebbe non essere consapevole della presenza della malattia, ma può manifestarsi come risultato dei seguenti fattori provocatori:
1. Esaurimento del corpo a causa di tensioni costanti, stress psico-emotivo, superlavoro fisico,
2. Immunità ridotta del corpo umano, che può verificarsi a causa di una precedente infezione virale, esacerbazione di una malattia cronica esistente,
3.Vari interventi chirurgici nelle donne, ad esempio, impostazione spirale, aborto,
4. L'inizio della gravidanza.
Inoltre, tutti i suddetti fattori possono causare il processo di recidiva del papillomavirus umano.
Insieme a tali manifestazioni cliniche sicure e ampiamente conosciute e diffuse, il papillomavirus umano può contribuire allo sviluppo della leucoplachia cervicale, adenocarcinoma cervicale, neoplasie intraepiteliali cervicali, nonché a un numero significativo di altre manifestazioni. Molto spesso, la maggior parte delle suddette malattie si manifestano durante l'inizio della menopausa.
Molto spesso, alle donne viene diagnosticata una lesione genitale sotto forma di condilomi genitali. A volte possono raggiungere dimensioni impressionanti, chiudere l'entrata della vagina, occupare l'intera zona del cavallo. Queste formazioni non causano alcun dolore, tuttavia, nei casi di accessione di infezioni secondarie di tipo batterico, ciò diventa possibile. Le donne si lamentano di dimissione, prurito.
La base del corso latente è la capacità del papillomavirus di essere presente nelle cellule degli organi genitali in una forma integrata. Quando l'insorgenza di fattori che contribuiscono all'attivazione di particelle virali, inizia il processo della loro replicazione e le cellule infette acquisiscono una forma e una struttura alquanto insolite. Si chiamano coilociti perché sembrano vuoti.
Tuttavia, non è spesso possibile stabilire la presenza di manifestazioni cliniche nelle donne durante un esame esterno, poiché uno dei siti preferiti per la localizzazione del virus e delle sue manifestazioni è la cervice della donna. Per rilevare la presenza di segni di danni al corpo da parte del papillomavirus può solo colposcopically.
Quando si pianifica una gravidanza, si raccomanda sempre alle donne di sottoporsi a un esame preliminare per l'infezione da papillomavirus. Una minaccia per la salute del nascituro è solo di tipo 6 e 11, che può causare papillomatosi respiratoria quando il feto passa attraverso il canale del parto. Anche la possibilità di infezione con questi virus in utero non è esclusa.
Papillomavirus negli uomini
Negli uomini, il papillomavirus può anche procedere sia di nascosto che con le manifestazioni corrispondenti. Il periodo di incubazione può durare da 1 mese a molti anni, il che complica il processo di stabilire il momento dell'infezione.
Vengono presentati i fattori provocatori per l'insorgenza di manifestazioni cliniche del papillomavirus negli uomini:
- trasferimento di malattie batteriche o virali di qualsiasi eziologia che possa ridurre l'immunità,
- sovraccarico e stress costanti,
- esacerbazione di patologie croniche esistenti di qualsiasi localizzazione,
- abuso eccessivo di alcool e fumo
- Infezione concomitante con varie infezioni che possono essere infettate attraverso il contatto sessuale.
I reclami che gli uomini possono presentare quando sviluppano questa malattia sono i seguenti:
- la comparsa di una sensazione di bruciore durante la minzione,
- disagio sotto forma di dolore durante il rapporto sessuale,
- il verificarsi di scarichi pesanti,
- La presenza di cambiamenti nella mucosa o nella pelle del pene.
La posizione delle manifestazioni cliniche sotto forma di condilomi negli uomini è la seguente: la testa del pene, lo scroto, l'area dell'apertura esterna dell'uretra, il prepuzio. La regione anogenitale può anche essere interessata nei maschi, il che può indicare una varietà di preferenze intime.
Inoltre, gli uomini spesso sviluppano non solo verruche, ma anche verruche, che possono essere localizzate su piedi, palmi, collo, viso.
Più spesso degli uomini, negli uomini è possibile diagnosticare una patologia come la malattia di Bowen, che si manifesta con un gran numero di eruzioni nell'area anale.
Spesso, una lesione specifica della laringe, che è chiamata papillomatosi ricorrente, è anche rilevata negli uomini. Spesso può essere complicato dalla diffusione in tutto il tratto respiratorio con l'insorgenza di disturbi respiratori e persino lo sviluppo di broncospasmo.
Nel processo di ricerca condotto, è stato stabilito che l'agente eziologico del papillomavirus negli uomini può provocare l'insorgere di malattie pericolose come il carcinoma del pene e anche il cancro della vescica. Tuttavia, questo è possibile solo se infetto da tipi di virus altamente oncogeni, nonché nel caso della presenza di un complesso di fattori favorevoli.
Negli uomini, lo sviluppo della patologia in questione è un difetto estetico piuttosto sgradevole, soprattutto se la malattia si manifesta con la formazione di verruche. I condilomi sono spesso feriti, causando sanguinamento. Tutto ciò contribuisce all'adesione e all'ulteriore sviluppo di vari processi infiammatori nell'area genitale, che spesso porta a compromissione della funzione riproduttiva, raggiungendo l'infertilità e l'impotenza.
I preparati per il papillomavirus nel trattamento degli uomini sono assegnati esattamente come nel trattamento delle donne. La differenza è solo nella forma prescritta del farmaco.
Tipi di papillomavirus
Attualmente, il papillomavirus è studiato abbastanza bene, il che facilita il processo di diagnosi e trattamento. Più di un centinaio delle sue specie sono conosciute, tra le quali vi sono microrganismi che provocano la formazione di solo condilomi sui genitali di entrambi i sessi. Identificati anche tipi di virus che possono provocare la formazione di tumori maligni, per la prevenzione di cui è stato inventato il vaccino contro il papillomavirus. Conosciuto e specie che sono completamente innocui per uomini e donne e non provocano nemmeno alcuna formazione sul corpo umano.
Tutti i tipi studiati di papillomavirus sono indicati dai numeri corrispondenti:
- Il Papillomavirus di tipo 1, 2, 3, 4 promuove la formazione di verruche plantari sul corpo di adulti e bambini, che sono in qualche modo simili alle vescicole e sono in grado di ridursi,
- Le verruche piane si formano sul corpo umano nel processo di infezione con tali tipi di papillomavirus come 28, 10, 49,
- Le verruche volgari si formano a causa dell'infezione da papillomavirus di tipo 27,
- Le verruche genitali e i papillomi sul corpo umano si formano durante l'infezione con tipi come 31, 35, 33, 18, 16, 11, 6 e 13,
I più pericolosi sono quelli 67, 68, 70 e 69, 30, 40, 52 e 58, 39 e 55, 57 e 59, 42 e 43.
Un punto importante nel determinare la presenza di papillomavirus nell'organismo è considerato il rischio di varie malattie oncologiche. Tuttavia, se vengono rilevati, non andare in preda al panico, dal momento che il rischio di sviluppare il cancro quando infettati da questi tipi di papillomavirus non è al 100%.
44, 43, 42, così come 6 e 11, appartengono a tipi di papillomavirus a basso rischio di oncogenicità, il che significa che possono provocare mutazioni nelle cellule, tuttavia, non sempre.
I tipi assolutamente sicuri sono da 1 a 3 e 5, che possono causare diversi cambiamenti nella pelle, tuttavia, non possono provocare la formazione di cellule tumorali.
Nel caso di determinare la presenza di infezione con tipi come 70, 45, 39, 68, 58 e 56, 16, 33 e 35, 18 e 31, è necessario stare in guardia, poiché possono causare mutazioni oncogeniche nelle cellule e alla fine portare al cancro. In questa situazione, è necessaria la consultazione con un oncologo con un esame approfondito. I più pericolosi sono 18, così come il 16. Sono il più spesso isolati da pazienti con oncology.
Inoltre, è consuetudine dividere il papillomavirus a seconda dei tipi di cambiamenti causati sulla pelle: verruche, condilomi piatti e appuntiti. Le verruche sono escrescenze esofitiche che si trovano più spesso sulla pianta dei piedi.Le verruche piane sono le più pericolose e possono causare trasformazioni del cancro. Le verruche genitali sono lesioni color carne sotto forma di crescite lunghe. Spesso possono crescere fino a grandi dimensioni e occupare grandi aree della pelle e delle mucose.
Diagnosi e analisi del papillomavirus
Il papillomavirus è ben studiato, il che ha un effetto positivo sulla sua diagnosi, sul rilevamento nel corpo umano e sulla nomina della terapia corretta. Va notato che la definizione del virus viene effettuata da vari medici specialisti. Ma è anche importante condurre esami preventivi tra la popolazione per stabilire tempestivamente l'infezione, in particolare i tipi di virus oncogeni, monitorandoli.
Vi è un elenco di persone a cui è richiesto di sottoporsi a una visita medica e di sottoporre i test pertinenti almeno una volta all'anno:
- Le donne che hanno qualsiasi patologia da parte della cervice indipendentemente dall'eziologia e patogenesi, nonché il corso,
- Donne e uomini che sono intimamente attivi, indipendentemente dalla loro età,
- Si raccomanda di condurre un sondaggio preliminare non solo per le donne, ma anche per gli uomini in caso di pianificazione della gravidanza,
- È importante essere testati per il papillomavirus quando l'infezione viene rilevata nel corpo attraverso infezioni trasmesse sessualmente, così come quando viene diagnosticata l'HIV,
- La presenza di eventuali escrescenze o formazioni nella cavità orale, così come nella zona genitale.
Va notato che la diagnosi di papillomavirus non appartiene al complesso, spesso il virus viene rilevato abbastanza per caso.
Oltre a condurre ricerche su questo virus, è imperativo esaminare una persona per possibile infezione da epatite, sifilide e infezione da HIV.
Considerare la diagnosi di papillomavirus in fasi:
1. Inizialmente, il medico esamina il paziente e raccoglie l'anamnesi sotto forma di reclami esistenti. Quando rilevato durante l'ispezione delle formazioni condilomatose formate non può sicuramente mettere la diagnosi di papillomavirus. Quando le formazioni si trovano sui genitali esterni delle donne, e anche sul pene degli uomini, è importante esaminare attentamente la donna negli specchi e per gli uomini raccomandare un esame con esame uretroscopico.
2. L'esame citologico è il secondo stadio per la diagnosi di papillomavirus. Tuttavia, si dovrebbe notare che quando si esegue questo metodo, non si gioca l'ultimo ruolo con la tecnica del campionamento materiale, il processo della sua preparazione e interpretazione. Spesso in questo studio è possibile identificare un virus con un basso rischio oncogenico, che può portare a varie displasie.
3. Il metodo di esame colposcopico è un po 'più approfondito, ma non affidabile al 100%. Solo in presenza di segni grossolani di leucoplachia può essere esposto un sospetto carro di papillomavirus. Altrettanto importante è l'esperienza dell'operatore medico che conduce questa tecnica, così come l'interpretazione. L'identificazione delle zone di trasformazione e di punteggiatura dovrebbe essere allarmante.
4. Il prossimo metodo è una biopsia, che è considerata abbastanza affidabile nella diagnosi della malattia. Si basa sul prendere il tessuto da un punto focale patologico.
5. Quando un tessuto è sottoposto ad esame istologico, è possibile identificare la variante della presenza di un'infezione virale. L'istologia del tessuto si basa sul rilevamento delle cosiddette cellule di koilocyte. I coylocytes contengono i grandi nuclei, basofili, coperti di un orlo chiaro all'esterno, che fa sembrare queste cellule vuote.
6. L'analisi più accurata per determinare la possibilità di infezione da papillomavirus è considerata Polymerase Chain Reaction o PCR.Si basa sulla determinazione diretta del DNA virale nel sangue del paziente desiderato. Inoltre, non solo il sangue ma anche l'urina e la saliva possono essere utilizzati come materiale biologico sotto indagine. Va ricordato che le opzioni e la sovradiagnosi non sono escluse.
7. Nella maggior parte dei paesi del mondo, viene utilizzato uno speciale test di screening o Digene, che è estremamente preciso e specifico per determinare il tipo di virus. Tuttavia, è importante combinare la conduzione di questa tecnica con l'esame citologico.
Trattamento con Papillomavirus
Poiché la base dell'eziologia della malattia è l'infezione da virus, i farmaci per il papillomavirus usati per il trattamento sono antivirali e immunomodulatori.
Se viene rilevato solo il trasporto di questo tipo di virus e non vengono rilevate manifestazioni cliniche durante l'esame e l'esame, non è possibile eseguire alcun trattamento specifico. L'eccezione si applica solo ai farmaci immunologici che sono in grado di aumentare il sistema immunitario e prevenire l'insorgenza della manifestazione della malattia.
Nel caso della presenza di condilomi, condilomi genitali, ricorrono spesso ai seguenti metodi di trattamento:
- La rimozione chirurgica in anestesia locale viene utilizzata solo per ampie aree di lesioni,
- L'uso del laser, che porta alla distruzione delle formazioni. È possibile la formazione di cicatrici
- Applicazione del metodo radiochirurgico, che si basa sulla rimozione senza contatto,
- L'elettrocoagulazione è un metodo un po 'doloroso per l'escissione delle verruche,
- La criodistruzione è basata sull'uso dell'azoto liquido ed è caratterizzata da recidive relativamente rare,
- La base della coagulazione chimica utilizzando tutti i tipi di soluzioni speciali che sono importanti per applicare in modo molto accurato all'istruzione. Lo svantaggio del metodo è la sua durata.
Prima di eseguire la procedura di rimozione, si consiglia di iniziare il ciclo di immunostimolazione in pochi giorni.
I farmaci antivirali più comunemente prescritti per il trattamento di questa patologia includono Viferon, Genferon e molti altri.
La prognosi è generalmente favorevole. Le ricadute non sono escluse e spesso registrate. Tuttavia, ci sono casi di scomparsa del virus dal corpo umano senza alcun trattamento.
Uno dei primi posti nella prevenzione della malattia è un vaccino contro il papillomavirus. Il vaccino contro il papillomavirus usato non è vivo, quindi è ben tollerato. Il vaccino contro il papillomavirus viene introdotto da tipi come 16 e 18, 11 e 6, poiché questi tipi di virus sono considerati i più pericolosi in termini di sviluppo dell'oncologia.
Tuttavia, la vaccinazione contro il papillomavirus non può fornire un trattamento, è solo un metodo per prevenire lo sviluppo della malattia.
La vaccinazione viene effettuata secondo un certo schema: tra la prima vaccinazione e la seconda non dovrebbero essere necessari più di 60 giorni, e tra la seconda e la terza - 4 mesi. La prescrizione di questo vaccino non è raccomandata durante la gravidanza. Un corso completo di vaccinazione è importante per avere il tempo di trascorrere più di un anno. Si raccomanda inoltre di prescriverlo prima dell'inizio dell'attività sessuale e in assenza di qualsiasi esacerbazione di malattie croniche (o acute). In conformità con le raccomandazioni, è meglio somministrare il vaccino di età compresa tra 9 e 17 anni, in casi estremi fino a 26 anni.
Papillomavirus - quale medico aiuterà? Se si sospetta di essere infetto da qualsiasi tipo di virus, è necessario contattare un medico come medico infettivo.
Come viene trasmesso e come trattare il papillomavirus umano?

Papillomavirus umano (HPV) - È un gruppo di virus che causano varie malattie negli uomini e nelle donne - dai condilomi ai tumori oncologici. Si trovano in circa il 70% delle donne e le manifestazioni dell'infezione causate da HPV sono diagnosticate in una forma o nell'altra nel 50% delle persone infette.
Come viene trasmessa l'HPV?
Il virus viene semplicemente trasmesso da una persona infetta a una persona sana. Secondo una ricerca di scienziati americani, all'età di 50 anni, otto donne su dieci sono portatrici del papillomavirus.
Il virus viene trasmesso nei seguenti modi:
- Durante il parto. L'HPV viene trasmessa da una madre infetta a un bambino durante la nascita. Un neonato sviluppa papillomi nell'area genitale, sulle mucose della gola e della bocca.
- Contatto sessuale I tipi di virus che causano lo sviluppo di verruche sono di solito trasmessi sessualmente, attraverso il sesso orale e anale.
- Autoinfezione - durante la depilazione, il virus viene trasferito da un sito all'altro.
- Infezione domestica. Uno dei metodi più comuni di infezione, motivo per cui il virus è abbastanza comune. Segno della presenza di HPV - verruche, condilomi genitali, papillomi. Il virus è resistente a vari fattori esterni e può persistere per un lungo periodo, ad esempio nella doccia e nella piscina. Possono essere infettati anche da piccoli danni alla pelle.

Nella maggior parte dei casi, l'HPV non si manifesta, poiché l'immunità umana è in grado di sopprimere la sua attività. Se per qualche motivo il sistema immunitario fallisce, il virus inizia immediatamente ad attivarsi.
Secondo la ricerca, solo l'1-5% di quelli infetti sta osservando qualsiasi manifestazione della malattia. Il resto dei virus infetti sono nel corpo asintomatici. Essendosi intensificati, si riuniscono sulla pelle e sulle mucose, violano la riproduzione delle cellule e compaiono crescite che indicano la presenza della malattia.
Sintomi di HPV:
- verruche sono crescite rigide e rotonde, il loro diametro varia. I confini delle escrescenze sono chiaramente delineati, ma si trovano spesso verruche irregolari. Nella maggior parte dei casi, si formano in punti in cui la pelle è danneggiata più di tutto: sulle mani, sui gomiti o sulle ginocchia. Hanno una superficie ruvida e sono disponibili in diversi colori.
- papilloma - Si tratta di una crescita allungata che si attacca alla pelle per mezzo di una gamba. Papillomi coloranti, di regola, non differiscono dal colore della pelle, ma in alcuni casi possono essere brunastri. I papillomi si formano principalmente sotto le ascelle, nella faccia, nell'inguine, nelle donne - sotto le ghiandole mammarie. Crescono rapidamente in dimensioni, crescono e possono coprire grandi aree di pelle.
- Verruche genitali - Queste sono escrescenze morbide sulla pelle, attaccate con una gamba. Loro, come le verruche, hanno una superficie ruvida. Le parti preferite del condiloma sono i genitali esterni, l'area attorno all'ano. La dimensione e il numero delle verruche aumenta rapidamente, più spesso sono disposti in gruppi e assomigliano in qualche modo alle teste di cavolfiore.
I primi segni di infezione da HPV dopo il contatto sessuale possono comparire diverse settimane più tardi.
Corso della malattia

Questa malattia ha quattro fasi:
- Flusso latente. Il virus è nel corpo, ma non si manifesta in alcun modo e non causa cambiamenti nelle cellule. In questa fase, può essere rilevato solo mediante analisi PCR.
- La comparsa di segni clinici. Il virus accelera la divisione cellulare nell'epidermide. Appaiono crescite caratteristiche sulla pelle, che possono essere rilevate mediante PCR, così come istologia e citologia (determinata dalla presenza di ipercheratosi nel corpo).
- Displasia. Il DNA del papillomavirus inizia a interagire con il DNA delle cellule, contribuendo allo sviluppo della forma integrata. La struttura cellulare del virus sta cambiando, questo fenomeno è chiamato - koilocitosi. Tutti i metodi diagnostici sopra citati, inclusa la colposcopia, sono utilizzati per il rilevamento.
- carcinoma. L'integrazione del virus contribuisce alla mutazione cellulare, così come l'aspetto delle cellule maligne, che indica lo sviluppo del cancro invasivo.In questo caso, la diagnosi viene effettuata sulla base di manifestazioni cliniche, compresi tutti i metodi precedentemente elencati.
La specificità dell'HPV nelle donne
L'infezione spesso ha luogo in una forma latente, ma a volte può causare il rapido sviluppo di papillomi genitali, che sono più spesso osservati nelle donne 15-35 anni.
La probabilità di una malattia da condiloma nelle donne è piuttosto alta ed è almeno del 15%. Una volta infettato da un virus nella sua giovinezza, una donna per molti anni potrebbe anche non saperlo. Tuttavia, al momento della comparsa della menopausa, il virus può mutare e causare cambiamenti nelle cellule degli organi genitali.
Il principale rischio di sviluppare una malattia causata da virus 16 tipi e 18 tipi, - sviluppo del cancro cervicale. Questa malattia riduce l'aspettativa di vita delle donne in media di 25 anni. Dal punto di vista dello sviluppo della patologia, solo il virus che "dorme" nel corpo di una donna per più di un anno è pericoloso. Pertanto, un esame di routine da parte di un ginecologo può prevenire le sue conseguenze negative. È consigliabile testare la presenza di HPV, a partire da 26-28 anni.
Specificità dell'HPV negli uomini
Negli uomini, il più delle volte questa infezione ha una forma nascosta. In alcuni casi, le verruche genitali possono svilupparsi, minacciando la degenerazione cellulare nel pene e nell'ano del neoplasma intracellulare (maligno). Inoltre, gli uomini possono sviluppare il cancro del pene. Oltre ai cambiamenti nell'area genitale, è possibile la comparsa di papillomatosi della laringe e della bocca in forma restituibile.
La specificità dell'HPV nei bambini
Le verruche cutanee si trovano in circa il 12% degli scolari. Tra tutte le malattie della pelle nei bambini, sono le più comuni. Inoltre, i bambini possono sperimentare papillomatosi laringea, che si manifesta con raucedine, in alcuni casi, la voce è completamente persa.
Inoltre, nei bambini la funzione respiratoria peggiora, mentre la mancanza di respiro è osservata durante l'attività vigorosa. Nei casi gravi, gli spasmi laringei sono possibili fino all'asfissia, che può avere effetti irreversibili.
La diagnosi della malattia viene effettuata esaminando il paziente. La malattia viene trattata con un intervento chirurgico. Oggi in medicina non c'è nessun metodo non operativo di cura di questa malattia in bambini e adulti.
Solo la rimozione laser dei papillomi è una buona alternativa, ma questo metodo aumenta solo la probabilità di malignità. Anche se il bambino ne ha di nuovi dopo aver rimosso il papilloma, con l'età passano da soli.
Dopo l'intervento, al bambino viene somministrata una singola dose di un farmaco steroideo che previene l'edema. Anche nel periodo postoperatorio vengono prescritti antibiotici, estrogeni e arsenico per evitare l'infezione della ferita. L'uso della metionina durante il mese durante la riabilitazione aiuta ad evitare il ripetersi della malattia.
HPV e gravidanza

Spesso gli esperti spaventano le future madri con le terribili conseguenze della gravidanza, che si sviluppa sullo sfondo dell'HPV. Tuttavia, oggi la medicina non conosce casi in cui il papillomavirus rappresenta una minaccia per una donna incinta o un feto in via di sviluppo.
Solo le verruche genitali o anali trovate in lei che sono provocate dai virus di tipo 6 o 11 dovrebbero essere attenti a una donna incinta, poiché esiste la possibilità che questo virus possa essere trasmesso al bambino durante il travaglio e provocare papillomatosi respiratoria.
In questo caso, gli specialisti non sono sicuri in che modo il virus viene trasmesso dal virus dalla donna al feto: attraverso la placenta, durante il parto o nel periodo postpartum. Su questa base, non vi è alcuna garanzia che la consegna da taglio cesareo salverà il bambino dall'infezione. Pertanto, la presenza di una donna incinta con HPV 6 o 11 non è un'indicazione per il taglio cesareo.
Questa modalità di somministrazione è prescritta solo quando il condiloma può impedire la nascita del feto o la sua presenza minaccia di grave emorragia.
In ogni caso, una donna che si sta preparando a diventare madre dovrebbe essere consapevole del rischio di sviluppare papillomatosi respiratoria in un bambino. Qualsiasi altro tipo di papillomavirus non è pericoloso per il corso della gravidanza e del bambino.
Vaccinazione HPV

Secondo le statistiche, due anni dopo l'inizio delle relazioni intime, fino al 70% delle donne si infettano con l'HPV. Anche con un partner sessuale, il 20% delle donne è portatore del virus del papilloma. Dopo l'inizio delle relazioni sessuali, una donna dovrebbe sottoporsi a un esame ginecologico annuale, compresi i campioni di oncocitologia, biopsia e test HPV.
Uno degli ultimi sviluppi nel campo dell'immunologia è un vaccino per la prevenzione delle infezioni causate da HPV. Lo sviluppo di diversi tipi di vaccini volti a contrastare l'HPV è iniziato negli anni '80. I dati iniziali degli studi clinici sono serviti come base per condurre sondaggi su donne e bambini di diverse fasce d'età.
Da allora, sono stati registrati progressi nel migliorare la vaccinazione contro il virus e sono state ottenute prove della loro elevata efficacia e sicurezza. A questo punto, ha sviluppato 3 tipi di vaccini.
In Russia, l'unico vaccino Gardasil è stato registrato finora, che è diretto contro quattro tipi di HPV (11, 6, 16, 18). Il vaccino è destinato alle donne fino a 26 anni e ai bambini da 8 anni. Nel caso della vaccinazione delle donne, la protezione si forma solo da quei tipi di infezioni con le quali la donna non è stata ancora infettata.
Papillomavirus umano - i sintomi principali:
- Arrossamento della pelle
- pizzicore
- Aspetto delle verruche
- Formazione del condiloma
- Disagio durante il rapporto sessuale
- Irritazione cutanea dell'area genitale
L'infezione da papillomavirus umano (papillomavirus umano, papillomavirus) è una malattia oncogenica che si manifesta sotto forma di formazioni papillari (condilomi, condilomi) sulla pelle umana o nell'area genitale. Sia gli uomini che le donne sono quasi ugualmente colpiti dal virus.
Vale la pena notare che un'infezione di questo tipo può indicare la formazione di un tumore maligno. Oggi in medicina sono noti più di 100 tipi di questo virus. Circa 30 di loro riguardano solo gli organi genitali femminili.
Circa il 60% della popolazione mondiale sono potenziali portatori di infezione da papillomavirus umano. Nella maggior parte dei casi, il virus viene trasmesso da una persona malata a una persona sana. Inoltre, i seguenti fattori provocano fattori:
- l'inizio dell'attività sessuale in tenera età
- sesso non protetto, frequente cambio di partner sessuali,
- infiammazione cronica nell'area genitale, malattie infettive del sistema genito-urinario,
- aborti frequenti,
- debole immunità
- abuso di alcool
- inosservanza dell'igiene personale.
Come mostra la pratica medica, le donne sono nel gruppo di rischio principale. La probabilità di "entrare in possesso" di una tale malattia è piuttosto alta nelle persone di età compresa tra 20 e 45 anni. Cioè, quelli che conducono una vita sessuale attiva.
Sintomi generali
I sintomi di questo tipo di infezione dipendono da quale sia esattamente il fattore scatenante. La malattia non ha un quadro clinico uniforme. Tuttavia, è possibile evidenziare i seguenti sintomi:
- formazione di verruca
- irritazione della pelle nella zona genitale,
- disagio durante il rapporto sessuale,
- arrossamento e prurito parziale.
Allo stesso tempo, vale la pena notare che i sintomi sotto forma di irritazione e prurito della pelle possono indicare un'altra malattia. Pertanto, non auto-trattare in ogni caso. Con questi sintomi, è meglio contattare immediatamente un dermatologo.
Le verruche si verificano più spesso in tali luoghi:
- sulla pelle dei palmi, suole,
- nell'area genitale,
- nella cavità orale.
Nei casi più gravi, questo tipo di infezione può svilupparsi nell'area della cervice, della vescica e della vagina.Sbarazzarsi delle verruche può essere solo chirurgicamente. Infezione umana da papillomavirus nelle donne può portare al cancro cervicale. Per quanto riguarda gli uomini, il fattore oncogenico è osservato molto meno frequentemente.
Vale anche la pena di notare che nelle prime fasi di sviluppo, il disturbo di questo tipo di sintomi praticamente non dà. Questo è ciò che spesso porta a un fattore di rischio oncogeno per lo sviluppo di un'infezione.
L'infezione da virus è possibile solo se una persona sana ha microtraumi ai genitali. In questo caso, il virus del papilloma entra nel corpo di una persona sana e inizia a svilupparsi.
Il periodo di incubazione del tipo di virus oncogenico può durare da diversi mesi a diversi anni, senza dare alcun sintomo. In altre parole, una persona già infetta può essere un vettore e non sospettarlo.
Papillomavirus maschile
L'infezione da papillomavirus umano può verificarsi senza alcun sintomo. Vale la pena notare che nel gruppo a rischio principale, gli uomini che cambiano spesso il loro partner sessuale hanno rapporti sessuali non protetti.
Le formazioni patologiche sono localizzate in tali luoghi:
- sulla testa e sul tronco del pene,
- sulla pelle dello scroto,
- nell'area del cavallo
- sulla mucosa.
Tali formazioni possono essere raggruppate. Di regola, non causano prurito e altre sensazioni spiacevoli. Molto raramente, possono essere accompagnati da prurito o bruciore solo durante i rapporti sessuali.
Un virus di questo tipo negli uomini può assumere la forma di alta oncogenicità. Questo porta al cancro dei genitali. Ma, se il trattamento viene avviato in tempo, il rischio di malattie oncogeniche è ridotto al minimo. Le verruche causate dal virus HPV vengono rimosse chirurgicamente o utilizzando soluzioni chimiche speciali. Lungo la strada, prescrivi farmaci antivirali. Pertanto, nelle prime fasi dello sviluppo di questo tipo di malattia negli uomini, è possibile liberarsene completamente.

Cos'è una verruca?
Una verruca è il sintomo più caratteristico e frequente di un'infezione da papilomavirus. Si tratta di una densa formazione convessa di forma arrotondata con bordi chiaramente definiti, che raggiunge 1 cm di diametro. La verruca è caratterizzata da una superficie ruvida e irregolare e il suo colore può variare dal beige al nero. Molto spesso, queste formazioni sono localizzate su mani, dita, gomiti e ginocchia. Va notato che sono facilmente feriti.
Cos'è il papilloma?
I papillomi sono verruche morbide a forma rotonda che possono apparire su varie aree della pelle (sul viso, sulla bocca, sulle mani e sui piedi, sotto le braccia, nella decollete e sul collo, nonché sui genitali). Sono formazioni denso tuberose arrotondate di colore marrone chiaro, perlato, bianco o rosa sulla gamba e raggiungono un'altezza di 1 cm, ma sono in grado di crescere rapidamente e occupare una vasta area di pelle. I papillomi rispondono bene al trattamento e nel tempo, nel 20% dei casi, sono in grado di scomparire da soli. Allo stesso tempo, il rischio di sviluppare un tumore maligno è basso, e il tumore, molto probabilmente, rimane un semplice difetto estetico.
Cos'è un condiloma?
Il condiloma è una neoplasia benigna su un gambo corto, che causa i tipi di HPV 6 e 11. Secondo molti autori, sono i condilomi capaci di rinascere nei tumori del cancro. Il più delle volte si trovano nella zona urogenitale, vicino alla bocca o vicino all'ano. In questo caso, i polipi papillari sono presentati sotto forma di un'eruzione cutanea, che consiste di molti elementi e ha una proprietà caratteristica da fondere. Molto spesso, sulla membrana mucosa degli organi genitali, diventa simile alla cresta di gallo. Per questa forma di patologia provocata da HPV, la rapida crescita è caratteristica.Una delle sue conseguenze è l'emergere di un tumore di Bushke-Levenshteyn, caratterizzato dalle sue enormi dimensioni e capace di crescere sia verso l'esterno che verso l'interno dei tessuti.
Il colore delle verruche varia dal rosso al marrone sporco, ma allo stesso tempo, nell'area genitale, queste formazioni possono essere più chiare. Al tatto sono più morbidi e teneri dei papillomi e apparentemente somigliano a una moltitudine di villi accreziati alla base.
Nella pratica clinica, ci sono tre tipi di verruche: spinoso, intraepiteliale (con una caratteristica crescita endofitica all'interno) e piatto. Tutti, secondo gli esperti, dovrebbero essere prontamente rimossi.
Al verificarsi di escrescenze papillari, l'essudato inizia ad accumularsi tra di loro, la loro superficie è inumidita, diventa lucida e dolorosa e possono apparire un odore sgradevole, macerazione, infiltrazione e gonfiore. Come regola generale, le verruche genitali si verificano in luoghi di maggiore attrito e traumatizzazione che si verificano durante il contatto sessuale.
Con lesioni più profonde dell'uretra, i pazienti sviluppano sintomi di uretrite (bruciore, fastidio durante la minzione, dolore negli organi genitali esterni e nell'addome inferiore). Nel caso in cui i pazienti presentino verruche genitali giganti, portano alla completa distruzione dei tessuti, molto spesso ulcerati, che a loro volta portano allo sviluppo di un'infezione secondaria.
Il condiloma piatto è una crescita quasi impercettibile localizzata sulle pareti della vagina o sulla cervice dell'utero. A causa della loro invisibilità, le verruche piane sono diagnosticate molto male, ma, allo stesso tempo, provocano lo sviluppo di una serie di sintomi spiacevoli. Questo è il verificarsi di abbondanti perdite vaginali, così come il sanguinamento dopo il contatto sessuale e il prurito nella zona urogenitale.
Negli uomini, queste formazioni possono verificarsi sul pene e nell'uretra. Molto spesso, essi non si elevano al di sopra della superficie della pelle, e quindi sono anche quasi impercettibili, tuttavia sono in grado di fornire un certo disagio, bruciore e prurito al loro proprietario.
Se non trattate, le verruche piane possono degenerare in tumori maligni o provocare lo sviluppo della fimosi.
Diagnostica del PVI
Negli ultimi anni, la medicina ha fatto progressi significativi nella diagnosi di PVI. Ciò è diventato possibile grazie alla sistematizzazione dei dati sull'HPV e alle patologie associate, allo studio di tutte le vie di infezione esistenti, a molti dei meccanismi patogenetici del processo infettivo e dello stato del sistema immunitario, nonché a possibili cambiamenti morfologici.
Esistono diversi modi per diagnosticare l'infezione da papillomavirus umano e in questo caso gli esperti aderiscono agli algoritmi generalmente accettati:
- Donne e uomini sessualmente attivi sono soggetti a screening obbligatorio per l'HPV.
- Dovrebbero essere esaminati anche i pazienti con infezione da HIV e le persone con sintomi di malattie sessualmente trasmissibili.
- Persone che hanno dimostrato fattori di rischio per PVI.
- Pazienti con papillomi genitali nella cavità orale e nella regione anogenitale.
- Pazienti affetti da varie patologie della cervice.
- Coppie che pianificano una gravidanza.
Ulteriori informazioni su HPV, la sua descrizione
L'HPV è infetto da più della metà della popolazione mondiale. Alcuni di loro sono solo portatori della malattia, mentre altri hanno questo virus come papillomatosi della pelle, le mucose. A volte questa malattia virale può essere l'agente eziologico della degenerazione delle cellule tumorali.
L'HPV è un'infezione della famiglia Papovaviridea che può infettare e alterare le cellule epiteliali.
Questa neoplasia benigna si forma in qualsiasi area del corpo:
- collo,
- sotto i seni
- sullo stomaco
- il suo volto,
- sui genitali,
- sotto le ascelle,
- mucose orali, cavità nasali, labbra,
- sugli organi interni mucosi.
 Questa infezione appartiene ai parassiti intracellulari, che non sono in grado di riprodursi, e per questo scopo usano le cellule del corpo umano. Il virus inietta il suo DNA nei cromosomi umani e quindi parassita per molto tempo. Con una diminuzione dell'immunità, si può osservare un'attivazione marcata di questa malattia. Questo fatto è dovuto alla necessità di trattare l'HPV.
Questa infezione appartiene ai parassiti intracellulari, che non sono in grado di riprodursi, e per questo scopo usano le cellule del corpo umano. Il virus inietta il suo DNA nei cromosomi umani e quindi parassita per molto tempo. Con una diminuzione dell'immunità, si può osservare un'attivazione marcata di questa malattia. Questo fatto è dovuto alla necessità di trattare l'HPV.
Lo sviluppo di questa infezione si verifica nelle cellule del corpo, ma può anche esistere al di fuori di esso, ma non per molto tempo. Essere nelle cellule di un organismo vivente provoca un fallimento nella loro divisione.
Fai attenzione! L'HPV è il virus più comune che può essere trasmesso come una malattia sessualmente trasmissibile, sessualmente.
Cause della malattia e come si verifica l'infezione
La trasmissione del virus avviene a contatto con la pelle o la mucosa di una persona malata.
L'infezione può accadere:
- durante i rapporti sessuali (anche attraverso tipi di rapporti sessuali anali e orali),
- alla nascita. Dalla madre al neonato, quando passa attraverso il canale del parto nel processo del parto. La malattia viene rilevata nei primi anni in cui i papillomi possono manifestarsi in bocca (papillomatosi laringea) e sulla pelle,
- durante l'autoinoculazione. L'infezione può verificarsi in assenza delle regole di igiene personale - durante la rasatura o la depilazione,
- modo domestico. A causa del fatto che un tale virus è estremamente tenace e in un ambiente umido, in particolare, vi è il rischio di catturarlo quando si utilizzano luoghi pubblici: saune, piscine, servizi igienici, bagni, palestre. Il virus penetra attraverso il più piccolo danno alla pelle.
Alcuni tipi di virus possono ammalarsi anche con una stretta di mano. Se c'è qualcuno nella famiglia che è portatore del virus, allora il rischio che il resto della famiglia sia malato è molto alto. Questo virus è sempre molto contagioso.
Diversi tipi di virus possono causare o contribuire allo sviluppo di malattie:
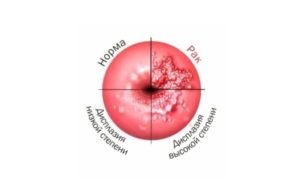 displasia cervicale - 62%,
displasia cervicale - 62%,- verruche genitali delle vie urinarie e degli organi genitali - in circa il 50% dei casi,
- carcinoma cervicale preinvasivo e invasivo - 38%,
- anche nell'85% dei pazienti con verruche genitali si riscontrano focolai di infezione da HPV della vagina e della cervice in varie forme.
Ciò dà adito a sospetti che le persone con HPV nel tratto genitale appartengano al gruppo di oncrisi - possono avere un carcinoma intraepiteliale della cervice.
Fattori che contribuiscono all'infezione da HPV:
- diminuzione dell'immunità generale a causa dell'influenza di vari agenti cancerogeni,
- superlavoro, la presenza di stress di natura diversa,
- fallimento in background ormonale,
- gravidanza (a causa di ristrutturazioni del corpo e cambiamenti ormonali),
- la presenza di malattie che causano disturbi metabolici e metabolismo.
Se il virus entra in un corpo sano, con una buona immunità, le cellule immunitarie lo distruggono e l'infezione non si verifica, non minaccia una persona completamente sana.
Sintomi e specificità del decorso dell'HPV in uomini, donne e bambini
Al fine di superare l'infezione nelle prime fasi dell'immunità umana è abbastanza forte. Molto spesso, la malattia non si sviluppa e una persona non sospetta nemmeno la presenza di HPV, dal momento che i sintomi esterni potrebbero non apparire. Ma nel tempo (mesi o anni) possono verificarsi alcuni segni di infezione da HPV.
Le statistiche mostrano solo circa il 5-10% dei casi con sintomi esterni della malattia da HPV (papillomavirus umano). La malattia è asintomatica: la maggior parte dei pazienti non ha segni di malattia. Quando il virus viene attivato, possono verificarsi escrescenze di vario tipo che indicano la presenza di vari tipi di HPV nel corpo. I siti di localizzazione parlano anche del tipo di virus. Ad esempio, i papillomi hanno l'aspetto di crescite morbide allungate (verruche filiformi), che sono montate sulla gamba, il colore potrebbe non differire dal colore della pelle, ma può anche essere pigmentato.Possono comparire escrescenze a forma di bastoncello, di colore roseo al tatto.
La localizzazione può essere l'ascella, le cosce interne, il collo, l'inguine, sotto le ghiandole mammarie e talvolta il viso. Le verruche genitali sembrano rampe appese non rigide, anche attaccate alla pelle con l'aiuto di una gamba, i principali siti di localizzazione possono essere i genitali esterni e l'ano. Le verruche sono rotonde e più spesso localizzate su mani, gambe, ginocchia o gomiti.
Negli uomini, il decorso della malattia è nascosto e si possono formare papillomi genitali (con il picco), la cui presenza provoca la degenerazione cellulare in una neoplasia maligna intracellulare del pene o dell'ano. Possibile papillomatosi della laringe.
È importante! Gli uomini hanno maggiori probabilità di agire come portatori passivi del virus, che è meno pericoloso per gli uomini che per le donne - hanno meno probabilità di sviluppare l'oncologia.
 Nelle donne, la specificità del decorso della malattia è tale che lo sviluppo della malattia può manifestarsi in forma latente e talvolta provoca la formazione di papillomi genitali. Dopo essere stati infettati da un virus, una donna può non osservare alcun sintomo fino all'inizio della menopausa, momento in cui il virus può provocare la malignità delle cellule della mucosa genitale.
Nelle donne, la specificità del decorso della malattia è tale che lo sviluppo della malattia può manifestarsi in forma latente e talvolta provoca la formazione di papillomi genitali. Dopo essere stati infettati da un virus, una donna può non osservare alcun sintomo fino all'inizio della menopausa, momento in cui il virus può provocare la malignità delle cellule della mucosa genitale.
Ricordate! Per prevenire l'insorgenza di cancro cervicale causato dalla presenza di HPV, un controllo regolare con un medico aiuterà. Poiché esternamente questa malattia non può manifestarsi.
Nei bambini, sotto l'influenza del virus, si possono sviluppare verruche sulla pelle, papillomatosi laringea (di solito in forma ricorrente cronica). La papillomatosi laringea causa problemi respiratori, fino alla sindrome da asfissia. Le verruche cutanee sono presenti nel 12% degli scolari, questa è la malattia dermatologica più comune nei bambini.
Diagnosi e chi contattare
Per diagnosticare il papillomavirus umano usando i seguenti metodi di ricerca:
- esame personale del paziente
- esame del sangue
- colposcopia,
- striscio di citologia - test PAP,
- istologia tissutale,
- PCR - reazione a catena della polimerasi. Questa analisi consente non solo di scoprire la presenza di un virus, ma anche di determinarne il tipo. Ma se l'analisi è positiva, ciò non significa che questo tipo di HPV non funzionerà da solo. Questa analisi identifica anche tutti i tipi di papillomavirus,
- ureteroscopy,
- biopsia.
Se non ci sono segni esterni sotto forma di eruzione cutanea, il paziente non ha lamentele e la presenza di DNA dell'HPV è determinata solo dall'analisi - può provenire da un'infezione virale transitoria (la persona è un portatore).
 A causa del fatto che l'HPV può essere la causa di malattie di vari organi, quindi se è presente, i medici vanno in direzioni diverse. In presenza di verruche sulla pelle del viso e del corpo contattare un dermatologo. Per le verruche plantari, consultare un dermatologo o un chirurgo. Per condilomi negli uomini, per un urologo (chirurgo), per le donne, per un ginecologo (chirurgo). Se i condilomi sono presenti nell'area dell'ano, è necessario contattare il proctologo. Se si sospetta l'epidermodisplasia della verruca, rivolgersi a un dermatologo o un oncologo. La papillomatosi laringea richiede l'intervento di un otorinolaringoiatra o di un chirurgo, la papulosi bovinoide - è necessario contattare il proprio urologo o venereologo.
A causa del fatto che l'HPV può essere la causa di malattie di vari organi, quindi se è presente, i medici vanno in direzioni diverse. In presenza di verruche sulla pelle del viso e del corpo contattare un dermatologo. Per le verruche plantari, consultare un dermatologo o un chirurgo. Per condilomi negli uomini, per un urologo (chirurgo), per le donne, per un ginecologo (chirurgo). Se i condilomi sono presenti nell'area dell'ano, è necessario contattare il proctologo. Se si sospetta l'epidermodisplasia della verruca, rivolgersi a un dermatologo o un oncologo. La papillomatosi laringea richiede l'intervento di un otorinolaringoiatra o di un chirurgo, la papulosi bovinoide - è necessario contattare il proprio urologo o venereologo.
Sono necessari anche diagnostici differenziali con malattie come la micro-papillomatosi, la papillomatosi vestibolare - essi, a differenza dell'HPV, non richiedono un trattamento, poiché con la somiglianza di segni esterni sono una variante della norma anatomica. La decodifica dei valori standard per gli esami del sangue mostrerà l'assenza di HPV.
Quindi l'HPV è trattato completamente o no? Ad oggi, non è noto alcun farmaco antivirale in grado di rimuovere l'HPV dal corpo.
Vari interferoni - "Cycloferon", "Reaferon" e altri farmaci in questa serie - riducono solo le verruche esistenti, ma non riducono la frequenza di occorrenza di nuove.
Il principale metodo di trattamento è la rimozione dei papillomi. I metodi di rimozione di base sono:
- chirurgica. Viene eseguito in anestesia locale.
- radiochirurgico. Il tumore viene interrotto da un elettrodo a onde radio, i vasi si coagulano. Dopo aver fatto la medicazione antisettica,
- laser. Questo metodo è senza contatto e senza sangue. Al sito di rimozione rimane una crosta, sotto di esso è la guarigione. Lo svantaggio del metodo è un alto rischio di recidiva della malattia, un prezzo relativamente alto e la necessità di lucidare le cicatrici rimanenti,
- elettrocoagulazione. Secondo i risultati e l'efficacia è simile ai due metodi precedenti
- cryocautery. La rimozione completa dei papillomi si verifica dopo diverse sessioni.
Sebbene con l'aiuto di questi metodi si verifichi la completa rimozione delle manifestazioni esterne del virus, questa non è considerata una liberazione assoluta dall'infezione, ma solo una relativa, poiché la persona non cessa di essere una portatrice del virus, e dopo un certo periodo di tempo, la verruca può ripresentarsi.
 Non esiste un metodo universale di trattamento non chirurgico per tutte le categorie di pazienti (uomini, donne e bambini). Un'alternativa può essere considerata solo come rimozione laser. Ma con il suo uso c'è il rischio di malignità (malignità) dei papillomi. Dopo l'operazione, al paziente viene prescritta una singola dose di un farmaco steroideo, che previene l'edema, vengono anche prescritti antibiotici per evitare l'infezione della ferita, possono essere prescritti preparati di arsenico ed estrogeni. E l'uso della metionina per un mese dopo l'intervento chirurgico aiuta a evitare il ripetersi della malattia.
Non esiste un metodo universale di trattamento non chirurgico per tutte le categorie di pazienti (uomini, donne e bambini). Un'alternativa può essere considerata solo come rimozione laser. Ma con il suo uso c'è il rischio di malignità (malignità) dei papillomi. Dopo l'operazione, al paziente viene prescritta una singola dose di un farmaco steroideo, che previene l'edema, vengono anche prescritti antibiotici per evitare l'infezione della ferita, possono essere prescritti preparati di arsenico ed estrogeni. E l'uso della metionina per un mese dopo l'intervento chirurgico aiuta a evitare il ripetersi della malattia.
Durante il trattamento con HPV, è necessario interrompere completamente la vita sessuale fino a completa guarigione e condurre un esame e, se necessario, il trattamento, di un partner.
Trattamento domiciliare e rimedi popolari
Oltre ai metodi tradizionali di trattamento, ne uso altri che sono ufficialmente riconosciuti dalla medicina e che possono essere eseguiti a casa:
- trattamento di verruche acido salicilico. Ogni giorno deve essere trattata la soluzione acida di verruche (15-20%). Questo metodo ha uno svantaggio: l'elaborazione dovrebbe essere eseguita per un periodo piuttosto lungo.
- acido glicirrizico (epigen). Viene trattata con verruche per 5 giorni consecutivi con un intervallo di 4 ore. Se l'effetto non viene raggiunto, prolungare il trattamento fino alla completa liberazione,
- Trattamento crema Imiquimod. Sono imbrattati con le verruche tre volte a settimana. Ma quando applicato, è possibile sentire prurito, erosione, arrossamento della pelle è possibile,
- retinoidi sotto forma di crema. Trattare le verruche fino a 12 settimane. Anche il suo uso è proibito durante la gravidanza,
- bleomicina. Utilizzato come iniezione nel sito di infezione una volta ogni 7 giorni, per tre o quattro settimane. Il suo uso è proibito durante la gravidanza,
- ferezol. Sono bruciati da verruche, papillomi e distruggono i microbi patogeni. La verruca deve essere trattata costantemente per un'ora. Quindi un'interruzione viene eseguita per una settimana e viene eseguita più elaborazione. Se il papilloma non scompare, dopo 14 giorni viene eseguito un altro trattamento, quindi non più di 4 procedure. È vietato l'uso nelle verruche senili e in pediatria,
- solkoderm. Vengono processati solo una volta, durante il quale vengono applicati fino a 0,2 ml del farmaco, la superficie trattata non deve essere più di 5 cm,
- Podophyllotoxin. Questo liquido è usato per cauterare le verruche due volte al giorno per 3 giorni, quindi fare una pausa per 4 giorni e ripetere di nuovo il corso di tre giorni. La durata del trattamento non dovrebbe essere superiore a un mese e mezzo. Quando la cauterizzazione delle verruche genitali può sviluppare balanopostite. È vietato l'uso durante la gravidanza e l'allattamento.

Se parliamo del trattamento dei rimedi puramente popolari, l'uso della celidonia ha guadagnato una grande popolarità. Il suo succo viene trattato con una verruca più volte al giorno.Quando si scurisce, la pelle scura viene rimossa e continua a spalmare ulteriormente, fino a quando la verruca non viene completamente rimossa.
Un altro trattamento popolare per una verruca è quello di trattare con succo di tarassaco due volte al giorno. Il cavolo del coniglio è usato come un impacco sulle verruche. È inoltre possibile utilizzare una miscela di aglio e unguento per lozioni.
Fai attenzione! Esistono molti metodi popolari per il trattamento delle verruche, ma è consigliabile applicarle attentamente e solo dopo aver consultato uno specialista.
Video correlati
Un amico ha consigliato di cauterizzare la verruca con il succo di celidonia, ma avevo paura - questa è una pianta velenosa. Ha consultato un medico, ha detto che un tale trattamento potrebbe essere effettuato, ma solo la verruca stessa dovrebbe essere lubrificata e il succo non dovrebbe entrare nella pelle normale. Dopo un paio di settimane la verruca è sparita.
Trattamento HPV
Va sottolineato che la rimozione dei papillomi non deve essere considerata una cura completa per l'infezione da papillomavirus umano, poiché in questo caso una persona non cessa di essere una portatrice del virus, cioè entro pochi anni i polipi papillari possono ricomparire. Ecco perché per evitare che i medici raccomandino di eseguire il recupero dell'intero organismo.
Nel caso in cui un papillomavirus venga rilevato in una persona, il trattamento non è sempre prescritto, ma solo quando necessario, cioè in presenza di sintomi caratteristici. Il successo nel trattamento dell'HPV si ottiene solo quando al paziente viene prescritta un'adeguata terapia antivirale e immunomodulante. Nella pratica clinica, ci sono diversi metodi per la rimozione di papillomi e verruche:
1. Criodistruzione o rimozione di neoplasie con azoto liquido.
2. Trattamento laser.
3. Metodo delle onde radio.
Oggi, la maggior parte degli esperti consiglia ai propri pazienti di rimuovere i polipi papillari con un coltello a laser oa onde radio. Queste tecniche garantiscono la completa sterilità della procedura eseguita e consentono inoltre di ottenere il massimo risultato estetico, cioè, dopo il loro utilizzo, cicatrici e cicatrici non rimangono sul corpo del paziente.
Per quanto riguarda la procedura di rimozione laser delle formazioni, oltre alla precisione insuperabile, il raggio laser disinfetta perfettamente la ferita e ha anche un effetto rigenerante sulla pelle, cioè, stimola il processo di guarigione. Questa è una tecnica ideale che si è dimostrata in ginecologia nel trattamento della papillomatosi degli organi genitali esterni, così come con il suo aiuto, la pelle e le neoplasie mucose, provocate dall'HPV negli uomini, vengono rimosse.
Molto spesso, dopo la rimozione del polipo papillare, il materiale asportato viene inviato al laboratorio di istologia per uno studio diagnostico.
4. La terapia immunomodulante viene mostrata a tutti i pazienti sottoposti all'eliminazione di papillomi, che consente di consolidare il risultato ottenuto. Con il suo aiuto, l'attività del virus è ridotta, così come la prevenzione dell'emergenza di nuove manifestazioni di HPV.
5. Molto spesso, nel trattamento dell'infezione da pallomavirus, vengono prescritti preparati di interferone (agenti a base di proteine che aumentano le difese immunitarie dell'organismo contro le infezioni virali).
6. L'ozono terapia si è dimostrato efficace. Questa è una tecnica innovativa che include la formulazione di contagocce di ozono che rafforzano il sistema immunitario e inibiscono l'attività virale. Utilizza una soluzione salina convenzionale satura di gas, che mantiene le sue proprietà entro 20 minuti dalla saturazione. I contagocce di ozono con effetto antivirale saturano i tessuti e gli organi con l'ossigeno, ripristinano la composizione cellulare dei tessuti interessati, eliminano le tossine e migliorano il benessere generale del paziente. Dopo tale trattamento, tutte le manifestazioni di PVI scompaiono per 5 o anche 10 anni.
Nel caso in cui si esegua un trattamento HPV ad alto rischio, il paziente deve consultare un oncologo e sottoporsi a un esame citologico.
7. Tutti i pazienti dopo il trattamento sono prescritti farmaci che accelerano la guarigione della pelle.
Nota: solo dopo una guarigione uniforme della pelle, la terapia eseguita viene considerata efficace.
Trattamento del PVI della zona anogenitale
Quando i condilomi piatti si trovano nella zona anogenitale, durante il trattamento vengono prese le seguenti misure:
Intervento distruttivo finalizzato alla distruzione dei polipi papillari e alla rimozione dell'epitelio modificato,
Terapia immunomodulante e immunostimolante,
Somministrazione di farmaci antivirali che influenzano la replicazione, la trascrizione e la trasformazione del DNA virale,
Prescrivere farmaci citotossici che danneggiano o distruggono le cellule proliferanti infette da virus,

Trattamento sintomatico e trattamento delle patologie correlate.
Nota: attualmente alcuni specialisti stanno conducendo una terapia fotodinamica che prevede l'uso di fotosensibilizzanti (sostanze fotosensibili). Tuttavia, tale trattamento in ampia pratica non ha ancora trovato la sua applicazione. C'è anche un'altra tecnica che è allo stadio delle sperimentazioni cliniche. Si chiama vaccinazione profilattica e terapeutica.
Quando vengono rilevati condilomi esofitici e in presenza di un quadro clinico tipico di papillomatosi, ai pazienti viene prescritto un trattamento di associazione con successiva rimozione di neoplasie. Alcuni giorni prima dell'operazione, viene effettuato il trattamento con immunomodulatori, interferoni e agenti antitumorali. Tuttavia, va notato che questo metodo, secondo la maggior parte degli esperti, non fornisce un effetto terapeutico pronunciato.
Tuttavia, alcuni pazienti stanno cercando di sbarazzarsi di polipi papillari con sostanze chimiche. Vorrei sottolineare che questa tecnica è inefficace e richiede un'esposizione ripetuta e porta anche alla formazione di tessuto cicatriziale.
Le manifestazioni subcliniche, cioè le manifestazioni di PVI che non sono visibili ad occhio nudo sono trattate allo stesso modo delle forme esofitiche, tuttavia, il medico deve avere una comprensione completa del volume dei tessuti interessati dal virus. Altrimenti, sarebbe più saggio condurre un monitoraggio dinamico e l'uso dell'immunoterapia locale.
Nella forma latente dell'infezione da papillomavirus umano, il trattamento di solito non viene eseguito, poiché in questo caso la costosa terapia medica è inefficace e molto spesso, entro 1-2 anni, l'autosufficienza si manifesta nei portatori del virus (più spesso nelle giovani donne e uomini).
Tuttavia, a volte la forma latente di PVI (10-10% dei casi) diventa subclinica. Di norma, alcuni fattori avversi contribuiscono a questo, così come i processi infiammatori infettivi che si sviluppano nell'area anogenitale o in un'altra area colpita. Con l'indebolimento delle forze immunitarie del corpo e lo sviluppo di malattie croniche endocrine di PVI può trasformarsi in una forma manifesta.
Molto spesso, la prognosi di questa malattia è positiva, tuttavia, in alcuni casi, dopo la rimozione dei polipi papillari, possono verificarsi recidive e ricadute che si trasformano in forme maligne. Questo è il motivo per cui tutti gli individui immunosoppressivi per due anni raccomandavano il monitoraggio dinamico, il monitoraggio dello stato immunitario e la conduzione regolare della colposcopia con successivi studi citologici. In ciascun caso, il trattamento del PVI viene prescritto individualmente, tenendo conto dell'età del paziente, del suo stato immunitario, della localizzazione del processo patologico, della natura dei cambiamenti nell'area del canale cervicale, nonché delle infezioni urogenitali e patologiche croniche somatiche correlate.
""
 displasia cervicale - 62%,
displasia cervicale - 62%,

